Лангета при переломе головки лучевой кости
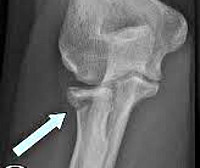
Переломы головки лучевой кости встречаются во всех возрастных группах, они, как правило, происходят у взрослых (85% от 20 до 60 лет) и чаще у женщин и составляют 1/3 всех переломов в локтевом суставе.
Анатомия перелома головки лучевой кости
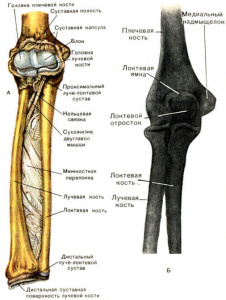
Как же устроен локтевой сустав. Лучевая кость в нем сочленяется с плечевой и проксимальным отделом локтевой кости. Этот сустав позволяют сгибать и разгибать предплечье, а так же пронацию (разворот ладони вниз) и супинацию (разворот ладони вверх) предплечья.
Головка лучевой кости покрыта суставным хрящем. Что обеспечивает скольжение суставной поверхности в двух плоскостях, что крайне важно для локтевого сустава. Таким образом, суставные переломы с посттравматическим артрозом могут привести к механическому препятствию для движений.
Так же головка является важным стабилизатором локотевого сустава.
Перелом головки лучевой кости, помимо резкой боли, характеризуется:
- значительным снижением подвижности локтевого сустава, в том числе пассивных и ротационных движений,
- гемартрозом,
- деформациями наружной поверхности, локтевого сустава.
При подозрении на перелом головки лучевой кости локтевого сустава, необходимо исключать возможность переломовывиха головки лучевой кости, сопровождающегося нарушением межкостной мембраны. Поэтому при подозрении на перелом, должны быть подвергнуты обследованию и смежные суставы.
Большинство переломов головки лучевой носят изолированный характер, но иногда сопровождаются следующими повреждениями:
- перелом венечного отростка локтевой кости
- разрыв коллатеральной связки локтевого сустава
- разрыв межкостной мембраны
- Переломо-вывих Голиацци
Такая травма, сопровождающаяся также переломом головки плечевой кости, может протекать с повреждением медиальных боковых связок и переломом локтевых костей с их укорочением.
Причины и механизм перелома головки лучевой кости
Как правило перелом, происходит в результате непрямой травмы, а в результате падения на вытянутую руку с минимальным или умеренным сгибанием в локтевом суставе при пронации предплечья. Основная осевая нагрузка в таком случает идет на луче-плечевоое сочленение. При травме возникает столкновение головки лучевой и блока плечевой кости. Прямой удар в область головки лучевой кости очень редко может вызвать её перелом.
Симптомы переломов головки лучевой кости
При данной травме наблюдается:
- острая болезненность, локализующаяся в области локтевого сустава,
- отек области локтевого сустава,
- ограничение сгибания и/или разгибания предплечья,
- острые боли при осевом давлении на руку.
Диагностика переломов лучевой кости
Диагностика травмы локтевого сустава начинается с опроса пациента. Врач должен выяснить каков был механизм травмы. Оценить есть ли видымые деформации, отек, крепитация ксотных отломков (хруст), подкожное кровоизлияние (если перелому 2 и более дня), т.е. сиптомы характерные для перелома.
Практически во всех случаях повреждения локтевого сустава выполняется рентгенография. Как правило, в прямой и боковой проекциях, хотя в косой проекции головка лучевой кости очень хорошо визуализируется. Если травма была незначительная и на рентгенограммах мы видим нормальное расположение головки лучевой кости, то диагноз перелома ставится под сомнение.
Переломы головки лучевой кости часто могут быть без смещения и поэтому их легко пропустить на простых рентгенограммах. Даже если перелом не видно на рентген снимке, это не значит что его нет. Через 7 дней необходимо выполнить контрольные рентгенограммы, для исключения перелома. Именно за это время происходит резорбция места перелома и его можно отчетливо увидеть на снимках.
Внутрисуставные переломы обязательно попровождаются кровоизлиянием в сустав, что можно определить на УЗИ.
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) используются в диагностике сложных переломов головки лучевой кости, а также для предоперационного и послеоперационного ведения.
Классификация переломов головки лучевой кости
Исторически сложилось так, что переломы головки лучевой кости были разграничены в соответствии с классификацией Mason, в которой выделяют три типа повреждения:
1. Краевой перелом(без смещения и движения отломков).
2. Краевой перелом(со смещением и движением отломков).
3. Многооскольчатый (при котором в процессе участвует вся головка лучевых костей).
(Четвертый тип был добавлен, чтобы обозначить перелом головки с вывихом.)
4. Перелом, сопровождающийся вывихом костей предплечья.
Так же выделяют перелом Эссекс-Лопрести (Essex-Lopresti),описанный в 1951 г. Он характеризуется многооскольчатым переломом головки лучевой кости, разрывом дистального лучелоктевого сочленения и вывихом головки локтевой кости в направлении запястья.
И так называемую страшную триаду локтя (вывих костей предплечья, перелом венечного отростка и перелом головки лучевой кости).
Как правило только перый тип переломов не требует хирургического вмешательства.
Лечение переломов головки лучевой кости
Основными задачами терапии при данной травме можно назвать:
- восстановление возможности ротационного движения,
- восстановление всего объема движения и предплечий и локтей,
- проведение профилактики возможности раннего возникновения артрозов локтевых суставов.
Тактика лечение основывается на степени смещения, размера фрагментов и наличия внутрисуставного компонента при переломах головки лучевой кости. И зависит от типа приведенной выше классификации.
Консервативно лечатся переломы головки локтя без смещений. Для данного вида лечения применяется иммобилизация при помощи гипса, пластиковой полимерной повязкой и жестким ортезом.
Иммобилизация проводится сроком не более 3-х недель в положении сгибания руки в локтевом суставе под углом 100-110 градусов и супинации (разворот ладони кверху) предплечья под углом 45 градусов!!! Локтевой сустав очень “капризен” в отношение длительности иммобилизации. Так по данным исследований и личного опыта, заверяю вас, что разработать локтевой сустав до полного объема движений после нахождения в гипсе более 3-х недель катастрофически сложно.
По истечении трех недель гипс или полимерный бинт срезают или заменяют шарнирным отрезом для начала разработки движений в локтевом суставе.
Хирургическое лечение переломов головки лучевой кости применяется, когда:
- наблюдается открытый перелом,
- консервативное лечение не дает результата,
- наблюдается сегментарный перелом,
- имеется сложный перелом,
- наблюдается перелом с отсутствием возможности проводить движения локтевым суставом в результате смещения,
- при повреждении Голеацци.
Фиксация отломков или эндопротезирование головки лучевой кости, как правило, осуществляется через задне-латеральный доступ (Кохера), между локтевым разгибателем запястья и локтевой мышцей. В положении пронации предплечья с отведением и защитой лучевого нерва во время операции.
При данном виде лечения используются:
- эндопротезирование,
- накостный остеосинтез,
- резекция головки лучевых костей,
- установка спиц Киршнера.
Удаление головки лучевой кости происходит при тяжелых переломах с наличием множества осколков и отломков. При этом у пациентов отмечается вальгусная нестабильность и боль. Тем не менее, данный метод широко используется в России, ввиду отсутсвия опыта эндопротезирования головки лучевой кости у хирургов или чаще ввиду отсутсвия эндопротеза в медицинском учреждении. Не многие пациенты имеют финансовую возможность приобрести протез за свой счет.
Реабилитация после перелома
Сразу после уменьшения болей в области перелома, врачами разрешаются умеренные движения в локтевом суставе. Спортсменам категорически запрещено проводить реабилитацию с использованием чрезмерных нагрузок при разработке сустава во избежание повторного травмирования. Только после консолидации перелома головки лучевой кости можно проводить мероприятия по разработке с умеренной нагрузкой.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
| Лечение переломов головки лучевой кости | Цена, руб |
|---|---|
| Остеосинтез переломов головки лучевой кости | от 38 000 |
| Проводниковая анестезия | от 3 000 |
| Перевязка, снятие швов | от 500 |
Источник
Перелом головки лучевой кости – это повреждение верхней части лучевой кости, расположенной в области локтевого сустава. Относится к внутрисуставным переломам. Проявляется отеком, ограничением функции и болями по наружной поверхности локтевого сустава. Боли усиливаются при попытке выполнить вращательные движения предплечьем. Для подтверждения диагноза используют рентгенографию, МРТ и КТ. В зависимости от особенностей перелома лечение может быть оперативным (фиксация с помощью металлоконструкции, эндопротезирование головки) или консервативным (иммобилизация гипсовой повязкой).
Общие сведения
Перелом головки лучевой кости относится к числу достаточно распространенных повреждений. Составляет примерно 20% от общего числа травм локтевого сустава, встречающихся в травматологии и ортопедии. В каждом втором случае сочетается с повреждением медиальной боковой связки и других мягкотканных структур локтевого сустава. В 10% случаев возникает одновременно с вывихом костей предплечья. Левая рука страдает чаще правой. Лечение осуществляют врачи-травматологи.

Перелом головки лучевой кости
Причины
Причиной перелома головки луча обычно становится бытовая или спортивная травма. У спортсменов такие переломы костей предплечья обычно образуется при падении на разогнутую и пронированную руку. При бытовой травме чаще страдают женщины пожилого и среднего возраста, у них перелом головки, как правило, возникает при падении на локоть. Иногда повреждения головки луча наблюдаются при высокоэнергетических травмах: автодорожных происшествиях, падениях с высоты, несчастных случаях на производстве и т. д. При подобных травмах возможны сочетания с переломами и вывихами других костей, ЧМТ, повреждением грудной клетки и тупой травмой живота.
Симптомы перелома
При переломе головки луча появляется резкая боль в локтевом суставе. При осмотре выявляется деформация сустава, отек, гемартроз и ограничение движений. Особенно резкое ограничение определяется при попытке совершения ротационных движений (вращения предплечьем). При сочетании перелома головки с вывихом предплечья деформация более грубая, движения в суставе отсутствуют, достаточно часто наблюдаются нарушения чувствительности и кровоснабжения в дистальных отделах.
Осложнения
Перелом головки луча, как и другие внутрисуставные повреждения, относится к категории сложных переломов лучевой кости, что обусловливает значительное количество возможных осложнений. В раннем послеоперационном периоде в 3% случаев наблюдаются инфекционные осложнения. В отдельных случаях, как при консервативном, так и при оперативном лечении возможно сохранение остаточной деформации, ноющие боли, развитие ишемической контрактуры Фолькмана, сосудистые или неврологические нарушения (обычно наблюдаются при открытых повреждениях).
Диагностика
Для уточнения диагноза используют рентгенографию локтевого сустава, выполняемую в двух стандартных и одной дополнительной (косой) проекции. Переломы без смещения зачастую тяжело распознаются из-за нечетко видимой линии излома, поэтому в сомнительных случаях назначают МРТ и КТ локтевого сустава. Кроме того, КТ применяют при определении тактики хирургического лечения многооскольчатых переломов со смещением отломков. Скелетная травма области локтевого сустава нередко сочетается со сдавлением или разрывом нервов и сосудов, поэтому у всех пациентов проверяют пульс на периферических артериях и исследуют чувствительность дистальных отделов конечности. При подозрении на повреждение сосудов и повреждение нервов назначают консультации сосудистого хирурга и нейрохирурга или невролога.
Лечение перелома головки луча
Лечение осуществляется в травматологическом отделении. Основными задачами являются устранение препятствия ротационным движениям, восстановление стабильности и движений в локтевом суставе, а также профилактика посттравматического артроза. Консервативную терапию применяют при изолированных переломах без смещения фрагментов или с минимальным смещением. На согнутую под углом 90 градусов руку накладывают гипс на 2-3 недели, в последующем гипс заменяют специальным ортезом, позволяющим совершать движения в суставе.
Показаниями к хирургическому вмешательству считаются открытые переломы, разрывы или сдавление нервов или сосудов, сегментарные переломы, неэффективность консервативной терапии, переломы со смещением 2 и более мм, а также сопутствующие повреждения дистального лучевого сочленения или боковой связки. Операция противопоказана при тяжелом состоянии больного и наличии серьезной соматической патологии. В зависимости от вида перелома используются различные металлоконструкции (винты, мостовидные пластины), выполняется резекция или эндопротезирование головки.
Винты используют при изолированных переломах головки и косых переломах шейки луча. Накостный остеосинтез с использованием Т-образной или мостовидной пластины выполняют при вколоченных и многооскольчатых переломах головки. При тяжелых многооскольчатых повреждениях осуществляют резекцию головки луча. Если при проведении открытого остеосинтеза не удается восстановить стабильность локтевого сустава, дополнительно проводят спицы Киршнера или монтируют шарнирные аппараты внешней фиксации. К числу показаний для эндопротезирования относятся нестабильные переломы со значительной деформацией области локтевого сустава и многооскольчатые переломы в сочетании с вывихом предплечья.
Все оперативные вмешательства выполняют под жгутом, под общим наркозом, с использованием двойного или переднего доступа. После установки металлоконструкции рану послойно ушивают и дренируют. Руку фиксируют при помощи съемной функциональной повязки. После уменьшения болей и исчезновения отека в области локтевого сустава пациентам назначают ЛФК. Повязку снимают через 6 недель. Нагрузку на руку ограничивают до полного сращения перелома.
Прогноз и профилактика
Достаточно часто исходом таких переломов становятся более или менее выраженные ограничения движений, в 50% случаев наблюдается ограничение разгибания. В 10-20% случаев возникает асептический некроз головки луча. После травмы возрастает вероятность развития посттравматического артроза, обусловленного как нарушением конгруэнтности суставных поверхностей, так и рубцовыми изменениями, возникшими вследствие травмы или оперативного вмешательства. Профилактика заключается в предупреждении бытовых и спортивных травм.
Источник
 17.08.2020
17.08.2020
Методы оперативного лечения переломов головки и шейки лучевой кости
При переломах головки и шейки лучевой кости со смещением показано оперативное лечение.
В современной травматологии переломы головки и шейки лучевой кости встречаются достаточно часто. В отделение травматологии No1 КМХЦ с данной патологией за период 2005-2008г. обратились 54 человека, 42 из которых потребовалось оперативное лечение. Нередко встречаются раздробленные, много оскольчатые внутрисуставные переломы головки лучевой кости, которые приводят к ограничению сгибания, разгибания, ротации предплечья и утрате трудоспособности на длительный период. Несомненно, данная проблема требует разработки оптимальных способов ее решения, направленных на максимально полное восстановление функции конечности и скорейшую социальную реабилитацию пациента.
В настоящее время существует несколько вариантов решения данной проблемы.
Известен способ, предложенный А.В. Капланом [1]. В этом случае удаляют головку лучевой кости, а образовавшийся дефект заполняют локтевой мышцей, отделяемой от проксимального участка локтевой кости. Данная методика приводит к неудовлетворительным отдаленным анатомо-функциональным результатам. Итог относительного укорочения лучевой кости подвывих головки локтевой кости и лучевая косорукость. Пациенты предъявляют жалобы на боли и слабость кисти и предплечья. Лечение данного состояния оказывается весьма непростым.
Представляет интерес способ остеосинтеза головки лучевой кости, предложенный группой швейцарских ученых АО [2]. В своей работе авторы предлагают классическим дорсолатеральным доступом обнажать место перелома и осуществлять репозицию костных отломков специальными узкими щипцами, использующимися в хирургии кисти, или тонкими спицами Киршнера. При наличии вдавленных областей предлагается их репонировать, а возникшие дефекты заполнять губчатой костью из расположенного рядом надмыщелка. Стабилизация достигается шурупами 1,5 мм или 2,0 мм, которые вводят в различных плоскостях и на разных уровнях с погружением их головок в хрящ суставной поверхности (рис. 1).
Однако, как показывает лечебная практика, данный метод хорош для крупнооскольчатых переломов головки лучевой кости, хотя довольно часто мы сталкивались с многооскольчатыми переломами и переломами шейки лучевой кости. В этих случаях оперировать методом, описанным выше, затруднительно, поскольку фиксация мелких осколков одними лишь винтами нестабильна, а в случаях переломов шейки лучевой кости-фиксация головки невозможна.
Головка лучевой кости является важнейшим элементом локтевого сустава и в известной степени определяет его функционирование. Данный сустав является очень важным для верхней конечности, поскольку, благодаря в том числе и ему, человек адаптирован к ручному труду. Мы считаем, что для сохранения функции локтевого сустава необходимо стремиться к максимально возможному восстановлению его анатомии. Это создает оптимальные условия для восстановления качества жизни пациента. Поэтому поиск способов разрешения проблемы остеосинтеза головки и шейки лучевой кости представляется весьма актуальным. Решение ее возможно посредством применения конструкций, обеспечивающих стабильную фиксацию в том числе и мелких отрепонированных отломков головки лучевой кости, что позволит применять раннюю ЛФК и максимально быстро восстановить качество жизни пациента.
В нашей клинике был предложен и разработан метод остеосинтеза оскольчатых переломов головки и шейки лучевой кости, который предполагает использование накостных мини-фиксаторов «Aesculap», применяемых в лечении переломов костей кисти (подана заявка на патент).
За основу метода нами был принят способ остеосинтеза, предложенный группой АО (Швейцария) [2]. Доступ к месту перелома осуществляем по Кохеру на разгибательной поверхности предплечья непосредственно над головкой лучевой кости, ориентируя разрез с учетом хода глубокой ветви лучевого нерва. Операцию выполняем под гемостатическим жгутом. После вскрытия плечелучевого сустава мягкие ткани аккуратно отделяем от поврежденной головки, при этом обращаем особое внимание на проходящую рядом глубокую ветвь лучевого нерва. Кольцевидная связка пересекаеми берем на держалки. При выделении отломков по возможности сохраняем их питание и осуществляем репозицию непосредственно в ране, без отсечения питающих тканей, что, по нашим наблюдениям, существенно влияет на сроки консолидации и отдаленные результаты.
Временную фиксацию репонированных костных фрагментов головки, как и группа АО, мы выполняем тонкими спицами Киршнера, что предотвращает раскол мелких отломков. Возникающие анатомические дефекты мы по возможности заполняем губчатой костью из расположенного рядом надмыщелка или локтевого отростка.
Для стабилизации отрепонированной головки и фиксации ее к лучевой кости используем накостные минификсаторы с шурупами, применяемые для остеосинтеза мелких костей.
При этом, как правило, для достижения удовлетворительной стабилизации перелома достаточно 2, реже 3 пластинок для создания опорной конструкции, напоминающей по своему виду «корзинку». После стабилизации перелома восстанавливаем кольцевидную связку, тщательно ушиваем суставную капсулу, мягкие ткани и кожу. Операционную рану дренируем резиновыми (перчаточными) полосками. После операции обязательна косыночная иммобилизация, ограничивающая движение в локтевом суставе, сроком на 2- 4 недели в зависимости от стабильности остеосинтеза(рис 2).
Разработку локтевого сустава проводим после снятия косыночной повязкис постепенным увеличением объема движений(нагрузка и сроки разработки движений подбираются строго индивидуально в зависимости от прочности остеосинтеза).
В тех же случаях, когда фиксация отломков невозможна ввиду мелкооскольчатого характера перелома либо при состояниях после резекции головки лучевой кости, с июня 2008 года мы применяем эндопротезирование имплантатом «Biomet» с цементной или бесцементной фиксацией.
Доступом по Кохеру выполняем разрез кожи, подкожной клетчатки и фасции по линии, идущей по наружной поверхности плеча от точки на 3-4 см выше латерального надмыщелка, затем по наружнозадней поверхности предплечья до головки лучевой кости. При этом плечелучевой сустав становится широко вскрытым. Кольцевую лучевую связку разделяеми фиксируемя на 2 свободные лигатуры. Следующим этапом операции осуществляем резекциюшейки лучевой кости. При помощи элеватора головку лучевой кости вывихиваем в рану и удаляем. Осцилляционной пилой линию перелома делаем ровной для наилучшего контакта протеза и кости. Обработку внутрикостного канала осуществляем риммером, под прямым углом относительно тела кости. Вращательными движениями ввод им его в костномозговой канал.
Формируем канал для ножки протеза. Примерочными протезами проверяем объем пассивных движений в суставе, взаимоотношения имплантата и головчатого возвышения плечевой кости, тем самым определяя размер устанавливаемого имплантата. После окончательного определения размера имплантата расширяем внутрикостный канал еще раз. Протез с умеренным усилием имплантируем во внутрикостный канал бесцементно либо на костный цемент в зависимости от плотности костной ткани. Кольцевая лучевая связка восстанавливается. Операционную рану послойно зашиваем(рис. 3, 4).
В нашей клинике на базе травматологического отделения (ныне отделение травматологии No 1 КМХЦ) за 2005-2008 годы пролечено 42 пациента с переломами шейки и головки лучевой кости с давностью травмы от 4-26 дней, возрастом 27-63 года. Во всех случаях пациентам оказано оперативное лечение. Используя собственный опыт и классификацию группы АО (Швейцария) [3], для выбора оперативного пособия нами была разработана собственная классификация в зависимости от локализации и характера перелома.
Согласно ей, распределение пациентов выглядит следующим образом.
1. Внесуставной перелом проксимального отдела (шейки)лучевой кости(27):
A. Простой (без нарушения целостности головки лучевой кости) (21);
B. Оскольчатый (с распадом головки лучевой кости на 2 и более отломка)(6).
2.Внутрисуставной перелом проксимального отдела (головки) лучевой кости (15):
A. Простой (шейка интактна, не более 1 свободного отломка) (6);
B. Оскольчатый (шейка интактна, 2 и более свободных отломка) без дефекта костной ткани (7);
C. Оскольчатый (шейка интактна, 2 и более свободных отломка) с дефектом костной ткани (2). В случае 1.
A стабильная фиксация достигалась использованием 2 мини-фиксаторов, расположенных диаметрально, при 1.
B использовались 2 Т-образных мини-фиксатора.
В случае 2.A для стабилизации перелома использовался метод АО.
При переломах типа 2.B и 2.Cв дополнение к мини-фиксаторам применялись имплантаты NiTi (ω-образные скобы).
Дефект костной ткани (тип 2.C) заполнялся костью из расположенного рядом локтевого отростка. При удалении конструкции (через 8-15 мес.после оперативного лечения) у 29 пациентов отмечались отличные (сохранение полного объема движений в лучеплечевом и лучелоктевом суставах).
В 8 случаях -хорошие (сохранение полного объема движений в лучеплечевом и с ограничением до 15° лучелоктевом суставах), в 5 случаях −удовлетворительные (сохранение полного объема движений в лучеплечевом и с ограничением до 30°лучелоктевом суставах). В одном случае наблюдали асептический некроз головки лучевой кости.
Анализ отдаленных результатов проведенного лечения с использованием данной методики операции позволяет сделать следующие выводы.
1.Точной репозицией, надежной стабилизацией перелома проксимального отдела лучевой кости с использованием мини-фиксаторов«Aes-culap»и имплантатов NiTi достигаются в большинстве своем отличные и хорошие результаты, позволяющие пациентам в полном объеме вос-становить их качество жизни.
2.Несмотря на получаемые результаты, в некоторых случаях при мелкооскольчатых переломах, надежная стабилизация представляется затруднительной и ее приходится дополнять гипсовой иммобилизацией. Учитывая данный факт, в настоящее время в клинике разрабатываются новые варианты металлоконструкции, позволяющие увеличить надежность и упростить метод стабилизации переломов проксимального отдела лучевой кости.
3. В случае невозможности остеосинтеза головки лучевой кости мини-фиксаторами для скорейшего и полноценного восстановления функции локтевого сустава показано эндопроте-зирование.
ЛИТЕРАТУРА
1.Закрытые травматические повреждения костей и суставов / А. В. Каплан [и др.]. -М. : Медицина, 1982. -568 c.
2.Мюллер, М. Е. Руководство по внутреннему остеосинтезу : методика, рекомендованная группой АО (Швейцария) / М. Е. Мюллер [и др.]. -М. : AdMarginem, 1996. -С. 138-140.
3.Мюллер, М. Е. Руководство по внутреннему остеосинтезу : методика, рекомендованная группой АО (Швейцария) / М. Е. Мюллер [и др.]. -М. : AdMarginem, 1996. -С. 130-131
Сведения об авторах:
1.Тютюнников Александр Валерьевич -врач травматолог-ортопед травматологического отделения ГУЗ «Клинический Медико-хирургический центр Министерства здравоохранения Омской области»; 8(3821)-77-59-67;
2. Горячев Анатолий Николаевич − врач травматолог-ортопед травматологического отделения ГУЗ «Клинический Медико-хирургический центр Министерства здравоохранения Омской области», д.м.н.
3.Резник Л.Б. -заведующий кафедрой травматологии-ортопедии и ВПХ Омской государственной медицинской академии, д.м.н.
4.Гегер М.Э -заведующий травматологическим отделением ГУЗ «Клинический Медико-хирургический центр Министерства здравоохранения Омской области»
Теги: шейка лучевой кости
234567 Начало активности (дата): 17.08.2020 16:08:00
234567 Кем создан (ID): 989
234567 Ключевые слова: головка, шейка лучевой кости, перелом, наружная фиксация, методика АО, эндопротезирование
12354567899
Источник
