Кровопотеря при переломах костей таблица

Клиника перелома кости. Диагностика
Боль и припухлость — наиболее типичные проявления перелома. Обычно эти симптомы локализованы в месте перелома, но при сопутствующем обширном повреждении мягких тканей могут оказаться более генерализованными или диффузными.
Может отмечаться потеря нормальной функции, но у большинства больных с неполным переломом (стрессовый перелом) функциональные нарушения могут быть минимальными. Если концы сломанной кости соприкасаются неплотно, обычно обнаруживаются патологическая подвижность и крепитация. Тем не менее искать этого не следует, поскольку увеличивается вероятность дальнейшего повреждения мягких тканей.
Больные с грубой деформацией или крепитацией должны быть немедленно шинированы до транспортировки или снятия рентгенограмм. Следует искать локальную припухлость кости. Неполные переломы могут быть предположительно диагностированы или заподозрены на основании припухлости кости, хотя перелом может и не обнаруживаться на рентгенограмме в течение 10—14 дней.
Для выявления сопутствующих переломов рентгенографию проводят с захватом двух смежных суставов выше и ниже места перелома. Обследование больного с переломом не будет полным, если не исследовано состояние сосудисто-нервного пучка.
При постановке диагноза и лечении переломов следует помнить:
1. Если поврежден сустав, всегда подозревают костно-хрящевой перелом.
2. Сесамовидные кости ошибочно принимают за фрагменты сломанной кости. Для первых характерна гладкая граница. В случае сомнений делают сравнительные снимки.
3. Повреждения эпифиза путают с разрывом связок у ребенка. Помните, что эпифиз — самое слабое место, наиболее подверженное повреждению, если избыточная сила действует в плоскости, перпендикулярной суставу, что особенно характерно для коленного сустава.
Типичное осложнение перелома — кровотечение. Объем кровопотери часто не оценивают. Ниже показан объем кровопотери при наиболее часто встречающихся переломах. У больного с множественными переломами может быть шок от потери крови. Особенно это характерно для людей пожилых, сосуды которых менее способны суживаться, чтобы поддерживать давление. При переломах таза потеря крови настолько велика, что больной может быть полностью обескровлен.
Средний объем кровопотери при закрытых переломах:
– Лучевая и локтевая кости 150—250 мл
– Плечевая кость 250 мл
– Тазовые кости 1500—3000 мл
– Бедренная кость 1000 мл
– Большеберцовая и малоберцовая кости 500 мл
– Также рекомендуем “Первая помощи при переломе кости. Экстренное шинирование”
Оглавление темы “Переломы костей”:
- Классификация переломов костей. Вывих, подвывих и диастаз суставов
- Биомеханика перелома и его заживление. Фазы
- Клиника переломов костей. Диагностика
- Первая помощи при переломе кости. Экстренное шинирование
- Выбор метода лечения перелома кости. Показания к операции
- Гипсовый метод лечения перелома кости. Методика и контроль
- Обезболивание переломов. Блокада по Виру
- Лечение открытого перелома кости. Правила
- Лечение патологического и огнестрельного перелома кости. Правила
- Переломы костей у детей. Особенности лечения
Источник
Определение величины кровопотери

Определение величины кровопотери в полевых условиях представляет определенные трудности, так как нет достаточно информативного и быстрого метода измерения объема крови, и врачу приходится руководствоваться совокупностью клинических признаков и данных лабораторных исследований.
В военно-полевой хирургии для этой цели можно использовать 4 группы методов.
1. По локализации травмы и показателю объема поврежденных тканей.
2. По гемодинамическим показателям (индекс шока, систолическое АД).
3. По концентрационным показателям крови (гематокрит, гемоглобин).
4. По изменению ОЦК.
Ориентировочно можно определить величину кровопотери по локализации травмы: при тяжелой травме груди она составляет 1,5-2,5 л, живота – 2 л, при множественных переломах костей таза – 2,5-3,5 л, открытом переломе бедра 1,5- 1,8 л, закрытом переломе бедра – 2 л, голени – до 0,8 л, плеча – 0,6 л, предплечья – 0,5 л. Этих данных бывает достаточно при оказании первой врачебной и квалифицированной хирургической помощи.
На этом же этапе можно использовать и ориентировочный показатель объема поврежденных тканей, принимая ладонь раненого за единицу измерения, соответствующую приблизительно кровопотере в 0,5 л. Открытая ладонь используется для определения раневой поверхности, а сжатый кулак – для оценки объема поврежденных тканей.
В связи с этим все ранения делятся на 4 группы.
1. Малые раны – поверхность повреждения меньше поверхности ладони. Кровопотеря равна 10% ОЦК.
2. Раны средних размеров – поверхность повреждения не превышает площади 2 ладоней. Кровопотеря до 30% ОЦК.
3. Большие раны – поверхность больше площади 3 ладоней, но не превышает площади 5 ладоней. Средняя кровопотеря около 40% ОЦК.
4. Раны очень больших размеров – поверхность больше площади 5 ладоней. Кровопотеря около 50% ОЦК.
В любых условиях можно определить величину кровопотери по гемодинамическим показателям – индексу шока.
Несмотря на критику использования АД в качестве критерия тяжести кровопотери, оно вместе с ЧСС неизменно будет использоваться на передовых этапах эвакуации.
По существу это первые важные объективные показатели, которые позволяют ориентировочно определить не только тяжесть состояние раненого, но и количество потерянной крови.
Индекс шока представляет собой отношение ЧСС к систолическому АД. В норме этот показатель равен 0,5. Каждое последующее его увеличение на 0,1 соответствует потере 0,2 л крови, или 4% ОЦК. Повышение данного показателя до 1,0 соответствует потере 1 л крови (20% ОЦК), до 1,5 – 1,5 л (30% ОЦК), до 2,0 – 2 л крови (40% ОЦК).
Этот метод оказался информативным в острых ситуациях, но он допускает занижение истинной величины кровопотери на 15%. Метод не следует применять при медленном кровотечении. Для упрощения расчетов была разработана номограмма, основанная на индексе шока (табл. 7).
Эти данные позволяют ориентировочно вычислить величину кровопотери у любого раненого. Этот бескровный метод определения острой кровопотери можно применять на передовых этапах медицинской эвакуации, особенно в неотложных ситуациях при массовом поступлении раненых.
Из методов 3-й группы для определения величины кровопотери раньше применяли метод Филлипса-Ван-Слайка в модификации Г.А.
Барашкова, основанный на определении удельного веса (относительной плотности) крови в растворах медного купороса с разной плотностью – от 1,040 до 1,060 (номограмма Г.А. Барашкова). Кровь раненого набирают в пипетку и последовательно капают в банки с раствором голубого цвета.
Если капля зависает в центре, удельная плотность крови равна цифре, написанной на банке с раствором медного купороса. Однако метод трудоемок, дает значительный процент ошибок, занижая в острой ситуации величину кровопотери почти наполовину.
Величина ошибки уменьшается по мере развития аутогемодилюции. Определение кровопотери по плотности крови и гематокриту (метод Филлипса-Ван-Слайка с номограммой Г.А. Барашкова) представлено в табл. 8.
Таблица 7.Определение кровопотери при травме и кровотечении по показателям гемодинамики
Таблица 8.Определение кровопотери по плотности крови и гематокриту
| Плотность крови, кг/мл | Гематокрит, л/л | Объем кровопотери, мл |
| 1057-1054 | 0,44-0,40 | до 500 |
| 1053-1050 | 0,38-0,32 | |
| 1049-1044 | 0,30-0,22 |
Источник: https://helpiks.org/3-53294.html
Переломы костей – Кровотечение и кровопотеря

Page 3 of 12
Кровотечение и кровопотеря
При открытых переломах костей в результате повреждения мышечных сосудов наблюдается наружное кровотечение. При этом количество потерянной крови зависит от тяжести повреждения, а также от срока оказания помощи.
Определенную роль в оценке величины кровопотери играет размер раны мягких тканей при переломе.
В частности, малые раны (площадью меньше поверхности ладони) обычно сопровождаются кровопотерей до 10% ОЦК; при больших ранах (не менее трех ладоней) кровопотеря может достигать 40% ОЦК и более.
При закрытых переломах кровь изливается в область перелома и окружающие ткани. Величина кровопотери в миллилитрах зависит от локализации перелома: бедренная кость — 1500—2000; кости голени — 600—700; плечевая кость — 300—400; кости предплечья — 100—200.
Приблизительную величину кровопотери вычисляют путем сопоставления лабораторных показателей крови, полученных после восстановления ОЦК путем инфузии кровезаменителей, и частоты пульса, величины артериального давления (табл. 3).
Таблица 3
Определение величины кровопотери по лабораторным и клиническим данным
Гемоглобин, г/л | Величина гематокрита, л/л | Артериальное давление | Пульс | Кровопотеря, мл |
108—103 | 0,44—0,40 | Норма | Норма | До 500 |
101—83 | 0,38—0,32 | Норма или нерезко снижено | Учащенный | От 500 до 1000 |
88—71 | 0,30—0,23 | Пониженное | Учащенный | От 1000 до 1500 |
Ниже 71 | Ниже 23 | Низкое | Нитевидный | Более 1500 |
Небольшая кровопотеря может компенсироваться организмом. Это происходит тем легче, чем меньше потеряно крови и чем медленнее она истекала. Механизмы компенсации: 1) спазм мелких артерий и вен, мобилизация крови из «депо»; 2) учащение пульса, ускорение тока крови; 3) поступление в сосудистое русло жидкости из тканей; 4) учащение дыхания, увеличение легочной вентиляции.
Указанные механизмы компенсации составляют содержание защитной системной реакции «централизации кровообращения». В связи с этим острая кровопотеря в размере 10—15% ОЦК сопровождается минимальными изменениями гемодинамики, 20—30% — может самостоятельно компенсироваться организмом.
Однако острая утрата крови в объеме 35% и более ОЦК требует самого энергичного лечения, в противном случае летальный исход практически неизбежен. Незначительное снижение артериального давления может сохраняться в течение длительного времени. Падение давления до 60 мм рт. ст. и ниже обычно бывает кратковременным, т. к.
если гипотензию устранить не удается, в организме наступают необратимые изменения, приводящие к летальному исходу.
{loadposition adsense_720_90}
Кровопотерю классифицируют не только по объему, но и по тяжести наступающих изменений в организме раненого, которые способствуют развитию шока. Выделяют 4 степени кровопотери (табл. 4).
Оказание помощи раненым с кровотечением состоит в быстрой временной его остановке (наложение жгута, давящей повязки, прижатие сосуда и др.), а затем окончательно останавливают кровотечение и, при необходимости, — восполняют кровопотерю.
Таблица 4.
Степени кровопотери и прогноз развития шока в зависимости от изменений объема и состава циркулирующей крови
Степень кровопотери | Изменения в крови | Прогноз развития шока | |
Дефицит ОЦК, % к должному | Дефицит количества эритроцитов, % к должному | ||
Легкая | от 10 до 20 | до 30 | Шока нет |
Средняя | от 20 до 30 | от 30 до 45 | Шок развивается при длительной гиповолемии |
Тяжелая | от 30 до 40 | от 45 до 60 | Шок неизбежен |
Крайне тяжелая | свыше 40 | более 60 | Шок, терминальное состояние |
Так как при определении величины кровопотери получают только приблизительные данные, некоторые исследователи, в частности А. Н.
Беркутов, считают необходимым вначале восполнить объем циркулирующей крови и переливать консервированную кровь лишь до достижения безопасного уровня острой глобулярной анемии (показатель гематокрита 25—30%, что соответствует содержанию гемоглобина 100—110 г/л).
Объем циркулирующей крови восполняют коллоидными и кристаллоидными плазмозаменителями, а также препаратами крови, соотношение которых определяется величиной кровопотери (табл. 5).
Таблица 5.
инфузионно-трансфузионной терапии при острой кровопотере и шоке у раненого массой тела до 70-80 кг
Объем кровопотери, л | До 0,5 | До 1,0 | До 1,5 | До 2,0 | Свыше 2 |
Количество вводимых в первые сутки средств | |||||
Коллоидных растворов, л | 0,5 | 0,5-1 | 0,8-1 | 1-1,5 | Свыше 1,5 |
Кристаллоидных р-ров, л | До 1 | 1-1,5 | 1,5-2 | 2-3 | 3-4 |
Эритроцитной массы, доз | – | – | 2-3 | 3-4 | Свыше 4 |
Источник: https://voenobr.ru/uchmaterial/travma/191-perelomi.html?start=2
Источник
МКБ-10
M80.1Остеопороз с патологическим переломом после удаления яичниковM80.2Остеопороз с патологическим переломом, вызванный обездвиженностьюM80.3Постхирургический остеопороз с патологическим переломом, вызванный нарушением всасывания в кишечникеM80.4Лекарственный остеопороз с патологическим переломомM80.5Идиопатический остеопороз с патологическим переломомM80.8Другой остеопороз с патологическим переломомM80.9Остеопороз с патологическим переломом неуточненный
1. 2018 Клинические рекомендации “Патологические переломы, осложняющие остеопороз” (Ассоциация травматологов-ортопедов России (АТОР); Российская ассоциация эндокринологов; Ассоциация ревматологов России).
Определение
Эпидемиология
Этиология
Классификация
Диагностика
Лечение
Профилактика
Клиническая картина
Клиническая картина перелома проксимального отдела бедренной кости
Пациенты указывают на боль в области проксимального отдела бедра, невозможность оторвать выпрямленную ногу от плоскости пола или кушетки, нарушение опороспособности конечности.
Клиническая картина перелома проксимального отдела плечевой кости
Особенностью переломов проксимального отдела плечевой кости при остеопорозе является минимальное смещение отломков (отмечается у 80–85 % пациентов), что обусловлено особенностями анатомической структуры области: капсула, надкостница, ротаторная манжета, мягкие ткани. При легкой ротации конечности и согнутом локтевом суставе проксимальный отдел нередко пальпируется как единое целое.
Переломы проксимального отдела плечевой кости могут осложниться повреждением n. axillaris или его ветвей, иннервирующих дельтовидную мышцу: верхний конец нижнего отломка плечевой кости может сдавить, а иногда и повредить сосудисто-нервный пучок в подмышечной впадине. Сдавление сосудисто-нервного пучка вызывает отек, венозный застой, расстройство чувствительности и параличи верхней конечности.
Клиническая картина перелома тел позвонков
Из-за бессимптомного течения три четверти пациентов с переломами тел позвонков не обращаются за медицинской помощью в момент их возникновения, а боль в последующем объясняют наличием дегенеративных изменений в позвоночнике. В то же время эти болевые ощущения обусловлены прежде всего переломом, так как его наличие ведет к дополнительной перегрузке фасеточного сустава и, как следствие, перерастяжению капсульно-связочного аппарата сустава и развитию дегенеративного артрита.
Боль при переломе тела позвонка, в отличие от остеохондроза, появляется только при статической нагрузке, что связывают с реакцией чувствительных нервных волокон на микропереломы трабекул, число которых на фоне дефицита МПК и снижения прочности оставшихся костных структур в компримированном позвонке увеличивается.
В случаях, когда пациенты связывают боль в позвоночнике с возникшим переломом тела позвонка, она появляется внезапно среди полного здоровья, и пациенты могут указать на обстоятельства, предшествовавшие появлению боли. Чаще всего это подъем тяжести, иногда просто наклон туловища или резкий поворот, нередко указания на травмирующий момент отсутствуют. Боль в этих случаях ощущается на уровне поврежденного позвонка и при локализации в грудном отделе может носить опоясывающий характер, что требует проведения дифференциальной диагностики с инфарктом миокарда, плевритом, острым заболеванием органов брюшной полости.
Острая боль при переломе тела позвонка обусловлена периостальным кровоизлиянием, чрезмерным количеством одновременно возникших микропереломов трабекул, увеличением натяжения связок вследствие этих изменений, спазмом мышц спины. Причиной боли может стать и натяжение связок за счет снижения роста и развития артрита межпозвонковых суставов, укорочения и нарастающего спазма мышц спины из-за снижения роста. Некоторые пациенты при множественных переломах тел позвонков указывают на боль «во всех костях», которая появляется при любых сотрясениях. В то же время пальпация остистых отростков позвонков при остеопорозе чаще безболезненна, также может быть отрицательной проба с осевой нагрузкой (надавливание на голову), но сдавление грудной клетки в сагиттальной плоскости может быть болезненным. Эти пробы должны проводиться осторожно во избежание новых переломов тел позвонков.
При переломах тел поясничных позвонков возможно появление ограничений движений в поясничном отделе позвоночника, и пациенты в таких случаях поддерживают туловище в вертикальном положении с помощью рук или трости, особенно во время свежих болевых атак.
С возрастом у некоторых пациентов изменяется восприятие боли, что может быть обусловлено изменением болевого порога у пожилых людей.
При неправильном или полном отсутствии лечения переломов тел позвонков в остром периоде формируется хронический болевой синдром. Он отмечен у 66 % женщин, при этом 26 % пациентов испытывают ежедневную боль продолжительностью свыше 10 часов. В этом случае стимулом раздражения болевых рецепторов становится не только перелом трабекул, но и их растяжение и сжатие. Усугубляется болевой синдром миофасциальными нарушениями, изменениями диско-теловых соотношений и развитием нарушений биомеханики из-за деформаций позвоночного столба.
Хроническая боль при переломах тел позвонков становится причиной формирования у пациентов с остеопорозом фобии. Особенностью хронической боли при переломах тел позвонков является ее интермиттирующий характер: через 3–4 мес. ее интенсивность даже без лечения снижается, но затем неизбежно следует обострение. Прогрессирование деформации позвоночного столба (усиливается грудной кифоз, формируется или, наоборот, выпрямляется гиперлордоз поясничного отдела позвоночника) приводит к возобновлению боли.
Компенсацией кифотической деформации грудного отдела позвоночника является развитие гиперлордоза шейного отдела с напряжением мышц шеи и затылочной болью. В последующем из-за укорочения торса и давления ребер на гребни подвздошных костей (реберные дуги «садятся» на крылья тазовых костей) образуются выраженные кожные складки на боковой поверхности грудной клетки и появляются боли в боковых отделах туловища. Из-за перерастяжения капсульно-связочного аппарата фасеточных суставов локализация боли не всегда соответствует уровню перелома. Выраженный грудной кифоз, как следствие переломов тел позвонков грудного отдела позвоночника, формируется постепенно и сопровождается нарастающей слабостью мышц межлопаточной и паравертебральной областей, что может стать причиной прогрессирования поясничного сколиоза и снижения роста на 10–15 см.
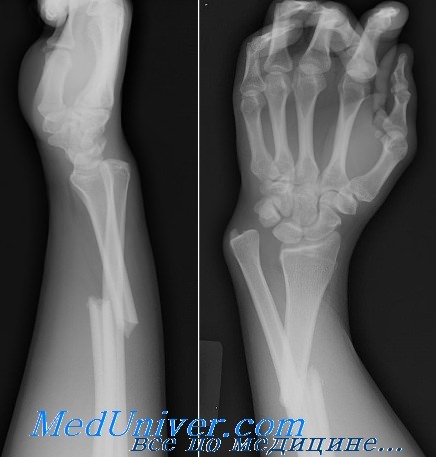
Клиническая картина перелома дистального метаэпифиза лучевой кости
Пациент указывает на боль в области дистального отдела предплечья, появление припухлости или деформации в зоне перелома, нарушение функции лучезапястного сустава и пальцев кисти.
Жалобы и анамнез
Патологический перелом, осложняющий течение остеопороза, в остром периоде, как и посттравматический, характеризуется появлением боли на уровне перелома, деформацией, нарушением функции конечности. Особенностями таких переломов являются их возникновение при низкоэнергетической травме или без нее (переломы тел позвонков) и возможное указание на низкоэнергетические переломы в анамнезе; при некоторых локализациях перелом может клинически не проявляться.
В анамнезе необходимо уточнять факторы, которые могут указывать на связь патологического перелома с остеопорозом:
- наличие перелома-маркера в анамнезе (перелом проксимального отдела бедренной кости, перелом лучевой кости в типичном месте, перелом проксимального отдела плечевой кости, перелом тела позвонка);
- наличие факторов риска остеопороза, (возраст старше 55 лет, семейный анамнез остеопороза, терапия препаратами, влияющими на костную ткань (глюкокортикоиды, противосудорожные, антидепрессанты), низкая масса тела, курение, злоупотребление алкоголем, ранняя менопауза, аменорея, гипогонадизм, длительная иммобилизация, недостаточное потребление кальция, дефицит витамина D, склонность к падениям.
Физикальное обследование
Визуальная и пальпаторная оценка местного статуса при любой локализации патологического перелома, при подозрении на перелом тела позвонка – измерение роста.
Лабораторная диагностика
- Лабораторные исследования (клинический анализ крови, биохимический анализ крови и мочи) (Таб.1) рекомендуются всем пациентам с патологическими переломами для дифференциальной диагностики остеопороза с другими метаболическими остеопатиями или заболеваниями, которые также могут осложняться патологическими переломами.
Уровень убедительности рекомендации С (уровень достоверности доказательств 4)
Комментарий:
При остеопорозе клинический анализ крови и показатели гомеостаза кальция не имеют каких-либо отклонений от нормы. В случае выявления гиперкальциемии и гиперкальциурии потребуется исключение гиперпаратиреоидной остеодистрофии, онкологической патологии; гипокальциемии – остеомаляции; отклонения уровня паратгормона – гипер или гипопаратиреоза различного генеза; повышения СОЭ или онклонений в формуле крови – исключения патологии костного мозга. По усмотрению врача может быть назначено исследование паратгормона или проведены другие исследования.
- Для подбора индивидуальной дозы препаратов кальция и колекальциферола**/альфакальцидола** (базисная терапия перелома любой локализации, осложняющего течение остеопороза), оценки реакции на лечение и исключения противопоказаний к назначению этих препаратов рекомендуется оценка биохимических показателей крови (кальций крови, фосфор, креатинин) и мочи (кальций) до начала лечения и в динамике.
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарий:
Персонифицированный подход к выбору дозы препаратов базовой терапии патологического перелома при остеопорозе основан на оценке уровня кальция крови исходно и в динамике. Контроль показателей кальция крови в динамике позволяет избежать возможности передозировки препаратов базисной терапии
- Для выбора препарата патогенетической терапии остеопороза в случае нарушений консолидации патологического перелома рекомендуется оценка маркеров ремоделирования костной ткани – Таблица 1.
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарий:
Целесообразность оценки маркеров ремоделирования при назначении патогенетической терапии остеопороза рассматривается прежде всего с позиции оценки реакции данного пациента на лечение, комплаентности лечения. В то же время есть точка зрения, что патогенетическая терапия остеопороза, имеющая своей целью нормализацию метаболизма костной ткани, назначается только после исследования уровня маркеров ремоделирования. Оправдано исследование уровня маркеров костного ремоделирования исходно и через 3 мес. терапии, так как к этому сроку в случае эффективности назначенной патогенетической терапии ожидается 30 % изменение уровня маркеров относительно исходных значений. При нарушении срока консолидации патологического перелома может быть нарушено либо костеобразование, либо резорбция или оба эти механизма. С учетом такой возможности в этих случаях оценку маркеров ремоделирования целесообразно проводить до назначения патогенетической терапии остеопороза
Таблица 1. Лабораторные исследования, рекомендуемые для пациентов с патологическими переломами — маркерами остеопороза
Лабораторные показатели | Кровь | Исследования в динамике |
Полный общеклинический анализ крови | * | |
Креатинин (оценка СКФ) | * | |
Кальций общий и/или ионизированный (Са ) | * | ** |
Фосфор неорганический | * | |
Паратиреоидный гормон (диагностика гипер- и гипопаратиреоза) | **** | – |
ДПИД или СТХ-s | *** | – |
P1NP или остеокальцин | *** | – |
Щелочная фосфатаза (диагностика гипофосфатазии, остеомаляции, болезни Педжета) | * | – |
Кальций и фосфор суточной мочи при СКФ > 60 мл/мин (диагностика остеомаляции, гиперпаратиреоза) | * | ** |
Примечание:
* — выполняются при поступлении для назначения базисной терапии патологического перелома и проведения дифференциального диагноза остеопороза с другими метаболическими остеопатиями;
** — выполняются в динамике для персонализации дозы препаратов кальция и колекальциферола/альфакальцидола;
*** — выполняются в случае замедленной консолидации перелома для назначения патогенетической терапии остеопороза, направленной на коррекцию нарушений либо резорбции, либо костеобразования;
**** — выполняется по усмотрению врача.
- Лабораторные исследования в динамике рекомендуется выполнять в одной и той же лаборатории.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2)
- При патологических переломах тел позвонков у лиц старше 50 лет до назначения лечения остеопороза рекомендуется исключить миеломную болезнь.
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарий:
Рентгенологичекая картина перелома тела позвонка при миеломной болезни часто идентична картине перелома при остеопорозе. Частота миеломной болезни, как и остеопороза, увеличивается с возрастом, поэтому при наличии низкоэнергетического перелома тела позвонка у лиц старше 50 лет требуется исследование крови и мочи на парапротеины и М-градиент. При выявлении положительных тестов пациент нуждается в консультации гематолога.
Рентгенологические проявления патологического перелома проксимального отдела бедренной кости
- При стабильных переломах проксимального отдела бедренной кости в некоторых случаях для визуализации линии перелома кроме стандартной рентгенографии в двух проекциях рекомендуется КТ и МРТ-исследование.
Уровень убедительности рекомендаций B (уровень достоверности доказательств 3)
Комментарий:
Некоторые стабильные переломы проксимального отдела бедренной кости могут быть выявлены только при МРТ исследовании.
Рентгенологические проявление патологического перелома проксимального отдела плечевой кости
- Для диагностики перелома проксимального отдела плечевой кости, кроме стандартной рентгенографии плечевого сустава, рекомендуется «эполетный» снимок. При неясной рентгенологической картине — КТ (для выявления сложных многофрагментарных переломов) и МРТ (для определения повреждения мягкотканных структур).
Уровень убедительности рекомендаций B (уровень достоверности доказательств 3)
Комментарий:
Рентгенологические критерии стабильного перелома проксимального отдела плечевой кости:
– нет значительного смещения большого бугра;
– не более 3 отломков;
– перелом не сочетается с вывихом;
– перелом вколоченный;
– хороший контакт отломков.
Рентгенологические проявление патологического переломов тел позвонков
- При наличии жалоб на боли в спине и указаниях на снижение роста (даже без боли) рекомендуется рентгенография позвоночника в двух проекциях для исключения патологических переломов тел позвонков на фоне остеопороза, при необходимости — выполнение МРТ-исследования.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2)
Комментарий:
- рентгенографию позвоночника в боковой проекции необходимо выполнять в положении лежа «строго на боку»;
- при необходимости использовать специальные валики для коррекции сколиотической деформации;
- деформация тела позвонка расценивается как компрессионный перелом при снижении его высоты в переднем, среднем или заднем отделе на 20 % и более по сравнению с выше- и нижележащими телами позвонков.
Рентгенологическое проявление патологического перелома дистального метаэпифиза лучевой кости
- Для лучевой диагностики перелома дистального метаэпифиза лучевой кости рекомендуется рентгенография в двух проекциях, при вколоченных переломах — КТ-исследование.
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарий:
Критерии нестабильности перелома дистального метаэпифиза лучевой кости:
- угол дорсального смещения дистального метаэпифиза лучевой кости более 20°;
- оскольчатый характер перелома тыльного кортикального слоя дистального метаэпифиза лучевой кости;
- внутрисуставные переломы дистального метаэпифиза лучевой кости;
- сопутствующий перелом локтевой кости;
- оскольчатый перелом ладонного кортикального слоя дистального метаэпифиза лучевой кости;
- возраст старше 60 лет.
Роль рентгеновской денситометрии в подтверждении связи низкоэнергетических переломов с остеопорозом
Низкоэнергетические переломы костей (бедренной, плечевой, лучевой, тел(а) позвонков) у лиц старше 50 лет независимо от результатов денситометрии (ввиду низкой чувствительности метода) или FRAX (при исключении таких заболеваний костей, как остеомаляция, гиперпаратиреоидная остеодистрофия, болезнь Педжета, миеломная болезнь, метастатическое поражение расцениваются как патологические переломы на фоне остеопороза.
- Рентгеновскую денситометрию рекомендуется использовать для подтверждения диагноза остеопороза при низкоэнергетических переломах любой локализации (у мужчин до 50-летнего возраста и у женщин до наступления менопаузы используется Z-критерий).
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарий:
Международное общество клинической денситометрии рекомендует проводить рентгеновскую денситометрию в трех сегментах скелета. Оптимальным является исследование в зоне L1–4 и проксимальном отделе бедренной кости (шейка бедренной кости и Total hip). Основанием для диагноза остеопороза может быть снижение МПК даже в одной из зон исследования. Минеральная плотность кости в нижней трети лучевой кости оценивается в том случае, если по какой-то причине нельзя измерить МПК в L1–4 или проксимальном отделе бедренной кости, или при подозрении на гиперпаратиреоз.
У лиц обоего пола старше 50 лет при низкоэнергетических переломах — маркерах остеопороза денситометрия не является обязательной, тем не менее оценка МПК в этих случаях повышает приверженность к лечению, проводимому для профилактики повторных переломов (позволяет пациенту контролировать прирост или стабилизацию потери МПК).
Компьютерная томография (КТ)
Биохимический анализ крови
Клинический анализ крови
Общий анализ мочи
Источник
