Костный мозг пересадка перелом
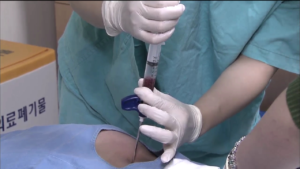
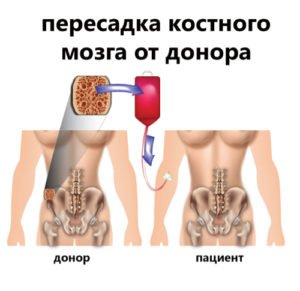 Что такое пересадка костного мозга? Трансплантация костного мозга (ТКМ) это способ лечения определенных болезней, при которых пациенту вводятся заранее заготовленные стволовые клетки. Данная процедура является относительным новшеством в медицинской практике, позволяющим излечить самые сложные, неизлечимые и смертельно опасные заболевания.
Что такое пересадка костного мозга? Трансплантация костного мозга (ТКМ) это способ лечения определенных болезней, при которых пациенту вводятся заранее заготовленные стволовые клетки. Данная процедура является относительным новшеством в медицинской практике, позволяющим излечить самые сложные, неизлечимые и смертельно опасные заболевания.
Впервые с положительным исходом она была проведена в Америке, в 1968 году. Со временем методы пересадки существенно модернизировались, расширяя круг болезней, которые отступали после ее применения.
В современных условиях, пересадка костного мозга уже каждый день позволяет достичь успеха в продлении жизни свыше 1000 людей. При таких заболеваниях, как лимфома, лейкемия, сложная форма анемии, злокачественные образования различного генеза, патологии аутоиммунного характера, указанная процедура является практически единственным спасением.
Узнайте стоимость пересадки костного мозга в клиниках
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Что есть костный мозг? Показания к операции
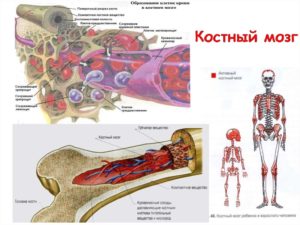
Чтобы понять колоссальную роль костного мозга в жизнедеятельности человека, обратимся к его «функциональным обязанностям». Ежедневно наш организм должен непрерывно вырабатывать приблизительно пятьсот миллиардов кровяных клеток, и этот процесс возложен на работу костного мозга. Таким образом, данный орган является ключевым компонентом в деятельности кроветворной системы, отвечающей за формирование новых иммунных клеток.
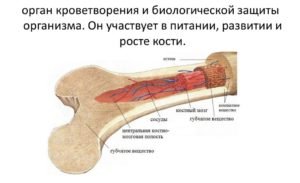
Костный мозг по своей структуре представляет собой «жидкое» вещество, расположенное в полости костей и содержащее в себе множество стволовых клеток, которые и являются объектом пересадки при рассматриваемой процедуре. Время трансплантации костного мозга занимает от одного до двух часов. Длительным процессом является период подготовки к операции и пост трансплантационный этап приживления костной ткани.
Ведущие клиники в Израиле
Пересадка костного мозга проводится при таких заболеваниях как:
- Онкология различного генеза (саркома, рак крови (лейкоз), спинного мозга и легких, миеломная болезнь, лимфомы, рак груди и мужских половых желез);
- Анемия апластическая (тяжелая болезнь, при которой нарушается функция кроветворной системы костного мозга и его способность к выработке клеток крови);
- Наследственные анемические патологии (анемия Кули или талассемия – снижение синтеза пептидов, являющихся элементами гемоглобина, серповидная анемия –врожденное нарушение структуры белка гемоглобина);
- Мукополисахаридоз I типа (МПС I)и мукополисахаридоз типа I-Н (синдром Гурлер) – генетическая патология, связанная с нарушением расщепления вредных ферментов и накопления их в организме;
- Аплазия лимфоцитарная, тяжелый комбинированный иммунодефицит, синдром Вискотта–Олдрича. Все эти болезни связанны с дисфункцией работы лимфоцитов в различной степени.
Кроме перечисленного, пересадка костного мозга показана для регенерации ткани хряща при заболеваниях суставов (артрозы, остеопорозы и др.). В отдельных случаях применяется хирургический метод, т.н. спондилодез, сращивающий позвонки посредством трансплантации костной ткани. Этот вид операции проводится на позвоночнике путем осуществления на коже небольшого надреза между позвонками скальпелем.
Процедура пересадки костного мозга предусматривает изъятие у донора гемопоэтических стволовых клеток и их пересадку в другой организм с последующей выработкой ими новых кровеносных клеток – тромбоцитов, эритроцитов и лейкоцитов.
Трансплантация костного мозга противопоказана беременным женщинам.
Какие виды пересадки костного мозга известны медицине?
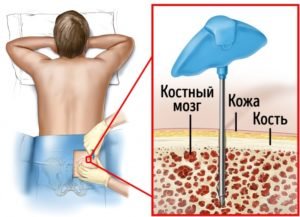 На сегодняшний день, выбор разновидности пересадки костного мозга зависит от того, насколько эффективной была консервативная терапия, какая выносливость у пациента исходя из возрастной категории, какие сопутствующие заболевания имеет больной и как быстро необходимо провести процедуру пересадки. Среди практикующих способов можно выделить три вида проведения процедуры трансплантации костной ткани.
На сегодняшний день, выбор разновидности пересадки костного мозга зависит от того, насколько эффективной была консервативная терапия, какая выносливость у пациента исходя из возрастной категории, какие сопутствующие заболевания имеет больной и как быстро необходимо провести процедуру пересадки. Среди практикующих способов можно выделить три вида проведения процедуры трансплантации костной ткани.
- Аутотрансплантация (аутологичная трансплантация). Данный метод предусматривает использование собственных стволовых клеток больного в том случае если костный мозг еще не был поврежден. Специалисты производят взятие кроветворных клеток, подвергают их заморозке, проводят курс химической терапии в больших дозах и после вводят размороженные клетки в пораженный участок. Подобный вариант процедуры применим при нейробластоме (опухоль симпатической нервной системы злокачественной этиологии) и лимфоме. При проведении такого варианта лечения необходим контроль над тем, чтобы число вводимых стволовых клеток было достаточным для приживления ткани, а раковые клетки не вызывали рецидива;
- Изотрансплантация (сингенная трансплантация).При такой процедуре осуществляется забор клеток у человека с аналогичным набором ген – однояйцевые близнецы, что полностью нейтрализует риск возникновения постпересадочных последствий, в виде иммунологических реакций;
- Аллотрансплантация (аллогенная трансплантация). В данном случае объектом пересадки становятся стволовые клетки донора. Чем опасна такая разновидность? В отличие от других двух процедур, данный способ более сопряжен с рисками различных постоперационных реакций, в числе которых, отторжение трансплантационной ткани либо РТПХ, когда пересаженные клетки начинают атаковать клетки организма получателя, иммунитет которого полностью подавлен в связи с отсутствием собственной кроветворной ткани. Такой вид операции применяется больным раком крови и апластической анемией.
Наряду с указанными процедурами пересадки, применяется также трансплантация сниженной интенсивности (не миелоаблативная аллогенная трансплантация), не требующая сложных подготовительных мероприятий. В этом случае клетки реципиента начинают замещаться пересаженными на протяжение многих месяцев, не вызывая радикальных реакций и процессов. Обычно, такая операция применяется в отношении старых людей, больных тяжелой формой других заболеваний, инфекционных больных со слабой иммунной системой. Период реабилитации длится недолго.
Как подбирается донор?
 Успешность операции по пересадке костного мозга практически на 90% зависит от грамотно подобранных донорских клеток. По этой причине выбор стволовых клеток для пересадки должен исходить из фактора совместимости. Пациент и донор должны иметь аналогичный набор HLA-молекул (антигены гистосовместимости), который выявляется в ходе сдачи анализов и проведения процедуры типирования. Такая сочетаемость наблюдается у родных по крови (братья и сестры – 25%) и у однояйцевых близнецов (100%).
Успешность операции по пересадке костного мозга практически на 90% зависит от грамотно подобранных донорских клеток. По этой причине выбор стволовых клеток для пересадки должен исходить из фактора совместимости. Пациент и донор должны иметь аналогичный набор HLA-молекул (антигены гистосовместимости), который выявляется в ходе сдачи анализов и проведения процедуры типирования. Такая сочетаемость наблюдается у родных по крови (братья и сестры – 25%) и у однояйцевых близнецов (100%).
Однако, трансплантация может быть успешной и в случае если донор и пациент имеют частичную совместимость, при этом, их HLA-белки должны быть идентичны, хотя бы на пятьдесят процентов. Название процедуры – гаплоидентичная.
Важно: Чтобы быстро и правильно найти подходящего донора необходимо максимально расширить поиск кандидатов. Содействие в их подборе оказывают специализированные донорские программы. На сегодняшний день, в России такие программы отсутствуют, в связи, с чем пациенты пользуются иностранными проектами. Необходимо знать, что при выборе донора, существенное значение имеет расовый и этнический фактор реципиента и донора, так как гистосовместимость лиц с разных континентов очень редко совпадает.
 Итак, кто может быть донором в такой сложнейшей операции? Донор – это лицо, которое в добровольном порядке дало согласие выступить акцептором (дарителем) собственной кроветворной ткани. Учитывая, что это решение является очень серьезным, необходимо подойти к этому весьма ответственно.
Итак, кто может быть донором в такой сложнейшей операции? Донор – это лицо, которое в добровольном порядке дало согласие выступить акцептором (дарителем) собственной кроветворной ткани. Учитывая, что это решение является очень серьезным, необходимо подойти к этому весьма ответственно.
Кто может стать донором, и какие требования предъявляются к ним:
- Совершеннолетние лица и люди не старше 55 лет;
- Лица, никогда не болевшие вирусной формой гепатита (В и С) и не являющиеся носителями вируса иммунодефицита;
- Психически здоровые;
- Не болеющие туберкулезом и не имеющие злокачественных образований.
На сегодняшний день, в мировой список доноров по пересадке костного мозга внесено свыше 25 миллионов человек. В разрезе страновой категории лидирующими реципиентами являются доноры из США и стран Европы (особенно Германия – семь миллионов человек), а также из Беларуси (двадцать восемь тысяч) и России (десять тысяч человек).
Этап подготовки донорских клеток
Откуда берутся клетки для пересадки? В современной медицинской практике, извлечение стволовых клеток осуществляется из трех источников: костный мозг, кровь или пуповинная кровь. Как происходит их получение, и каким способом берут костный мозг у доноров? После прохождения всех процедур на предмет совместимости стволовых клеток, донор начинает готовится к забору костного мозга для дальнейшей пересадки.
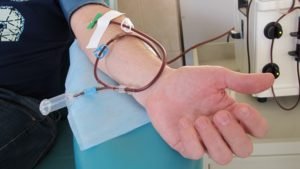 Процедура донорства и взятия кроветворной ткани является для донора не только сложной, но и очень болезненной. При введении анестезии, медик посредством предназначенных для этого игл делает пункцию костной жидкости в области подвздошных костей – за два часа медики получают около 1 литра костного мозга, который благополучно восполняется в организме донора в течение 2 недель. После окончания процедуры, в месте где берется костная ткань некоторое время будет сохраняться болезненность.
Процедура донорства и взятия кроветворной ткани является для донора не только сложной, но и очень болезненной. При введении анестезии, медик посредством предназначенных для этого игл делает пункцию костной жидкости в области подвздошных костей – за два часа медики получают около 1 литра костного мозга, который благополучно восполняется в организме донора в течение 2 недель. После окончания процедуры, в месте где берется костная ткань некоторое время будет сохраняться болезненность.
При пересадке стволовых клеток крови способ извлечения немного иной, чем в описанной выше процедуре. В течение 5 дней до начала запланированного изъятия клеток, донор начинает прием медикаментов, запускающих процесс их передвижения по сосудам, т.н. факторы роста. По прошествии окончания лекарственной терапии начинается процедура извлечения стволовых клеток из крови (аферез), которая в общей сложности занимает около 5-ти часов. Донор подключается к аппарату, который прогоняет кровь и делит ее компоненты крови, извлекая стволовые клетки.
За время прохождения процедуры отфильтровывается до пятнадцати литров крови, однако на выходе удается извлечь лишь двести миллиграммов, с концентратом стволовых клеток. После такого процесса организм донора начинает увеличивать объем выработки кроветворных клеток, в связи с чем не исключается вероятность болезненных ощущений в костях.
Особенности подготовки пациента к пересадке костной ткани и операция
Подготовка больного к трансплантации костного мозга или СКК является жизненно важной частью всего процесса пересадки КМ. За десять дней до трансплантации пациент подвергается этапу кондиционирования (иммуносупрессивная терапия), который направлен на:
- Полную ликвидацию собственного костного мозга, который не способен выполнять кроветворные функции;
- Угнетение иммунитета организма посредством разрушения оставшихся белых кровяных телец в крови и печени.
Важно: иммуносупрессивная терапия – это необратимый процесс и поскольку пациент лишается собственных кроветворных тканей, при отказе донора от дальнейших процедур либо неудавшейся трансплантации, больной умирает.
 Данный процесс должен проводиться под тщательным контролем врачей и в условиях абсолютной стерильности (исключение контакта даже с близкими членами семьи), поскольку в этот период иммунные реакции больного полностью подавлены и его организм уязвим даже к самым незначительным микробам и бактериям.
Данный процесс должен проводиться под тщательным контролем врачей и в условиях абсолютной стерильности (исключение контакта даже с близкими членами семьи), поскольку в этот период иммунные реакции больного полностью подавлены и его организм уязвим даже к самым незначительным микробам и бактериям.
Совет: Применение лучевой терапии в преддверие пересадки костного мозга нарушает работу щитовидной железы, в связи с чем больной в обязательном порядке должен начать прием тиреоидных гормонов.
После завершения этапа иммуносупрессивной терапии проходит операция по пересадке костного мозга, посредством внутривенного введения пациенту донорской костной ткани либо стволовых клеток крови, изъятых из обычной или пуповинной крови.
Узнайте стоимость пересадки костного мозга в клиниках
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Процесс приживления костной ткани
Приживление костного мозга или стволовых клеток крови исчисляется неделями и годами, однако медики считают, что изначальный и самый важный этап «адаптации» новой ткани приходится на первые двадцать дней после пересадки. В это время ключевая задача врачей – не допустить, чтобы пациент «подцепил» какое-либо вирусное или инфекционное заболевание. Для этого:
- Назначается курс антибиотикотерапии, тромбоцитарной терапии и других препаратов, нейтрализующих атаку новых клеток на организм;
- Обеспечивается соблюдение всех правил гигиены при контакте с пациентом;
- Для определения степени приживления костной ткани производятся ежедневные исследования анализов крови;
- Вводится режим изоляции больного от контакта со всеми, кроме медицинского персонала, запрещается передача продуктов питания и личных вещей. Если пациенту необходимо выйти из палаты, обязательным условием является ношение защитного халата и обуви, перчаток и маски.
 Период реабилитации в больнице составляет от одного до двух месяцев, после чего пациент может покинуть медицинское учреждение. Однако, не рекомендуется уезжать слишком далеко, так как еще в течение некоторого времени необходимо периодически контролировать состояние больного. За все время пересадки костного мозга и этапа приживления тканей реципиент испытывает сильное чувство недомогания, постоянную слабость, позывы к рвоте, нежелание потреблять пищу, иногда эти состояния сопровождаются ознобом и расстройством кишечника.
Период реабилитации в больнице составляет от одного до двух месяцев, после чего пациент может покинуть медицинское учреждение. Однако, не рекомендуется уезжать слишком далеко, так как еще в течение некоторого времени необходимо периодически контролировать состояние больного. За все время пересадки костного мозга и этапа приживления тканей реципиент испытывает сильное чувство недомогания, постоянную слабость, позывы к рвоте, нежелание потреблять пищу, иногда эти состояния сопровождаются ознобом и расстройством кишечника.
По статистике, почти 50% пациентов по трансплантации костного мозга являются дети, у которых диагностирован рак крови. У детей пересадка данного органа имеет аналогичные этапы лечения, что и у взрослых, однако в их случае, применяются более дорогие медикаменты.
Обратите внимание: в этот период существенно нарушается психическое состояние больного – постоянное присутствует чувство боязни и апатия, которые являются очень частыми явлениями при трансплантации донорских тканей. По отзывам отдельных пациентов, психоэмоциональное напряжение и депрессия отягчали их состояние больше, чем физические боли. По этой причине, весьма важно чтобы больной находился в благоприятном психологическом климате и не подвергался негативному воздействию.
После трансплантации костного мозга жизнь реципиента некоторое время должна быть подчинена определённому порядку, иначе последствия могут быть опасными, а осложнения непоправимыми. В первые полгода, пока организм восстанавливается, противопоказано заниматься как физическим, так и умственным трудом, посещать места большого скопления людей во избежание заражения какой-либо инфекцией.
В общей сложности в течение одного года после операции, пациент должен проходить постоянный контроль за своим состоянием у специалистов и вовремя сдавать необходимые анализы. Именно этот период очень важен с точки зрения приживления пересаженного органа, запуска процесса его полноценной работы с выработкой иммунных клеток и всех важных элементов кроветворной системы. Ключевая задача – восстановить все функции организма.
Жизненный цикл после пересадки костного мозга?
 Анализ статистики длительности жизни после проведения трансплантации костного мозга, показывает, что, если адаптация трансплантата прошла успешно, то срок жизни пациентов не ограничен. Согласно истории болезни многих детей, подвергшихся данной операции, их продолжительность жизни составляла более 50 лет.
Анализ статистики длительности жизни после проведения трансплантации костного мозга, показывает, что, если адаптация трансплантата прошла успешно, то срок жизни пациентов не ограничен. Согласно истории болезни многих детей, подвергшихся данной операции, их продолжительность жизни составляла более 50 лет.
Прогноз выживаемости перенесших пересадку костного мозга пациентов во многом зависит от возраста, характера заболевания и его развития до пересадки, а также от гендерного фактора. 80% женщин возрастом до 30 лет, имеющих продолжительность болезни менее 2 лет до операции, в среднем от 6 до 8 лет. При заболеваниях онкологического характера, продолжительность жизни связанна с фактором рецидива – если в течение пяти 5 лет не наблюдалось повторного образования, то риски существенно снижаются.
Цена операции по пересадке костного мозга
Многие задаются вопросом, сколько стоит пересадка такого важного орган? Процедура трансплантации костного мозга является достаточно затратной.
В России диапазон цен разнится в зависимости от городов – в г. Москва от одного миллиона рублей, в г. Санкт-Петербург (СПБ) от двух миллионов и выше.
В других странах СНГ (Минске, Киеве) и в западных клиниках стоимость такой операции составляет сто и более тысяч евро. Наиболее успешно делают пересадку КМ в Беларуси и странах Европы (преимущественно в Германии).
На бесплатной основе в Российской Федерации трансплантация костного мозга проводится по ограниченной квоте, поскольку на эти цели из государственного бюджета выделяется слишком мало средств и очень сложно подобрать донора из России ввиду отсутствия российского списка доноров. Эту ситуацию пытаются исправить и ежегодно проводят акции по пополнению базы доноров. В 2016 году в результате проведения ряда мероприятий в Новосибирске количество доноров по пересадке костного мозга увеличилось на 600 человек.
Видео: Донорство костного мозга
Источник
Костная пластика — это хирургическая процедура, которая использует костный трансплантат для ремонта и восстановления пораженных опухолями, инфекциями или поврежденных при травме костей. Костный трансплантат — это операция выбора для восстановления костей практически в любом месте человеческого тела.
Для выполнения трансплантации хирург может взять кость с бедер, ног или ребер. Иногда хирурги также используют костную ткань, взятую от умерших, для выполнения костной трансплантации.
Основа костной пластики
Большая часть человеческого скелета состоит из костного матрикса. Это твердый материал, который помогает придать костям силу. Внутри матрикса находятся живые костные клетки. Они составляют и поддерживают эту матрицу, структуру костных балок. Клетки в этом матриксе могут помочь восстановить и излечить кость при острой необходимости.
Когда человек ломает кость, немедленно начинается процесс заживления. Пока разрыв в структуре кости не слишком велик, активные костные клетки (остеокласты) могут его починить.
Однако иногда перелом приводит к большой потере кости, — например, когда большой кусок кости рассыпается, дробится. В этих случаях собственная кость не может полностью зажить без костного трансплантата. Во время трансплантации кости, хирург вставляет новый кусок кости в то место, где кость должна заживать или соединяться с соседними отломками. Клетки внутри новой кости могут затем прикрепиться к старой кости.
Хирурги часто выполняют пересадку кости, как часть другой медицинской процедуры. Например, если у пациента тяжелый перелом бедра, лечащий врач может выполнить пересадку кости при выполнении необходимых операций по восстановлению скелета. Также лечащий врач может сделать надрез на бедре, чтобы взять небольшой кусочек бедренной кости, используя его для выполнения трансплантации.
В некоторых случаях, искусственный материал используется аналогичным образом, но это не костный трансплантат в традиционном смысле.
Как правило, манипуляции проводят под общим наркозом, чтобы пациент был неподвижен и обезболен.
Зачем нужна костная пластика – показания для операции
Пациенту может понадобиться пересадка кости, чтобы способствовать заживлению и росту костей по ряду различных медицинских причин.
Некоторые конкретные условия, которые могут потребовать пересадки кости, включают:
- Первоначальный перелом, который, как подозревает лечащий врач, не заживет без трансплантации.
- Перелом, который пациент ранее не лечил с помощью трансплантата, и который плохо зажил.
- Заболевания костей — такие, как остеонекроз или рак.
- Операция по сращению тел соседних позвонков (которая может понадобиться при нестабильности позвоночника).
- Зубная имплантация (которая может понадобиться, если пациент хочет заменить отсутствующие зубы имплантами).
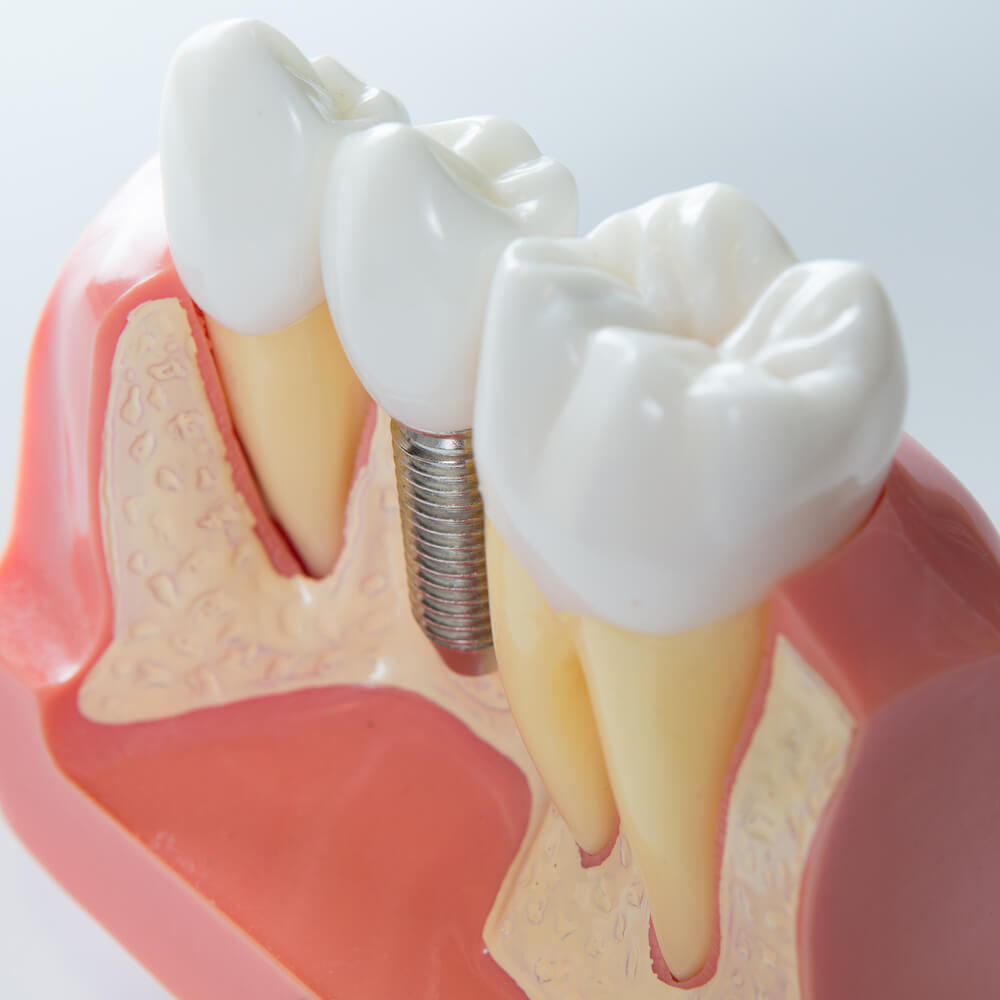
Хирургически имплантированные устройства, как при полной замене коленного сустава, способствуют росту кости вокруг структуры. Эти костные трансплантаты могут служить основой для роста новой живой кости. Бедра, колени и позвоночник являются общими местами для пересадки кости, но пациенту может понадобиться пересадка кости из другого участка на собственном теле.
Нужно поговорить со своим лечащим врачом о том, хочет ли пациент использовать кость от донора, или кость из другого места в собственном теле. Если хирург использует собственную кость пациента, тогда потребуется дополнительная операция по её извлечению.
Это не понадобится, если при операции используется донорская кость, но донорская кость имеет свои небольшие риски. Нужно обсудить со своим врачом о том, какой вариант лучше в конкретном случае.
Каковы риски костной пластики?
Костная трансплантация, как правило, безопасна, но она имеет некоторые редкие риски.
К ним причислены:
- Инфекция
- Кровотечение
- Тромбоз
- Повреждение нерва
- Осложнения от анестезии
- Инфекция от донорской кости (очень редко)
Существует также риск того, что собственная кость может плохо заживать даже с костным трансплантатом. Многие из конкретных рисков будут варьировать, в зависимости от точной причины применения костного трансплантата. Эти причины включают в себя тот факт, используется ли донорская ткань, другие осложняющие медицинские условия и возраст пациента. Например, костный трансплантат вряд ли будет хорошо приживаться, если пациент курит или у него имеется диабет.
Нужно поговорить со своим лечащим врачом обо всех имеющихся проблемах, в том числе о проблемах, которые наиболее распространены у пациента.
Как подготовиться к пересадке кости?
Стоит подробно обсудить с лечащим врачом вопрос о том, как подготовиться к операции с использованием костного трансплантата.
- Нужно сообщить своему врачу обо всех лекарствах, которые принимаются, в том числе о безрецептурных препаратах, таких как аспирин. Нужно спросить, следует ли прекратить принимать какие-либо лекарства раньше времени, — например, разжижители крови.
- Если пациент курит, нужно попробовать бросить курить перед процедурой, чтобы ускорить заживление.
- Также, нужно сообщить своему врачу о любых изменениях общего состояния здоровья, — например, о недавней лихорадке.
Перед процедурой могут потребоваться дополнительные исследования – такие, как рентген, компьютерная томография или магнитно-резонансная томография (МРТ).
Возможно, придется заранее принять дополнительные меры, в зависимости от причины пересадки кости. Например, если пациент не сможете опираться на ноги после операции — возможно, придется изменить условия жизни.
Нельзя есть и пить после полуночи перед процедурой.
Что происходит во время пересадки кости – этапы операции
Детали конкретной операции по пересадке кости будут сильно различаться, в зависимости от причины планируемого вмешательства. Нужно спросить врача о деталях вашей конкретной операции.
Хирург-ортопед выполнит процедуру с помощью команды медицинских работников.
Можно ожидать следующих этапов:
- Пациент получит анестезию, чтобы он не чувствовал боли или дискомфорта во время процедуры. Анестезиолог будет внимательно следить за всеми жизненными показателями – такими, как частота сердечных сокращений и артериальное давление — во время операции.
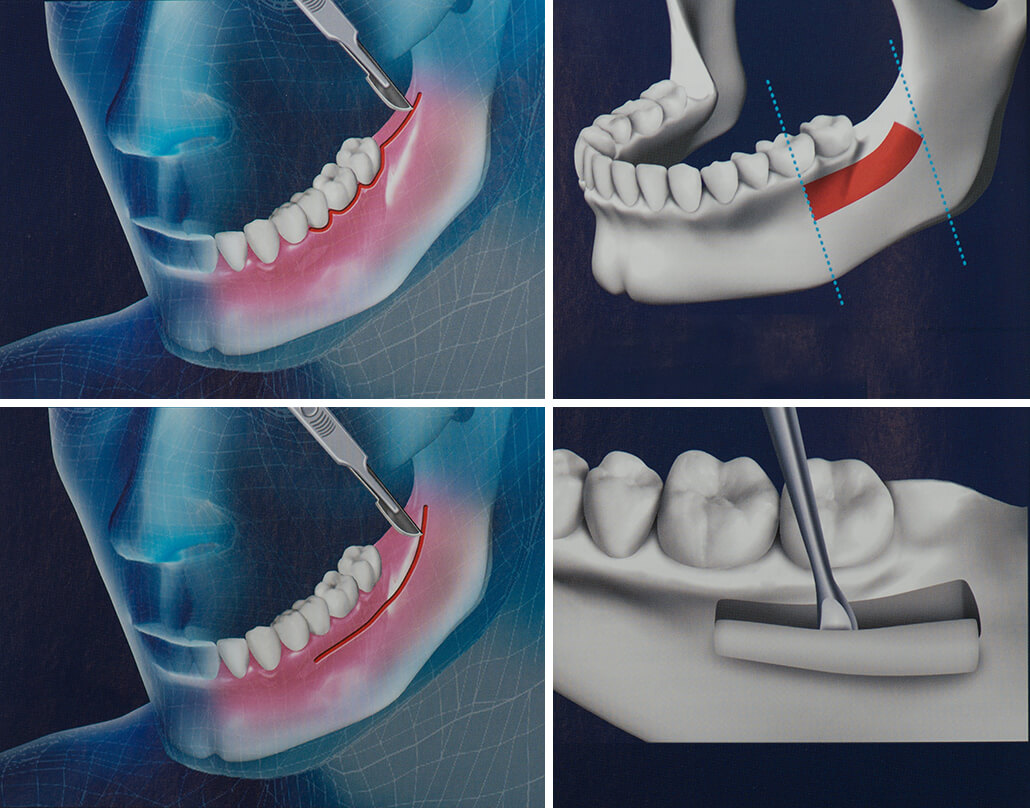
- После обработки пораженного участка, оперирующий хирург сделает разрез через кожу и мышцы, окружающие кость, которая будет получать костный трансплантат.
- В некоторых случаях хирург также сделает другой разрез, чтобы собрать костный трансплантат. Это может быть материал от собственной бедренной кости, кости ноги или ребер. Используя специальные инструменты, лечащий хирург удалит небольшую часть кости.
- Затем хирург поставит костный трансплантат между двумя кусочками кости, которые должны расти вместе. В некоторых случаях, лечащий врач может закрепить костный трансплантат с помощью специальных винтов, также он сделает любой другой необходимый ремонт костей.
- Слои кожи и мышц вокруг донорской кости будут закрыты хирургическим путем, — и, если необходимо, вокруг места, где была собрана пораженная кость.
После пересадки кости — возможные риски и осложнения, их профилактика
Нужно заранее поговорить со своим врачом о том, что можно ожидать после операции.
- Пациент может почувствовать боль после процедуры, но обезболивающие лекарства могут помочь ее облегчить.
- Проводится серия рентгеновских снимков, решается вопрос о выписке пациента домой.
- Затем лечащий врач предоставит пациенту подробные инструкции о том, как он может перемещать область, которая получила костный трансплантат. Как правило, это требует, чтобы область некоторое время оставалась неподвижной. Для этого может потребоваться шина или скоба. Пациент также, вероятно, должен избегать давления веса тела в этой области.
- Прооперированному может потребоваться физиотерапия для восстановления силы и гибкости мышц.
- Возможно, также потребуется принимать лекарства для предотвращения образования тромбов (разжижители крови) некоторое время после операции. Лечащий врач может попросить, чтобы пациенты не принимали определенные безрецептурные лекарства от боли, потому что некоторые из них могут помешать заживлению кости.
- Специалист может посоветовать придерживаться диеты с высоким содержанием кальция и витамина D при заживлении костей.
- Если пациент курит, то ему нужно будет бросить курить, потому что, это может помешать процессу восстановления.
Некоторое время из разреза может вытекать жидкость. Это нормально. Но немедленно нужно сообщить своему врачу, если выделение жидкости является серьезным и обильным, кровянистым или гнойным.
Кроме того, важно рассказать врачу, если операционная рана покраснела или припухла, если возникла сильная боль, потеря чувствительности, высокая температура или озноб.
Нужно также согласовать последующие встречи. Возможно, пациенту понадобится удалить швы или скобы через неделю, или около того, после операции. Затем лечащий врач может сделать серию рентгеновских снимков, чтобы увидеть, насколько хорошо заживает восстановленная кость.
Внимательно следуйте всем инструкциям вашего врача, чтобы получить максимальный шанс на полное выздоровление.
Источник
