Компрессионные переломы поясничных позвонков это
Компрессионный перелом позвоночника – это нарушение целостности одного или нескольких позвонков, сопровождающееся их сдавливанием и уменьшением высоты. Проявляется болями и ограничением движений в поврежденном отделе позвоночника. Боли уменьшаются в положении лежа и усиливаются в положении стоя и сидя. Для подтверждения диагноза выполняется рентгенография позвоночника, при необходимости дополнительно назначается КТ и МРТ. Лечение консервативное: охранительный режим, физиотерапия, ЛФК, ношение корсетов и реклинаторов. Хирургические вмешательства требуются очень редко. Прогноз обычно благоприятный.
Общие сведения
Компрессионный перелом позвоночника (от лат. compressio – сжатие) – распространенное повреждение, при котором происходит сдавливание позвонка. Возможен перелом как одного, так и нескольких позвонков. Травма возникает вследствие интенсивного воздействия по оси и/или резкого сгибания позвоночника, иногда – в сочетании со скручиванием. При патологических изменениях в позвонках (остеопорозе, опухолях) причиной перелома может стать незначительная травма, например, сгибание туловища. Лечением компрессионных переломов позвоночника занимаются травматологи-ортопеды.

Компрессионный перелом позвоночника
Причины
Обычно причиной данной травмы позвоночника становится падение или прыжок с высоты на выпрямленные ноги либо падение на ягодицы. Реже компрессионные переломы возникают при автодорожных авариях, природных и производственных катастрофах. При обычных падениях, как правило, наблюдается изолированное повреждение одного или нескольких позвонков. При высокоэнергетической травме возможно сочетание с переломами других костей, ЧМТ, тупой травмой живота, повреждением грудной клетки и мочеполовых органов.
При снижении прочности костной ткани вследствие различных патологических процессов компрессионные переломы позвоночника могут возникать при минимальном травматическом воздействии, например, резком наклоне вперед. Такие переломы называются патологическими. Самой распространенной причиной патологических переломов является остеопороз. Подобные повреждения часто встречаются у женщин преклонного возраста. При множественных переломах возможно существенное снижение высоты передних отделов позвоночника с формированием старческого кифоза и образованием горба. Второе место по распространенности среди патологических переломов позвоночника занимают компрессионные переломы при первичных опухолях и метастатических повреждениях костной ткани.
Патанатомия
Позвоночник состоит из отдельных костей – позвонков, соединенных между собой связками, хрящами и мелкими суставами. Каждый позвонок образован обращенным вперед телом и обращенной назад дугой. В пространстве между задней поверхностью тела и передней поверхностью дуги находится спинной мозг. В норме тело позвонка имеет цилиндрическую форму, высота его переднего и заднего отделов примерно одинакова. При компрессионном переломе передние отделы позвонка сдавливаются, и он принимает клиновидную форму. Повреждение может возникать в любом отделе позвоночника, однако чаще всего страдает переходный отдел (нижние грудные и верхние поясничные позвонки).
Классификация
С учетом уровня поврежденияв травматологии и ортопедии выделяют переломы поясничного, грудного, шейного, крестцового и копчикового отделов позвоночника. Чаще всего возникают переломы нижнегрудного отдела, несколько реже встречаются переломы поясничного и верхнегрудного отдела. Компрессионные повреждения в шейном отделе наблюдаются достаточно редко. Крестцовый отдел представляет собой пять позвонков, сросшихся в единую прочную кость, изолированное сдавление этого отдела по оси с приложением достаточной силы практически невозможно, поэтому обычные компрессионные переломы в этой области не возникают.
С учетом изменения высоты позвонка различают 3 степени переломов:
- 1 степень – уменьшение высоты позвонка менее чем на треть.
- 2 степень – уменьшение высоты позвонка менее чем на половину.
- 3 степень – уменьшение высоты позвонка более чем на половину.
Симптомы перелома позвоночника
Травматическое повреждение неизмененных позвонков сопровождается резкой болью. При переломах в поясничном и грудном отделе часто наблюдаются затруднения дыхания в момент травмы. В последующем пациент жалуется на боли в проекции поврежденного позвонка, иногда иррадиирующие в живот. Боли уменьшаются в положении лежа, усиливаются при кашле, глубоком дыхании, движениях, а также в положении стоя, сидя и при ходьбе. В отдельных случаях (обычно при тяжелых или множественных переломах) может возникать головная боль, онемение конечностей, тошнота и рвота.
При осмотре выявляется незначительный локальный отек области повреждения, ограничение движений, напряжение мышц спины и боль при пальпации поврежденных позвонков. Характерным признаком перелома позвоночника является усиление боли при надавливании на голову пациента, однако проверять наличие этого симптома не рекомендуется, поскольку давление по оси сломанного позвонка может усугубить травматические изменения.
Патологические переломы не сопровождаются резкой болью и могут возникать практически незаметно для пациента. Поводом для обращения к врачу при таких повреждениях обычно становится постепенное усиление болевого синдрома с течением времени, либо онемение рук или ног, вызванное сдавлением нервных корешков. Отек поврежденного отдела на момент обращения обычно отсутствует, отмечаются умеренные боли при пальпации поврежденного отдела. У некоторых больных, особенно – пожилых женщин, страдающих остеопорозом, выявляется горб или избыточная сутулость, обусловленные перенесенными ранее многочисленными компрессионными переломами.
Осложнения
Неврологические нарушения при компрессионных переломах возникают редко. В отдельных случаях костные фрагменты могут смещаться кзади, сдавливая спинной мозг или нервные корешки. Неврологическая симптоматика может появиться как сразу, так и через некоторое время после травмы. Наряду с непосредственным воздействием на нервные структуры, отломки могут сдавливать сосуды, расположенные рядом с нервами. Вследствие перечисленных патологических процессов возникает болевой синдром и онемение конечностей (обычно локальное).
При снижении высоты позвонка более чем на треть (2-3 степень компрессии) может развиваться сегментарная нестабильность – чрезмерная подвижность, «разбалтывание» поврежденного сегмента позвоночника. При нестабильности в поясничном отделе возникает люмбалгия (боль в пояснице) или люмбоишиалгия (боль в ноге и пояснице). Боли уменьшаются в покое, усиливаются при движениях и нагрузке. Если сегментарная нестабильность поясничного отдела сочетается с посттравматическим сужением позвоночного канала, возможно сдавление спинномозговых корешков.
При нестабильности в грудном отделе возникают боли в межлопаточной области, при нестабильности в шейном отделе – цервикалгия (боль в шее), к которой иногда присоединяется боль в плече и головная боль. Еще одним негативным последствием сегментарной нестабильности является ускорение дегенеративно-дистрофических процессов, развитие остеохондроза, артрозов межпозвоночных суставов, протрузий дисков и межпозвонковых грыж.
В отдаленном периоде, особенно после множественных переломов и переломов 2-3 степени возможно усиление кифоза, а в тяжелых случаях – образование остроконечного или пологого горба. Такая патология чаще наблюдается у пожилых женщин, страдающих остеопорозом. Кифотическая деформация позвоночника может вызывать изнурительные боли, а также становиться причиной уменьшения объема грудной клетки и изменения положения органов брюшной полости. В результате возникает одышка, повышенная утомляемость и нарушения пищеварения.
Диагностика
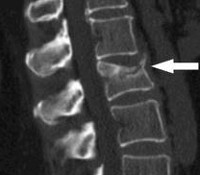
Диагноз компрессионный перелом позвоночника устанавливается на основании характерного анамнеза, симптомов и результатов рентгенографии позвоночника. Снимки выполняются в двух проекциях, наиболее информативна боковая проекция. На рентгенограмме выявляется снижение высоты и клиновидная деформация одного или нескольких позвонков. При необходимости для оценки состояния спинного мозга и его оболочек, а также связок и хрящей позвоночника, назначают МРТ или КТ позвоночника. При наличии неврологических нарушений больного направляют на консультацию к неврологу или нейрохирургу. Для выявления и более точной оценки степени повреждения спинного мозга применяют миелографию.
При подозрении на патологический перелом, обусловленный опухолью или метастазом, необходимо проведение МРТ или радионуклидного исследования. При подозрении на остеопороз назначают денситометрию и электрофорез белков сыворотки крови. Молодым пациенткам с остеопорозом показана консультация эндокринолога для исключения гиперпаратиреоза.

МРТ ПКОП. Клиновидная деформация L1 с наличием трабекулярного отека (гиперинтенсивный сигнал на STIR) – признаки перелома.
Лечение компрессионного перелома позвоночника
Больного необходимо уложить на жесткую ровную поверхность в положении на спине и срочно доставить в медицинское учреждение. При переломах грудного и поясничного отдела под поврежденную область подкладывают валик. При переломах шейного отдела шею фиксируют мешочком с песком или воротником Шанца. При переломах копчика пациента укладывают не на спину, а на живот. Если жестких носилок нет, больных с компрессионными переломами грудного и поясничного отдела также укладывают на живот, подкладывая под грудь мягкий валик или небольшую подушку.
Пациента госпитализируют в травматологическое отделение, укладывают на кровать со щитом, назначают анальгетики, блокады и специальный комплекс ЛФК для укрепления мышечного корсета. Через 6 недель пациента направляют на массаж и физиотерапию (УВЧ, УФО, электрофорез с кальцием). Как минимум в течение 2 месяцев рекомендуют носить специальный фиксирующий корсет. Трудоспособность обычно восстанавливается через 6 месяцев после травмы.
В тяжелых случаях проводятся операции на позвоночнике. При повреждении спинного мозга и спинномозговых корешков операции осуществляются через открытый доступ. При отсутствии таких повреждений возможно проведение малотравматичных вмешательств – кифопластики и вертебропластики. При вертебропластике в поврежденный позвонок через небольшой разрез вводят цемент, укрепляющий кость и не позволяющий ей разрушаться. При кифопластике форму позвонка предварительно корректируют, применяя специальные надувные камеры, а затем наполняют эти камеры цементом.
Нестабильные сегменты фиксируют, используя различные металлоконструкции: винты, пластины, перемычки и стержни. Для восстановления разрушенных позвонков применяют костные трансплантаты. В послеоперационном периоде проводят реабилитационные мероприятия, включающие в себя регулярные занятия ЛФК, массаж и физиотерапевтические процедуры.
Прогноз и профилактика
При переломах 1 степени, своевременном адекватном лечении и точном соблюдении рекомендаций врача прогноз благоприятный, особенно в молодом возрасте. Трудоспособность восстанавливается полностью. При переломах 2 и 3 степени в отдаленном периоде возможны боли, повышается вероятность развития остеохондроза, радикулита и межпозвонковых грыж. Профилактические мероприятия предусматривают снижение травматизма на производстве и в быту.
Источник
Лечение компрессионных оскольчатых переломов тел поясничных позвонков
Сохранность связочного аппарата, в частности передней и задней продольных связок, при компрессионных оскольчатых переломах дает право ряду авторов высказаться в пользу консервативного лечения, заключающегося в одномоментном форсированном вправлении с последующей иммобилизацией в течение 3-4 месяцев (Holdswortli) -9-12 месяцев (А. В. Каплан).
Методика форсированного одномоментного вправления аналогична описанной нами при лечении компрессионных клиновидных переломов.
Длительность ношения корсета диктуется сроками наступления спонтанного переднего костного блока за счет обызвествления передней продольной связки.
Консервативное лечение с исходом в спонтанный передний костный блок часто не приносит выздоровления пострадавшему. Как показали многочисленные находки в процессе оперативных вмешательств по поводу застарелых компрессионных оскольчатых переломов тел позвонков, причиной болей и других осложнений даже при наступлении переднего спонтанного костного блока является интерпозиция масс разорванных дисков между фрагментами сломанного тела. Наличие такой интерпозиции приводит к тому, что с телами смежных позвонков оказывается спаянным только передний фрагмент сломанного позвонка. Задний же, наиболее ответственный в функциональном отношении фрагмент остается подвижным. Наличие подвижного фрагмента, а также остатки поврежденных дисков являются причиной болей и других поздних осложнений. Поэтому неэффективным в этих случаях оказывается и задний спондилодез.
Операция частичного замещения тела позвонка
Показанием к операции частичной резекции тела сломанного позвонка с последующим передним спондилодезом по типу частичного замещения является наличие компрессионного оскольчатого перелома тела позвонка.
Задачей предпринимаемого оперативного вмешательства являются создание условии для наступления переднего костного блока между задним фрагментом тела сломанного позвонка и телами смежных позвонков с устранением имеющейся интерпозиции массами разорванных межпозвонковых дисков; удаление остатков поврежденных межпозвонковых дисков; восстановление нормальной высоты поврежденного переднего отдела позвоночника и нормализация анатомических взаимоотношений в задних элементах позвонков.
Чем ранее производится вмешательство, тем технически легче и проще осуществить его. Срок вмешательства в каждом отдельном случае зависит от состояния пострадавшего, от степени выраженности общих явлений бывшей травмы, наличия пли отсутствия сопутствующих повреждений. При отсутствии противопоказаний оптимальным сроком для оперативного вмешательства являются 5-7-е сутки с момента возникновения повреждения.
Лучшим методом обезболивания является эндотрахеальный наркоз с релаксантами. Достигаемые при этом виде обезболивания мышечная релаксация и выключение спонтанного дыхания значительно облегчают техническое выполнение операции. Обязательно своевременное тщательное и педантичное замещение кровопотери.
Положение пострадавшего на операционном столе зависит от избранного оперативного доступа.
Существующие оперативные доступы к поясничным позвонкам можно разделить на три группы: задний и задне-наружный, передний чрезбрюшинный, передний и передне-наружный внебрюшниные доступы.
Задний доступ наиболее широко применяется в ортопедии и травматологии. Этот доступ создает достаточный простор для манипуляций на остистых, поперечных и суставных отростках, а также дужках поясничных позвонков.
Задне-наружный доступ (люмботрансверзэктомия) широко используется хирургами-фтизиатрами для радикального вмешательства на очаге поражения при туберкулезном спондилите поясничной локализации. Наш опыт подтверждает мнение о том, что этот оперативный доступ позволяет осуществлять только «малые» вмешательства на телах позвонков, такие, как кюретаж очага, биопсия, так как не создает достаточного простора манипуляциям и не позволяет осуществлять за ними визуальный контроль. Рядом хирургов используется передний чрезбрюшинный оперативный доступ. По мнению Hensell (1958), этот доступ не получил распространения из-за частых осложнений в виде динамической непроходимости кишечника и тромбоза сосудов брыжейки. В 1932 г. В. Д. Чаклин предложил левосторонний передне-наружный внебрюшинный доступ к нижним поясничным позвонкам. В последующем этот доступ был модифицирован применительно к верхним поясничным позвонкам. Hensell (1958) описал передний внебрюшинный доступ, осуществляемый через парамедиальный разрез.
Оптимальными оперативными доступами являются следующие.
- К пояснично-крестцовому отделу позвоночника и поясничным позвонкам, включая каудальный отдел II поясничного позвонка, – передний внебрюшинный парамедиальный доступ.
К этим отделам позвоночника может быть также использован и передне-наружный внебрюшинный как лево-, так и правосторонний доступ по В. Д. Чаплину. Недостаткам доступа В. Д. Чаклина является его большая травматичность.
- Ко II поясничному позвонку при необходимости осуществления манипуляций и на I поясничном межпозвонковом диске, включая каудальный отдел тела I поясничного позвонка, – левосторонний внебрюшинный передне-наружный доступ с резекцией одного из нижних ребер.
При необходимости этот оперативный доступ легко может быть превращен в внебрюшинно-трансторакальный доступ, позволяющий одномоментно осуществлять манипуляции и на поясничном, и па грудном отделах позвоночника.
- К I поясничному позвонку при необходимости осуществления манипуляций на краниальном отделе II поясничного позвонка и теле II поясничного позвонка – чресплевральный доступ с диафрагмотомией. У отдельных субъектов этот оперативный доступ позволяет осуществить вмешательство и на краниальном отделе III поясничного позвонка.
- К нижним грудным, средним и верхним грудным позвонкам – чресплевральный как право-, так и левосторонний оперативный доступ.
Манипуляции на позвонках. Одним из оперативных доступов обнажают тело сломанного позвонка и смежные с ним поврежденные межпозвонковые диски. Для удобства манипулирования па позвонках необходимо, чтобы полностью были обнажены тело сломанного позвонка, межпозвонковый диск и каудальная половина вышележащего позвонка, межпозвонковый диск и краниальная половина нижележащего позвонка. Широкими изогнутыми элеваторами, введенными между передней продольной связкой и превертебральной фасцией, оттесняют и защищают крупные кровеносные сосуды. Необходимо периодически ослаблять натяжение сосудов для восстановления в них нормального кровотока. Обычно паравертебральные ткани имбибированы кровью, излившейся в момент травмы. Передняя продольная связка может быть продольно расслоена, но никогда не бывает разорванной в поперечном направлении. Обычно разорванные межпозвонковые диски лишены свойственного им тургора и не выстоят в виде характерных валиков. На уровне III поясничного позвонка в переднюю продольную связку вплетаются волокна левой срединной ножки диафрагмы. Ножку диафрагмы прошивают провизорной лигатурой и отсекают. Следует помнить, что по ее медиальному краю проходит почечная артерия. Выделяют, перевязывают и рассекают две пары поясничных артерий и вей, проходящие по передней поверхности тел позвонков. Фартухообразно рассекают переднюю продольную связку и на правом основании откидывают вправо. Разрез ее производят по левой боковой поверхности тела сломанного позвонка, смежного межпозвонкового диска, каудальной половине вышележащего и краниальной половине нижележащего позвонка, параллельно и несколько кнутри от пограничного симпатического ствола. Следует помнить, что передняя продольная связка интимно связана с телами позвонков и свободно перекидывается через межпозвонковые диски.
После отделения и откидывания вправо передней продольной связки обнажают передне-боковую поверхность тел позвонков. Пинцетом удаляют отломки. Обычно имеется один большой фрагмент переднего отдела тела сломанного позвонка, под которым расположены более мелкие фрагменты, сгустки фибрина, интерпонированные массы межпозвонковых дисков. Костные фрагменты удаляются довольно легко, они связаны с позвонком только фиброзными тканями. В зависимости от характера повреждения удаляется большая или меньшая часть сломанного позвонка. Нередко от сломанного позвонка остаются только боковые и задняя его части. Обязательному полному удалению подлежат разорванные диски. Удаляют каудальную пластинку вышележащего и краниальную пластинку нижележащего позвонков. После удаления всех поврежденных тканей образуется прямоугольный дефект, стенками которого являются задний и боковые отделы сломанного позвонка, каудальная и краниальная поверхности, тел смежных позвонков. Все они образованы кровоточащей губчатой костью. При соответствующих показаниях может быть осуществлена и передняя декомпрессия удалением заднего отдела сломанного позвонка.
Необходимость в передней декомпрессии возникает при осложненных переломах. Задний фрагмент сломанного позвонка смещается кзади и, деформируя позвоночный канал, вызывает сдавление спинного мозга. В этих случаях под контролем зрения удаляют выстоящий в просвет позвоночного канала задний фрагмент сломанного тела и производят операцию полного замещения тела позвонка.
Послеоперационное ведение
После операции пострадавшего укладывают в кровать со щитом в положении на спине. Ему придают положение умеренного сгибания. Достигается это путем легкого сгибания ног в коленных и тазобедренных суставах на валике, подведенном под область коленных суставов. В этом положении пострадавший проводит первые 10-12 суток. В последующем его укладывают в заранее изготовленную заднюю гипсовую кроватку, повторяющую нормальные физиологические изгибы позвоночника. В этой кроватке пострадавший находится 3-4 месяца. Поясничный лордоз может формироваться и при помощи ранее описанных гамачков.
Внутривенное вливание жидкостей (кровь, полиглюкин) прекращают после стабилизации артериального давления. По показаниям вводят обезболивающие, сердечные, дают кислород. По восстановлении спонтанного дыхания производят экстубацию. Обычно все показатели приходят к норме к моменту окончания операции или в ближайшие часы после ее окончания. В послеоперационном периоде рекомендуется введение антибиотиков.
Через 24 часа удаляют резиновые выпускники, введенные в подкожную клетчатку. Могут быть явления пареза кишечника и задержка мочеиспускания.
Обычно к концу 2-х – началу 3-х суток состояние пострадавшего улучшается. Через 3-4 месяца накладывают большой гипсовый корсет. Пострадавшего выписывают на амбулаторное лечение. Через 4-6 месяцев корсет снимают. К этому времени уже рентгенологически определяется костный блок между сломанным и смежными позвонками.
Следует иметь в виду, что на рентгенограмме обычно хорошо видна только кортикальная часть трансплантата, а его большая губчатая часть теряется в массе тел позвонков.
Таким образом, раннее первичное оперативное лечение пострадавших с закрытыми компрессионными раздробленными проникающими переломами тел поясничных позвонков, проведенное по предложенной нами и описанной выше методике, дает хороший эффект. С помощью проводимого вмешательства создаются условия для быстрейшего наступления костного блока. Удаление поврежденных дисков исключает возможность наступления поздних осложнений со стороны элементов спинного мозга. Частичное, а при необходимости и полное замещение тела сломанного позвонка позволяет сохранить нормальную высоту неродного поврежденного отрезка позвоночника к предотвращает возможность развития осевой деформации позвоночника. Наступившее костное сращение в области поврежденного и смежных с ним позвонков исключает возникновение последующей функциональной несостоятельности позвоночника.
Источник
