Изолированный перелом диафиза
Перелом диафиза лучевой кости. Диагностика и лечение
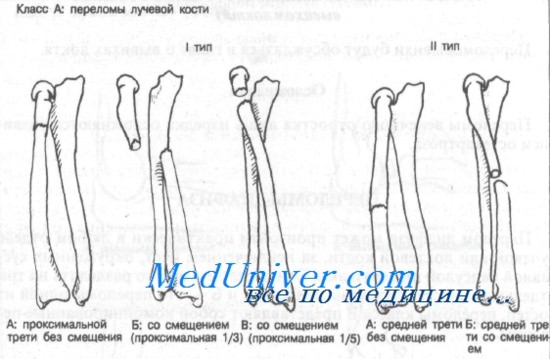
Перелом диафиза может произойти практически в любом отделе лучевой или локтевой кости, за исключением мест, окруженных суставной капсулой или связками. Эти переломы можно разделить на три отдельных класса: переломы классов А и Б — это переломы одной из костей, переломы класса В представляют собой комбинированные переломы.
Переломы лучевой кости в зависимости от прикрепления мышц и смещения фрагментов могут быть разделены на три группы. Первая группа включает переломы проксимальной трети диафиза лучевой кости дистальнее места прикрепления супинатора и двуглавой мышцы плеча. Обе эти мышцы обеспечивают супинацию или приводят к смещению проксимального отдела лучевой кости. Ко второй группе относятся переломы средней трети диафиза, где прикрепляющийся пронатор обеспечивает пронацию.
В третью группу входят переломы дистального отдела диафиза лучевой кости. В этом месте прикреплен квадратный пронатор, оказывающий пронирующее действие на костные фрагменты.
Переломы диафиза лучевой кости чаще происходят на границе средней и дистальной трети. Именно в этом месте кость окружена наиболее тонким мышечным слоем и, следовательно, более подвержена прямой травме.
Наиболее часто встречающийся механизм — это прямой удар по диафизу лучевой кости.
Над местом повреждения определяется усиливающаяся при прямой пальпации или продольной компрессии болезненность. В области дистального лучелоктевого сустава она может быть следствием подвывиха или вывиха.
Как правило, достаточно типичных переднезадней и боковой проекций. Переломы диафиза лучевой кости нередко сочетаются с серьезными, но часто скрытыми повреждениями локтевого и лучезапястного суставов.
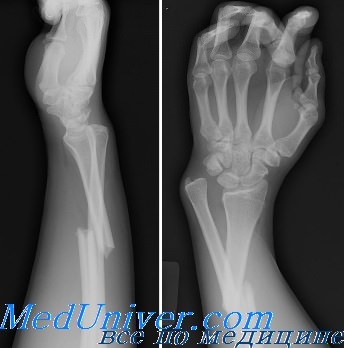
Аксиома: переломы дистального отдела лучевой кости часто сочетаются с вывихами в дистальном лучелоктевом суставе.
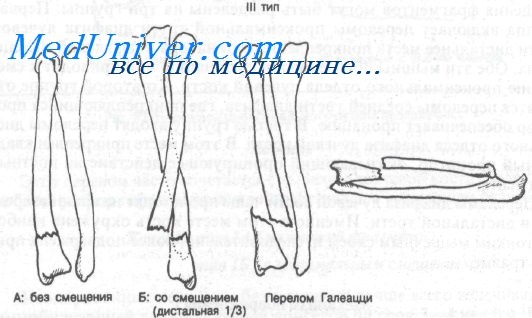
Перелом дистального отдела диафиза в сочетании с вывихом головки локтевой кости обычно называют переломом Галеации.
Лечение переломов диафиза лучевой кости
Класс А: тип IA (проксимальные без смещения). Эти переломы редко и требуют неотложного направления к ортопеду. Оказываемая неотложная помощь должна включать наложение большой гипсовой повязки или передней и задней лонгет (см. Приложение). Локтевой сустав фиксируют в положении сгибания под углом 90°, предплечье — в положении супинации. Необходима рентгенография для выявления смещения.
Класс А: тип IБ (смещение проксимальной трети). Показано неотложное направление к ортопеду, поскольку методом выбора является открытая репозиция и внутренняя фиксация. Неотложная помощь должна включать иммобилизацию длинной задней лонгетой с предплечьем в положении супинации и локтевым суставом в положении сгибания под углом 90°.
Класс А: тип IB (смещение проксимальной пятой части фрагмента лучевой кости). Показана консультация ортопеда, поскольку метод лечения этих переломов остается спорным. Из-за малого размера проксимального фрагмента внутренняя фиксация трудна. Большинство больных лечат путем закрытой репозиции с наложением длинной гипсовой повязки или переднезадней лонгеты. Локтевому суставу придают положение сгибания под углом 90°, а предплечье — в положении супинации.
Класс А: тип IIА (переломы средней трети без смещения). После иммобилизации длинной гипсовой повязкой или переднезадней лонгетой показано направление к специалисту. Локтевой сустав должен быть в положении сгибания под углом 90°, а предплечье — в положении умеренной супинации. Необходима последующая контрольная рентгенография.
Класс А: тип IIБ (переломы средней трети со смещением). Больного следует немедленно направить к специалисту, поскольку методом выбора является открытая репозиция и внутренняя фиксация.
Но сначала иммобилизуйте конечность в положении сгибания локтевого сустава 90° и с умеренной супинацией предплечья.
Класс А: тип IIIА (без смещения). Этот перелом может сочетаться с подвывихом в дистальном луче-локтевом суставе. После иммобилизации длинной гипсовой повязкой или переднезадней лонгетой (см. Приложение) показано направление к ортопеду. Локоть фиксируют под углом 90°, предплечье — в положении пронации.
Класс А: тип IIIБ (со смещением дистальной трети и перелом Галеацци). Переломы этого типа встречаются часто и требуют срочного направления к ортопеду, поскольку методом выбора является открытая репозиция с внутренней фиксацией. Линия перелома, как правило, поперечная или косая, без раздробления, с угловым смещением дистального фрагмента лучевой кости в дорсальном направлении.
Аксиома: перелом Галеацци обычно сочетается с подвывихом в дистальном луче-локтевом суставе (в остром или позднем периоде).
Осложнения переломов диафиза лучевой кости
Переломы диафиза лучевой кости часто сопровождаются осложнениями. Для профилактики последних следует учитывать ряд факторов.
1. Перелом без смещения может позже стать смещенным из-за мышечной тяги и расхождения фрагментов, несмотря на иммобилизацию. Необходима повторная рентгенография для контроля правильности стояния отломков.
2. В результате неадекватной репозиции или иммобилизации может наблюдаться неправильное сращение или несращение.
3. При лечении этих переломов необходимо своевременное выявление и лечение ротационных деформаций.
4. Переломам диафиза лучевой кости часто сопутствует подвывих или вывих в дистальном лучелоктевом суставе.
5. При переломах диафиза лучевой кости сосудисто-нервные повреждения редки.
– Также рекомендуем “Переломы диафиза локтевой кости. Диагностика и лечение”
Оглавление темы “Переломы костей предплечья, плеча”:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа – переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа – переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
Большеберцовая и малоберцовая кости располагаются параллельно друг другу и прочно соединены между собой связками. Как правило, смещенный перелом одной кости связан с обязательным переломом или повреждением связок другой. Переломы большеберцовой кости являются не только наиболее частыми среди переломов всех длинных костей, но и самыми распространенными открытыми переломами.
Переломы диафиза малоберцовой кости изолированно встречаются редко, обычно они сочетаются с переломами большеберцовой кости. Малоберцовая кость является неопорной и поэтому в проксимальном отделе ее можно резецировать без ущерба для функции. В дистальном отделе малоберцовая кость важна для сохранения стабильности голеностопного сустава.
Изолированные переломы диафиза малоберцовой кости лечат только симптоматически; обычно они заживают без осложнений.
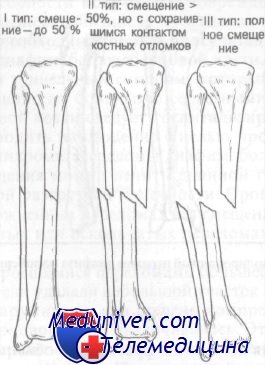
Переломы большеберцовой кости классифицируют на основании положений, выдвинутых Nicoll и используемых Rockwood и Green. Nicoll установил, что исход переломов большеберцовой кости определяют три фактора: 1) исходное смещение; 2) степень раздробления; 3) наличие повреждения мягких тканей (открытый перелом).
При переломах I типа смещение лишь незначительное (от 0 до 50%) и раздробления нет. При переломах II типа смещение превышает 50% и может быть частичное раздробление при сохранности костного контакта. При переломах III типа имеется полное смещение с раздроблением. Переломы II и III типа могут быть как открытыми, так и закрытыми. При переломах I типа сращение наступает в 90% случаев, в то время как при переломах III типа шанс сращения равен лишь 70%.
Голень имеет три фасциальных футляра, содержащих мышцы, нервы и сосуды.
1. Передний футляр содержит переднюю большеберцовую мышцу, длинный разгибатель большого пальца, третью малоберцовую, длинный разгибатель пальцев, переднюю большеберцовую артерию и глубокий малоберцовый нерв.
2. Наружный футляр содержит длинную и короткую малоберцовые мышцы и поверхностный малоберцовый нерв.
3. Задний футляр содержит камбаловидную, икроножную, заднюю большеберцовую мышцы, длинный сгибатель большого пальца и длинный сгибатель пальцев.
К переломам диафизов большеберцовой и малоберцовой мышц приводят два механизма. Прямая травма, например при автокатастрофе или некоторых типах повреждений при катании на лыжах, ответственна за большую часть переломов диафизов большеберцовой и малоберцовой костей. Прямая травма, как правило, приводит к поперечному или оскольчатому перелому. Непрямая травма, обусловленная силами, возникающими при ротации или компрессии, например при катании на лыжах или падении, обычно приводят к спиральному или косому перелому.
Перелом нижней суставной площадки большеберцовой кости, как правило, возникает при падении с высоты, когда таранная кость внедряется в большеберцовую.
При переломах малоберцовой кости отмечается боль, усиливающаяся при ходьбе. При переломах большеберцовой кости обычны боль, припухлость и деформация. Несмотря на то, что повреждение сосудисто-нервных образований встречается нечасто, необходимо исследование и документирование пульса и функции малоберцового нерва (тыльное и подошвенное сгибание пальцев).

Для определения положения фрагментов обычно достаточно снимков в прямой и боковой проекциях. При описании этих переломов важно выяснить:
1) локализацию перелома — верхняя, средняя или нижняя треть;
2) тип — поперечный, косой, спиральный или оскольчатый;
3) смещение — площадь соприкасающихся поверхностей в процентах;
4) угловое смещение — вальгусное или варусное положение дис-тального фрагмента.
Как было упомянуто, при травме сопутствующие повреждения сосудов и нервов встречаются редко. Вслед за переломами большеберцовой кости может развиться туннельный синдром, который обычно начинается через 24—48 ч с момента травмы. При подозрении на его развитие следует пропальпировать мышцы переднего футляра с целью выявления их болезненности или ригидности.
Необходимо определить пульс на тыльной артерии и сравнить его с пульсом на неповрежденной конечности, кроме того, следует проверить чувствительность между I и II пальцами, являющуюся индикатором функции малоберцового нерва.
Лечение переломов диафиза большеберцовой и малоберцовой костей
Неотложная помощь при переломах диафиза большеберцовой кости включает первичное обследование, иммобилизацию длинной лонгетой для голени и неотложное направление к ортопеду. Открытые переломы необходимо аккуратно обработать и на рану немедленно наложить стерильную повязку. Неотложная репозиция закрытого перелома показана до проведения рентгенографии, если имеется угрожающее жизнеспособности конечности повреждение сосуда.
Из-за большой частоты осложнений после проведения рентгенографического исследования необходима срочная консультация ортопеда. Больные с переломами диафиза большеберцовой кости, как правило, имеют сопутствующий туннельный синдром, который развивается позже. Поэтому большинство больных с серьезными переломами диафиза большеберцовой кости следует госпитализировать, конечность приподнять и проводить наблюдение с целью профилактики развития туннельного синдрома.
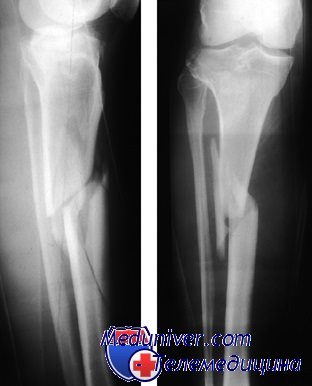
Переломы диафиза большеберцовой кости I типа без смещения можно лечить длинной гипсовой повязкой для голени с полной разгрузкой конечности. Срок выздоровления в среднем при неосложненных переломах без смещения 10—13 нед. При смещенных, открытых или оскольчатых переломах он удлиняется до 16—26 нед.
У больных с несросшимися переломами большеберцовой кости некоторые исследователи удаляли небольшой участок малоберцовой кости и при этом обнаруживали, что степень компрессии между двумя концами большеберцовой кости увеличивалась. Это приводило к повышению частоты сращения у больных с осложненными переломами большеберцовой кости. Несращение при переломах диафиза большеберцовой кости представляет сложную проблему.
Для улучшения консолидации были применены пульсирующие электромагнитные поля. Успешные результаты были получены приблизительно в 87% случаев, при этом не потребовалось дальнейшего хирургического лечения. Изолированные переломы диафиза малоберцовой кости лечат симптоматически. Для уменьшения болей можно наложить гипс. В первое время более удобна длинная гипсовая повязка для голени, затем через 2 нед накладывают короткую повязку, которую можно удалить через 4 нед.
У некоторых больных были незначительные боли, и они легко переносили хождение на костылях без гипсовой повязки.
Осложнения переломов диафизов большеберцовой и малоберцовой костей
При переломах диафизов большеберцовой и малоберцовой костей возможно развитие нескольких серьезных осложнений.
1. Типичным является несращение или замедленное сращение, особенно при наличии:
а) значительного смещения;
б) раздробления;
в) открытого перелома или выраженного повреждения мягких тканей;
г) инфекции.
2. После лечения развитие отека может обусловить нейроваскулярную недостаточность.
3. Хроническая суставная боль или ригидность сустава встречаются редко, за исключением переломов с вовлечением дистального эпифиза большеберцовой кости.
Аксиома: у любого больного с переломом большеберцовой кости и усилением болей в течение 24—48 ч после наложения гипсовой повязки следует заподозрить развитие туннельного синдрома. Гипс следует рассечь, конечность тщательно обследовать.
– Также рекомендуем “Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение”
Оглавление темы “Переломы костей голени, стопы”:
- Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
- Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение
- Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
- Переломы тела пяточной кости. Диагностика и лечение
- Малые переломы таранной кости. Диагностика и лечение
- Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение
- Вывихи таранной кости. Диагностика и лечение
- Перелом ладьевидной кости. Классификация, диагностика и лечение
- Перелом кубовидной или клиновидных костей. Диагностика и лечение
- Переломы плюсневых костей. Диагностика и лечение
Источник
содержание ..
40
41
42
43
44
45
46
47
48
49 50
..
Изолированный перелом диафиза локтевой кости
Изолированный перелом диафиза локтевой кости встречается относительно
часто и возникает при непосредственной травме. Линия перелома обычно
имеет поперечное направление. Если произошло смещение отломков,
периферический отломок смещается вперед и по направлению к лучевой
кости. Чаще перелом располагается в дистальной половине кости. В
случаях, когда лучевая кость не сломана или нет вывиха головки лучевой
кости, смещение и угловое искривление локтевой кости сравнительно
небольшие. Сращение происходит медленно. Хорошие результаты получаются,
когда полностью устранено угловое искривление и смещение отломков. Если
вправление закрытым путем не достигнуто, показано оперативное лечение.
Замедленное сращение и несращение наблюдаются нередко, особенно в нижних
двух третях локтевой кости.
Симптомы и распознавание.
Если смещения отломков нет, при ощупывании острого края локтевой кости
ощущается лишь местная боль. При переломе со смещением определяются
линия перелома и уступообразное смещение отломков. Следует помнить, что
при изолированном переломе локтевой кости со смещением отломков или
угловым искривлением часто наблюдается и вывих головки лучевой кости.
Рентгенограммы делают в двух проекциях, причем должны быть обязательно
сняты область перелома локтевой кости и локтевой сустав.
Лечение.
Переломы диафиза локтевой кости без искривления оси и смещения отломков
лечат гипсовой повязкой, которую накладывают от верхней трети плеча до
основания пальцев. Локтевой сустав фиксируют под прямым углом, а
предплечье – в положении, среднем между супинацией и пронацией.
При переломах с угловым искривлением оси и смещением отломков необходимо
устранить это смещение и угловое искривление локтевой кости (рис. 73).
Вправление можно достичь с помощью механических растягивающих
приспособлений типа аппарата Соколовского, стола Каплана и др. После
растяжения хирург давлением I пальца на отломки сопоставляет их. Затем
возвышениями I пальца, положенными на ладонную и тыльную поверхности
предплечья, вдавливает мышцы между локтевой и лучевой костями. В этом
положении накладывают гипсовую повязку на плечо и предплечье.
Через 10–15 дней после наложения повязки необходимо сделать
рентгенограмму, так как возможно повторное смещение. Гипсовую повязку
снимают только после костного сращения отломков, которое наступает лишь
через 10-12 нед, а иногда и позже. Нельзя в течение этого периода из-за
боязни ограничения движений в локтевом суставе обрезать гипсовую повязку
ниже сустава. Плохая иммобилизация является основной причиной
несращения. В течение всего периода иммобилизации больной должен
производить активные движения в пальцах и плечевом суставе, делать
ритмические упражнения мышц предплечья.
После снятия повязки назначают движения в локтевом суставе, а также
пронацию и супинацию предплечья. Трудоспособность восстанавливается
через 3-3,5 мес после травмы.
Оперативное лечение. Показано, если закрытое вправление отломков
локтевой кости не удалось или если произошло вторичное смещение их в
гипсовой повязке, а также в случаях задержанного сращения или несращения
локтевой кости.
Операция производится под внутрикостной или местной анестезией. Разрез
длиной 8-10 см делают по заднему краю локтевой кости выше и ниже уровня
перелома. Поднадкостнично выделяют концы отломков. Металлический
стержень Богданова вводят ретроградно вначале в проксимальный отломок
или через дополнительный небольшой разрез в области локтевого отростка.
Для этого в локтевом отростке и в проксимальном отломке просверливают
канал. После сопоставления отломка стержень вводят в костномозговой
канал дистального отломка. На уровне перелома укладывают губчатые
костные ауто- или гомопластинки, взятые из крыла подвздошной кости.
Костные отломки нельзя укладывать в области межкостного края, так как
при этом может произойти синостоз между локтевой и лучевой костями.
После зашивания раны накладывают гипсовую повязку, как и при закрытом
способе вправления. В послеоперационном периоде в течение первых 2 сут
нужно следить за кровоснабжением конечности. При появлении симптомов
нарушения кровообращения гипсовую повязку необходимо рассечь в
продольном направлении на всем протяжении.
Снимают повязку после костного сращения отломков, которое наступает
обычно через 12-14 нед. Аналогичная операция производится при
замедленном сращении и несращении переломов локтевой кости.
Рис. 73. Вправление при переломе обеих костей предплечья в средней трети
с боковым смещением, укорочением, перегибом по оси и вращением отломков.
а – стрелками обозначено направление вытяжения; б – перелом вправлен, но
обе кости сближены; в – гипсовая повязка с деревянными палочками
соответственно межкостному промежутку.
Изолированный перелом диафиза лучевой кости
Изолированный перелом диафиза лучевой кости встречается нечасто и
возникает под воздействием прямой травмы. Следует различать два вида
переломов лучевой кости. Первый вид – проксимальный. К нему относятся
переломы, расположенные выше уровня прикрепления m. pronator teres. При
этих переломах проксимальный отломок супинируется и смещается вперед, а
дистальный пронируется и смещается в направлении к локтевой кости. Между
обоими отломками образуется угол, открытый кзади.
При втором виде перелома – дистальном, когда уровень перелома расположен
ниже уровня прикрепления m. pronator teres, проксимальный отломок
фиксируется супинатором и m. pronator teres в среднем положении между
пронацией и супинацией, а дистальный отломок пронируется и смещается
внутрь m. pronator quadratus.
При изолированных переломах лучевой кости, особенно при дистальном типе,
часто наблюдается замедленное сращение и несращение отломков.
Симптомы и распознавание.
Лучевая кость расположена глубже локтевой. При целости локтевой кости,
которая при этом служит как бы иммобилизующей шиной, изолированный
перелом лучевой кости нередко трудно распознать. В области перелома
ощущается боль, усиливающаяся при ощупывании, надавливании и толчке по
продольной оси предплечья. На месте перелома определяются подвижность
отломков, костный хруст. Головка лучевой кости при вращательных
движениях предплечья остается неподвижной. Необходимо обратить внимание
на дистальный конец локтевой кости, особенно если отломки лучевой кости
смещены или стоят под углом. В противном случае можно не распознать
вывих дистального конца локтевой кости И Перелом шиловидного отростка.
Необходимо сделать рентгенограммы в двух проекциях, причем должны быть
сняты область перелома лучевой кости и лучезапястный сустав.
Лечение.
При переломах диафиза лучевой кости в верхней трети без смещения
отломков на плечо и предплечье накладывают гипсовую повязку при согнутом
под прямым углом локтевом суставе. Предплечье фиксируют в положении
супинации. При переломах в средней и нижней третях гипсовую повязку
накладывают до локтевого сустава в положении предплечья, среднем между
пронацией и супинацией. Повязку накладывают на 8-10 нед. В этот период
проводится лечебная гимнастика. После снятия гипсовой повязки, кроме
того, назначают массаж, механотерапию и физиотерапевтические процедуры.
Срок восстановления трудоспособности 10-12 нед.
При переломах диафиза лучевой кости со смещением отломков вправление
производят так же, как и при переломах обеих костей, с помощью аппарата
или ручным способом. При обоих видах переломов лучевой кости предплечье
согнуто в локтевом суставе под прямым углом.
При проксимальном переломе предплечью во время вправления придают
положение полной супинации, а при дистальном – положение, среднее между
супинацией и пронацией. На вправляющем аппарате производят сильное
вытяжение за укрепленную кисть и противовытяжение за плечо так, чтобы
устранить укорочение и угловое искривление лучевой кости. Вначале хирург
оказывает давление одной рукой со стороны ладонной поверхности на
верхний конец дистального отломка в направлении к тыльной поверхности, а
другой рукой давит на проксимальный отломок со стороны тыльной
поверхности предплечья в направлении к ладонной поверхности. Затем на
уровне перелома возвышениями больших пальцев обеих кистей с ладонной и
тыльной поверхностей предплечья вдавливает мышцы между локтевой и
лучевой костями. В этом положении, продолжая растяжение на аппарате,
накладывают гипсовую повязку от верхней части плеча до основания фаланг.
Предплечье при первом виде перелома фиксируют в положении полной
супинации, а при втором виде – в положении, среднем между пронацией и
супинацией.
На основании рентгенограмм, сделанных как после вправления, так и после
наложения гипсовой повязки, необходимо убедиться, что отломки
сопоставлены хорошо.
При этих переломах часто наблюдается повторное смещение отломков в
гипсовой повязке. Поэтому во всех случаях через 10-15 дней после
вправления необходимо произвести контрольный снимок. Гипсовую повязку
снимают после костного сращения, которое наступает через 10-12 нед, а
иногда и позже. В течение этого периода нельзя из-за ограничения
движений освобождать локтевой сустав. Это является ошибкой, которая
нередко приводит к несращению.
Если костное сращение наступает лишь через 16-20 нед, гипсовую повязку,
наложенную на плечо и предплечье до основания пальцев, оставляют на этот
срок. В течение всего периода иммобилизации больной производит активные
движения в пальцах и плечевом суставе, а также ритмические сокращения
мышц иммобилизованного сегмента руки. После снятия (через 10-12 нед)
гипсовой повязки назначают активные движения в лучезапястном и локтевом
суставах – сгибание, разгибание, пронацию и супинацию. Трудоспособность
восстанавливается через 12- 14 нед.
Оперативное лечение. Показано при большинстве переломов диафиза лучевой
кости со смещением, так как репозиция часто затруднена. Особенно трудно
бывает вправить отломки закрытым способом при оскольчатых переломах со
смещением отломков. Операция показана также всегда, если вправление
отломков закрытым способом не было достигнуто, и в тех случаях, когда
вследствие недостаточной стабильности отломков в гипсовой повязке может
произойти смещение или когда уже произошло повторное смещение
вправленных отломков. Задержанное сращение и несращение отломков также
служат показанием к оперативному лечению. Операция производится под
внутрикостным и внутривенным обезболиванием или, лучше, под наркозом.
Доступ к лучевой кости может быть через тыльный (см. с. 276) или
переднебоковой разрез.
При переднебоковом доступе к верхней половине лучевой кости делают
разрез длиной 18 см, начиная от локтевого сгиба вдоль переднего края m.
brachioradialis. Рассекают фасцию по этой же линии. Тупым путем отделяют
и оттягивают кнаружи m. brachioradialis и выделяют поверхностную
плечевую ветвь лучевого нерва, которая должна быть затем защищена от
возможности повреждения; выделяют и оттягивают медиальнолучевую артерию.
Рассекают надкостницу по передней поверхности лучевой кости между m.
supinator и т. ргоnаtor teres. После этого поднадкостнично отделяют и
оттягивают кнаружи m. supinator, a m. pronator teres – кнутри. Далее
также поднадкостнично выделяют концы смещенных отломков, сопоставляют их
в правильном положении при растяжении и полной супинации. Фиксацию
вправленных отломков производят с помощью металлической или костной
пластинки, которую привинчивают 4 винтами к наружной поверхности каждого
отломка. Фиксация может также осуществляться металлическим стержнем,
введенным через трепанационное отверстие в нижнем метафизе лучевой кости
в костномозговой канал обоих отломков. При остеосинтезе металлическим
фиксатором можно дополнительно на уровне перелома уложить костные
пластинки ауто- и гомотрансплантата губчатой кости. Рану послойно
зашивают и накладывают гипсовую повязку от верхней части плеча до
основания фаланг. Предплечье фиксируют в согнутом под прямым углом
положении при полной супинации.
При переднебоковом доступе к нижней половине лучевой кости разрез
начинают от шиловидного отростка и продолжают его вверх по передней
поверхности предплечья соответственно переднему краю m. brachioradialis.
Длина разреза зависит от уровня перелома. При рассечении фасции между m.
brachioradialis и т. flexor carpi radialis обнажается лучевая артерия,
которую, чтобы не повредить, оттягивают кнутри. Выделяют также
чувствительную ветвь лучевого нерва, которую с той же целью оттягивают
на резиновой полоске кнутри. M. brachioradialis и m. extensor carpi
radialis longus оттягивают кнаружи, m. flexor carpi radialis – кнутри.
Таким образом, обнажаются m. pronator quadratus, m. flexor pollicis
longus и m. flexor digitorum superficialis. Предплечье из супинационного
положения переводят в пронационное. Рассекают и отделяют кнутри
надкостницу по линии, проходящей между
m. pronator quadratus и т. flexor pollicis longus, с одной стороны, и
сухожилием m. extensor carpi radialis longus – с другой. Обнажают концы
обоих отломков лучевой кости и сопоставляют в правильном положении.
Фиксацию производят одним из упомянутых выше способов, причем костные
трансплантаты укладывают на ладонной поверхности лучевой кости. Во всех
случаях остеосинтеза межкостный промежуток должен оставаться свободным,
чтобы не нарушить ротационных движений предплечья. После зашивания раны
накладывают гипсовую повязку от верхней части плеча до основания фаланг.
Предплечье фиксируют согнутым под прямым углом в положении, среднем
между пронацией и супинацией. Гипсовую повязку снимают после костного
сращения отломков.
Переломы диафиза лучевой кости с вывихом головки локтевой кости
При непрямой травме одновременно с переломом в средней и нижней третях
диафиза лучевой кости может произойти вывих или подвывих головки
локтевой кости вследствие разрыва связок в нижнем лучелоктевом
сочленении. В ряде случаев бывает также сломан шиловидный отросток
локтевой кости. К сожалению, эти подвывихи локтевой кости при
изолированных переломах лучевой кости часто не распознаются и вправление
их не производится. В таких случаях остаются подвывихи дистального конца
локтевой кости, сопровождающиеся отклонением кисти в локтевую сторону.
Симптомы и распознавание.
Помимо симптомов, характеризующих перелом лучевой кости, соответственно
нижнему концу локтевой кости имеются небольшая припухлость и
болезненность. Нижний конец локтевой кости смещен в тыльную или ладонную
сторону, легко вправляется при надавливании и вновь выскальзывает при
движении предплечьем.
Лечение.
Вправление производится таким же путем, как и при переломах обеих костей
предплечья. Головка локтевой кости вправляется легко. Гипсовую повязку
накладывают на плечо и предплечье под прямым углом; предплечью придают
положение, среднее между пронацией и супинацией. При накладывании
повязки нужно следить, чтобы головка локтевой кости была зафиксирована
во вправленном состоянии; в противном случае приходится прибегать к
сшиванию связок. Сроки лечения и нетрудоспособности такие же, как и при
переломе диафиза лучевой кости.
содержание ..
40
41
42
43
44
45
46
47
48
49 50
..
Источник
