Хруст в месте перелома кости
Людям, неравнодушным к состоянию своего здоровья, интересно знать, почему хрустят кости. Особенно если это явление возникает с определенной регулярностью и сопровождается другими признаками – болью, головокружением, тошнотой, слабостью. Специфические звуки чаще возникают после пробуждения или длительного пребывания в одном положении. Человек разминается от затекания тела, двигает руками, ногами; выполняет наклоны головы и слышит хруст. Но звук издают не кости, а суставы – просто для удобства люди чаще используют фразу «хруст костей», чтобы объяснить свое состояние. Это сигнал организма об особенностях, а иногда – об имеющейся патологии, требующей устранения.

Причины хруста в костях
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Существуют как физиологические, так и патологические факторы, под влиянием которых возникает хруст костей – причины, вызывающие специфический звук, не всегда говорят о здоровье человека.
Когда треск и щелчки считают тревожными факторами:
- на теле есть припухшие участки кожных покровов;
- периодически повышается температура тела (в том числе локально);
- трудовая деятельность или образ жизни предполагает длительное пребывание в сидячем положении;
- в прошлом перенесены повреждения суставов и/или костей (независимо от вида травмы – ушибы, надколы, переломы);
- кто-то из родственников страдал заболеваниями опорно-двигательного аппарата.
Нарушения в состоянии и функции суставов бывают первичными и вторичными. Первичные (идиопатические или генуинные) патологии возникают без предшествующих состояний, болезней. А к развитию вторичного артроза, хондроза предрасполагают факторы и заболевания с дегенерацией суставного хряща.
Хруст в костях, суставах говорит о наличии остеохондроза, ревматоидного артрита, остеоартроза, подагры и других болезней суставов, идентифицировать которые может только врач.
Патогенез
Почему хрустят кости во всем теле? Этому явлению предшествует патологический или воспалительный процесс. Различные этиологические факторы оказывают воздействие на суставной хрящ. Повреждается его матрикс, изменяется химический состав, происходят метаболические сбои, нарушение синтетической активности хондроцитов.
Основой обменных нарушений хряща при остеоартрозе, хондрозе признаны количественные и качественные изменения протеогликанов основного компонента, обеспечивающего стабильность строения коллагеновой сети.
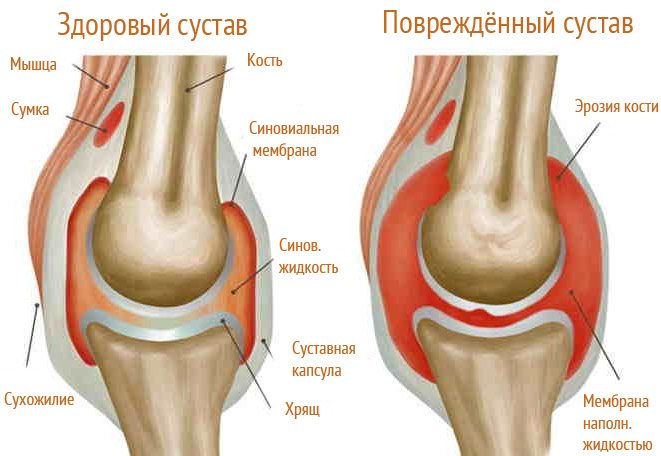
Воспалительный процесс, деградация хрящевой ткани прогрессируют за счет усиленной выработки противовоспалительных цитокинов, высвобождающих ферменты. Эти вещества повреждают коллаген, простагландины, активаторы плазминогена, которым принадлежит определяющая роль в организации и последующем моделировании воспалительного процесса, формировании болевого синдрома.
Начиная активность, высвобождение биологических веществ поддерживает прогрессирование патологии внутри тканей сустава, вызывая повреждение его синовиальной оболочки. Впоследствии развивается реактивный синовит, повышается выработка противовоспалительных цитокинов.
Поражение хряща протекает в виде таких явлений:
- На участках наибольшей нагрузки образуются сегменты размягчения, затем появляются трещины. Хрящ делится на фрагменты, формируются зоны обызвествления. Поэтому при осуществлении двигательной активности кажется, что хрустят кости. Однако этот звук издают суставы, пораженные патологией.
- Стремительное появление трещин на поверхности хряща становится причиной его эрозирования (в тяжелых стадиях даже обнажается подлежащая кость).
- Происходит некроз сегментов хондроцитов, дезорганизация, а затем уплотнение фибрилл коллагена.
- Разволокняется поверхностный слой хрящевой ткани.
- Происходит гипергидротация поверхностного слоя хряща.
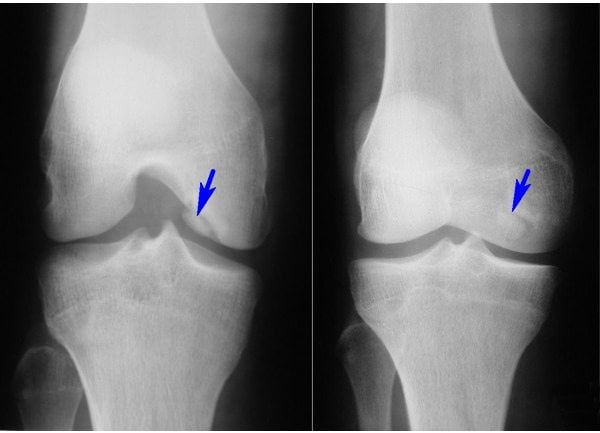
- Патологическое течение остеоартроза приводит к тому, что суставной хрящ, который у здорового человека должен быть эластичным, блестящим, иметь легкий голубой оттенок, приобретает восковой цвет, тускнеет, на его поверхности возникают шероховатости.
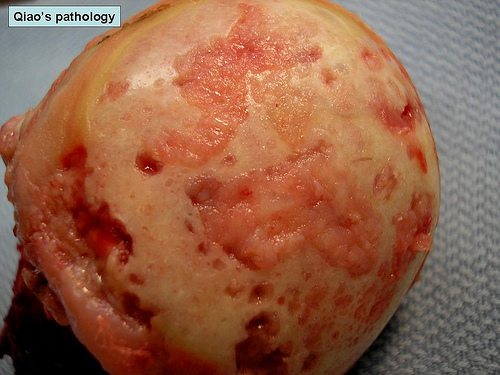
Так может выглядеть поврежденная суставная поверхность.
Дополнительная особенность патоморфологии остеоартроза – все изменения происходят на ранней стадии, и связаны они с истончением матрикса поверхностного слоя хряща. Перечисленные явления предшествуют деструктивным процессам хряща, а развиваются на участке наибольшей нагрузки.
При тяжелой стадии остеоартоза путем гистологического исследования определяют вертикальные трещины хрящевой ткани, достигающие субхондральной кости. Удается установить существенное сокращение числа протеогликанов и хондроцитов в поверхностных и глубоких слоях хряща.
Симптомы
Пациенту нужно на приеме у врача в точности описать жалобы – все беспокоящие явления (боль, скованность, повышение температуры тела) и события, которые им предшествовали (травма, переохлаждение, длительное пребывание в сидячем положении). Понимая, какими признаками характеризуется состояние человека, врач быстрее определит, что делать, если хрустят кости у пациента.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Распространенные симптомы:
- Боль. Даже если заболевание протекает в скрытой форме, болевой синдром – это явление, обращающее на себя внимание. По мере нарастания боли появляются остальные признаки. Но интенсивность неприятного ощущения не указывает на стадию болезни – для этого потребуется посещение врача и рентгенологическое исследование.
- Нарушение подвижности в пораженном суставе.
- Повышение температуры тела. Реже – общее, чаще – местное.
- Покраснение. Гиперемия возникает при артрозе на месте воспаленного сустава.
- Хруст, скрипы, ощущение внутрисуставного трения при попытке подвигать рукой, ногой, туловищем.
Видео, когда хруст в помощь:
Остальные признаки индивидуальны. Например, при остеохондрозе шейного отдела пациент озвучивает жалобы на головные боли, повышение артериального давления, головокружение, ощущение темноты перед глазами. При ревматоидном артрите, от которого также возникает хруст в костях, суставах, отмечается утренняя скованность, отечность.
Диагностика
Чтобы разобраться, почему хрустят кости, и действительно ли причина явления состоит в остеоартрозе, врач назначает нескольких видов диагностики:
- Лабораторное исследование. Клинический анализ крови и мочи обычно соответствуют норме. Если остеоартроз осложнился выраженным вторичным синовитом, определяется увеличение СОЭ (до 30 мм/час), умеренный лейкоцитоз. Показатели биохимического, иммунологического значений – на уровне нормы. Увеличение концентрации C-реактивного белка, глобулина, фибриногена крови – умеренно, отмечаются только при наличии синовита.
- Общеклиническое исследование синовиальной жидкости – стандартные показатели отклонены от нормы.
- Пункция сустава с последующим морфологическим изучением биоптата синовиальной оболочки. Лабораторно выявляют ее фиброзно-жировое перерождение, удается визуализировать очаги лимфоидной инфильтрации слабой выраженности.
- Артроскопия. Стала более широко применяться в последние годы. Метод признан наиболее информативным при проведении ранней диагностики дегенерации хрящевой ткани. Указывает на развитие остеоартроза сужение суставной щели. .С помощью артроскопии удается осуществить дифференциальную диагностику ОА с похожими суставными патологиями, которые проявляются теми же симптомами. Это ревматоидный артрит, подагра, хондрокальциноз, пигментированный виллезно-нодулярный синовит, остеохондроматоз. В перечисленных заболеваниях отмечаются нарушения со стороны состояния синовиальной оболочки и ворсин. При ОА к типичному признаку относится раннее поражение хряща, в то время как вовлечение перечисленных структур вторично и практически не выражено. Результаты проведенной артроскопии и выполненной рентгенографии позволяют классифицировать патологию по стадиям ее развития.
- Клиническая диагностика предполагает проведение рентгена. Главные рентгенологические признаки остеоартроза, на которые ориентируется врач: наличие остеофитов – костных краевых разрастаний, способных изменять конгруэнтность поверхностей суставов; уплотнение костной ткани; сужение просвета суставной щели. Кисты, подвывихи и вывихи; эрозии – необязательные рентгенологические признаки.
- Более сложные методики лучевой визуализации (МРТ, КТ) применяют только при определенных показаниях (если выражен болевой синдром, когда отмечается ограничение подвижности в физиологически крупных суставах – например, в тазобедренном, коленном). Необходимость МРТ, КТ рассматривается, когда больной озвучивает жалобы на явно суставные проблемы, а рентгенологически изменений выявить не удается.

Перечисленных методов достаточно, чтобы определить патологию, вызвавшую хруст костей.
Лечение
Существует несколько видов терапии, когда кости хрустят; что делать для лечения, понятно на основании результатов проведенного исследования, особенно методов визуализации. Если обращение к врачу было своевременным, удастся обойтись только консервативной терапией – применением медикаментов и иммобилизацией пораженного сустава. Если для выздоровления пациента нужно оперативное вмешательство, врач предлагает рассмотреть вариант эндопротезирования. На рецепты народной медицины уповать бесполезно – они помогают частично укрепить организм, но к выздоровлению суставной ткани отношения не имеют. Из методов физиотерапии целесообразно пройти курс УВЧ, магнитотерапии.
Медикаментозное лечение
Для устранения патологического хруста в опорно-двигательной системе назначают препараты нескольких видов:
- витаминотерапия. Витамины не воздействуют на хрящевую ткань, когда возникают проблемы с ее состоянием, но помогают нормализовать общее самочувствие и улучшить качество кровообращения в прилегающих тканях;
- хондропротекторы. Лекарства, восстанавливающие хрящевую ткань. Часто применяемые – Хондроитина сульфат и Глюкозамин;
- анальгетики. Применяются для дополнительного обезболивающего эффекта. Назначают Кетанов, Кеторол, Дексалгин;
- нестероидные противовоспалительные средства. Используют быстро выводящиеся НПВС с периодом полувыведения не более 4-6 часов: Индометацин, Ибупрофен, Диклофенак, Кетопрофен, и препараты замедленной эвакуации из организма – Напроксен, Фенилбутазон, Набуметон. Однако нестероидные лекарства следует применять с большой осторожностью, поскольку их длительное применение обусловливает лекарственные гастропатии. Они проявляются глубокими эрозиями и язвами пилорического, а иногда и антрального отдела желудка. В 15% клинических случаев больные, проходящие лечение суставных патологий нестероидными средствами, подвергались развитию угрожающих жизни желудочных кровотечений.
Если установлен повышенный риск заболеваний пищеварительного тракта, врач назначает неселективные НПВП, но при условии комбинации гастропротекторами.
Рассматривается использование селективных ингибиторов ЦОГ-2. Нестероидные противовоспалительные препараты (НПВП) назначают пациентам, не реагирующим на парацетамол.
Применяют и следующие виды лекарственных средств:
| Название препарата | Цель его введения | Действие препарата |
| Гиалуроновая кислота (натриевая соль гиалуроновой кислоты) |
|
|
| Неомыляемые соединения сои и авокадо (Пиаскледин) |
|
|
| Гормональные препараты (Метипред, Дексаметазон) | Купировать воспаление в суставах |
|
Заключение
Предопределяющая роль в патогенезе болезней, вызывающих хруст в костях, суставах, принадлежит воспалительному процессу. Причину его развития не всегда удается выяснить. Заболевания суставов (хондроз, остеохондроз, артриты, артрозы) устраняются по терапевтической схеме, включающей витамино-, гормонотерапию, НПВС. Консервативная тактика давно подтвердила свою эффективность, однако вероятность выздоровления повышает своевременное обращение к врачу.
Эндопротезирование – крайняя лечебная мера. Она помогает восстановить двигательную активность пациента, расширить его физические возможности. Если кроме операции нет альтернативы нормализации состояния больного, то лучше применять эндопротезы зарубежных производителей. Импланты, произведенные во Франции, Германии, зарекомендовали себя с положительной стороны, а срок их непрерывной эксплуатации превышает 6 лет. Если кости хрустят часто, состояние вызывает ухудшение самочувствия – требуется обращение к врачу.
Рекомендации Антона Епифанова о применении физиотерапии:
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Перелом костей ноги
Перелом — виды, признаки и первая помощь
Перелом ноги (перелом костей ноги) – травма, в результате которой повреждается ее костная ткань. Возникает в процессе спортивных тренировок, а также является следствием аварий, падений, ушибов и других видов воздействия. Перелом ноги может произойти на различных участках нижней конечности. При этом важно правильно определить вид перелома и уметь оказать первую медицинскую помощь.
перелом костей ноги
Виды переломов ноги
По этому признаку переломы подразделяются на:
В зависимости от места повреждения различают:
По признаку особенностей расположения линии перелома он делится на:
•косой – ось перелома расположена под углом;
•винтовой – ось повреждения имеет спиралевидную форму.
В отдельной категории находится разделение переломов, в результате которых произошли отколы фрагментов костей. Различают:
•полифокальное повреждение – травма, в результате которой отделилось 2 и более обломков костной ткани;
•вколоченное повреждение – фрагменты костной ткани вонзаются друг в друга;
•оскольчатое повреждение – характеризуется возникновением осколков в результате перелома;
•раздробленное повреждение – травма, повлекшая образование множества мелких осколков;
•компрессионный перелом – травма, возникшая в результате сильного сжимания нижней конечности.
Отдельное место в изучении переломов ноги занимает тема открытого и закрытого перелома, перелома со смещением и без него, а также компрессионного перелома.
Закрытый перелом костей ноги
Отличительная особенность данного вида перелома — целостность кожного покрова.
Такой перелом ноги сложно отличить от ушиба и вывиха. Однако, сделать это крайне важно, так как при наличии перелома больной нуждается в принятии немедленных мер доврачебной помощи и срочном осмотре специалиста.
Определить закрытый перелом можно по ряду отличительных черт:
•при прощупывании появляется хруст;
•увеличивается подвижность конечности в местах, где ее быть не должно;
•на месте перелома кожа темнеет.
Различают два вида закрытого перелома – со смещением и без смещения. Характерный признак первого – изменение формы ноги, второго – ее удлинение.
Открытый перелом ноги
Характеризуется нарушением целостности кожи на месте перелома, выступом фрагмента кости за пределы кожного покрова.Это наиболее опасный вид переломов из-за большой вероятности инфицирования раны. Также признаками открытой формы перелома являются ноющая боль, отек, кровотечение.
Дополнительные симптомы, свидетельствующие о наличии открытого перелома:
•ослабление организма и слабость;
•возможное появление гнойных выделений;
Перелом костей ноги со смещением
При этом виде перелома происходит сдвиг кости от своего первоначального положения. Различают полное и неполное смещение. При полном смещении фрагменты костей отсоединяются друг от друга и создают угрозу травмирования других органов, нервов и сосудов. В этом случае степень опасности определяется еще и особенностями расположения линии перелома (см. выше). При неполном смещении обломки костей закреплены надкостницей. Перелом со смещением можно диагностировать без проведения рентгена по следующим признакам:
•при открытом переломе – наличие осколков костей в ране;
•при закрытом переломе – возможность удлинения конечности;
•чрезмерная двигательная способность;
Лечение проводится посредством операции репозирования. Оно подразумевает восстановление целостности костных тканей. Операции всегда предшествует рентгеноскопия. Снимок дает полную картину повреждения: где сломалась и насколько сместилась кость, есть ли обломки кости.
В процессе операции кость совмещается. Иногда для этого требуется применение дополнительных конструкций. Далее лечение проводится посредством наложения гипса или применения вытяжки. Если вовремя не заняться лечением перелома со смещением, может начаться воспаление, что приведет к крайне тяжелым последствиям.
Перелом ноги без смещения
Компрессионный перелом ноги
Признаки перелома
В большинстве случаев наличие перелома подтверждается возникновением следующих симптомов:
•острая боль пронзающего характера, особенно выраженная при попытке наступить на ногу;
•ограничение двигательной возможности;
•потемнение кожи, возникновение синяков и отеков;
• хруст, появляющийся из-за трения обломков костей между собой;
• возникновение аномальной подвижности в месте перелома;
•способность различить обломки костей при прощупывании – при наличии смещения;
•рана, кровоточивость – при открытом переломе;
•неестественное положение ног;
•после заживления нога становится короче, чем была изначально;
•частичное нарушение функциональности и небольшая припухлость – при переломе костей стопы;
•полная утрата функций коленного состава – при травме надколенника.
Поскольку многие из вышеперечисленных признаков проявляются и при других видах повреждений, необходимо отнестись к ним с повышенным вниманием, чтобы точно исключить либо диагностировать перелом. Это важно, в том числе, для правильного оказания первой помощи.
Оказание первой помощи
Правильное и своевременное оказание доврачебной помощи – залог результативности последующего лечения, а также успешного и быстрого восстановления после травмы. Для начала необходимо определить тип перелома – открытый или закрытый. Сразу можно дать пострадавшему обезболивающие препараты и вызвать скорую помощь.При открытом переломе необходимо действовать оперативно, в первую очередь, остановив кровотечение. Артериальное кровотечение (быстротечное, кровь алого цвета) можно остановить посредством зажатия сосуда рукой на 5 см выше места травмы. Если этого не сделать, то потеря крови может стать для больного роковой. Затем на это место накладывается жгут. Держать его можно не более 2-х часов. Более длительное использование жгута чревато омертвением тканей. Венозное кровотечение (кровь темного цвета, течет медленно) требует иного подхода. Жгут должен быть наложен ниже места перелома.
первая помощь при переломах костей
Самое главное – предотвратить развитие инфекции. Для этого можно применить антибактериальную мазь (стрептоцид) и сделать перевязку стерильным бинтом.
Теперь сломанная конечность фиксируется при помощи шин. Нельзя пытаться самостоятельно вправить поврежденную кость – это может привести к дополнительным травмам.
После фиксации необходимо перевезти больного для оказания квалифицированной медицинской помощи.
Диагностика переломов
Для правильного определения типа перелома, постановки диагноза и назначения соответствующего лечения, применяется следующая последовательность процедур:
•предварительная постановка диагноза;
•уточнение диагноза при помощи рентгена;
•в случае необходимости – компьютерная или магнитно-резонансная томография.
Лечение перелома костей
Методы лечения переломов зависят от их типа и сводятся к восстановлению целостности костей ног и их правильному расположению. При этом поврежденная конечность подлежит надежной фиксации. Больному назначаются обезболивающие лекарства и препараты, содержащие кальций.
Для перелома без смещения достаточно наложение гипсовой повязки.
Для восстановления конечности после перелома со смещением, в кость вставляется спица для ее вытягивания в нужном направлении, затем конечность подлежит фиксации.
лечение перелома костей
Продолжительность срастания костей после перелома – несколько месяцев в зависимости от степени тяжести травмы, от количества мест повреждения и т.д. В это время пациент проходит курсы физиотерапии, массажа, лечебной физкультуры. Передвигаться в первое время после удаления спиц он сможет при помощи костылей. Пациентам пожилого возраста спицы после восстановления не удаляют в силу повышенной хрупкости костей.
Более радикальный, хирургический метод вправления костей используется нечасто из-за плохой переносимости пациентами и повышенной сложности операции.
Лангетка на ногу при переломе
Лангетка (шина) – простой способ фиксации поврежденной конечности, доступный для изготовления и наложения в домашних условиях. Лангетка может использоваться на любом участке конечности и значительно ускорить восстановительный процесс. Это съемная повязка со специальными фиксаторами. Она практична и удобна в применении.В лангетке домашнего изготовления в качестве креплений выступают обычные бинты. Для того чтобы самостоятельно сделать ее дома, необходимо отрезать кусок бинта и наложить на него заранее подготовленный гипс. Чтобы увеличить жесткость лангетки, на нее накладывают еще несколько слоев марли и складывают их к центру фиксатора.
Использование лангетки обеспечивает надежную фиксацию конечности и способствует правильному срастанию костей.
Отек ноги после перелома
Отек возникает вследствие застоя жидкости в организме. Это характерное явление после перелома ноги, зачастую остающееся долгое время после выздоровления. Причиной возникновения отеков является нарушение кровотока в процессе травмирования костей, мышц, тканей, связок, а также сбой выработки и оттока лимфы. Явление скопления лимфы в результате нарушения ее циркуляции называется лимфостазом. Он способствует появлению таких осложнений как фиброзы, кистозы, язвы, слоновая болезнь. При возникновении отечности необходимо проконсультироваться со специалистом.Традиционные способы лечения подразумевают использования различных кремов и мазей, нормализующих лимфоток, таких как гепариновая, ихтиоловая и т.д. Процесс лечения дополняется физиотерапией (электрофорез, фонофорез, УФ-облучение, электростимуляция мышц) и массажем.
Кроме традиционных методов существуют народные и альтернативные способы лечения.
Реабилитация
Сколько заживает перелом ноги
Сроки заживления переломов варьируются в зависимости от нескольких факторов, в числе которых вид перелома, возраст и общее состояние здоровья пациента, месторасположение и размер поврежденных костей.Одним из самых тяжелых состояний является перелом шейки бедра, при котором больной находится неподвижным в течение полгода, а восстановительный период после заболевания длится несколько лет.
Переломы голени заживают быстрее – за 10-12 недель. Однако пациент еще долгое время не может передвигаться без помощи дополнительных устройств.
Пальцы стопы срастаются за 2-3 недели.
Лечебная физкультура
Выполнение лечебной гимнастики наряду с другими методами реабилитации является необходимым условием для восстановления после травмы ноги. Важными правилами при выполнении упражнений являются следующие:
•нагрузки необходимо увеличивать постепенно;
•при выполнении упражнений не должно возникать болевых ощущений;
•гимнастику начинать не ранее, чем через 5-7 дней после освобождения конечности от гипса;
•мышцы предварительно необходимо разогреть.
Начинать следует с самых простых упражнений – махов, ходьбы и т.д. Через несколько недель гимнастику можно дополнить упражнениями на тренажерах.
Массаж
Массаж после перелома необходим в целях восстановления кровообращения, оттока лимфы и избавления от отечности. Важно разработать мышцы путем плавных пластичных маневров. Хорошо делать это с использованием кедрового масла. Оно снимает тонус в мышцах, обладает обезболивающим действием, нормализует кровообращение, способствует регенерации тканей.
источник
После перелома хрустит сустав
Почему в голеностопе хрустит
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Физиологические причины хруста – дефекты соединительной ткани сустава. Формироваться они могут по самым разным причинам.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Возрастные изменения в голеностопном сочленении. Ткани сустава просто износились и больше не справляются в полной мере со своими функциями.
- Травмы – при вывихах и растяжениях связки слабеют, голеностопный сустав становится патологически подвижным, его структура нарушается.
- Большие физические нагрузки – подъем тяжестей или активные занятия спортом могут спровоцировать хруст в голеностопном сочленении.
- Малоподвижный образ жизни. Суставные ткани в этом случае ослаблены и атрофированы, потому даже при выполнении простых движений без нагрузок сустав хрустит.
Зачастую сустав хрустит и пощелкивает при развитии суставных патологий разной природы.
Причины образования
Основными причинами ложного сустава выступают хирургические вмешательства с непрочной фиксацией элементов, неправильно проведенная репозиция, смещение отломков после иммобилизации. Ложный сустав считается распространенным осложнением после перелома. Он появляется не только по причине погрешностей в проведении лечения, но и в силу нарушения обмена веществ, имеющихся заболеваний суставов и костной ткани.
Также выделяют причины, связанные с внутриутробными нарушениями. Так, известны случаи образования врожденного ложного сустава у младенцев. Формированию и развитию атипичных сочленений в этом случае способствуют недоразвитость кровеносных сосудов и нейрофиброматоз.
Причинами появления ложного сустава после перелома могут выступать интенсивные нагрузки во время реабилитации. Показательным примером образования ложного сустава после перелома кости выступают чрезмерные усилия при скелетном вытягивании. Также ложные суставы выступают негативными последствиями осложненных травм. В этом случае после операции по репозиции перелома формируется ложный бампер, который затруднительно ликвидировать.
Но если медицинские манипуляции проведены верно, то почему образуется ложный сустав? Отмечено, что нормальному срастанию костных обломков препятствуют эндокринные заболевания, опухолевые процессы, гнойные инфекции, длительное лечение кортикостероидами.
Основные принципы реабилитации
Этапы проведения реабилитации связаны со сложной анатомией сустава и характером перелома в каждом случае травмы. Тактику восстановления функций сустава и разработки руки может определить только врач после проведения рентгенологического исследования и определения линии разлома поврежденной кости. Врач контролирует успешность разработки руки и определяет возможность усложнения упражнений для реабилитации.
Активность разработки руки и интенсивность нагрузок зависят от необходимости длительное время фиксировать поврежденную руку. Наложенный гипс обеспечивает покой и создает благоприятные условия для формирования костной мозоли. При иммобилизации рука находится без движения в согнутом положении, конечность зафиксирована повязкой к туловищу.
В результате отсутствия нагрузок на мышцы руки, нарушается кровоснабжение, наступает атрофия.
Восстановление нельзя откладывать до снятия гипса. Не следует и форсировать его проведение – чрезмерные перегрузки травмированной руки интенсивными упражнениями осложнят сращивание и создадут дополнительные проблемы.
Двигательные способности сустава могут восстанавливаться от двух недель до трех месяцев . Длительность зависит от характера и сложности повреждения сустава, правильности выбранной тактики реабилитации. Необходимо учитывать возрастные особенности пострадавшего и наличие сопутствующих заболеваний, таких как остеопороз.
Стандартный комплекс реабилитационных мероприятий включает в себя:
- лечебную физкультуру (ЛФК);
- массаж;
- физиотерапевтическое лечение.
В этот комплекс основных мероприятий могут быть включены нетрадиционные методы лечения, используемые разными народами (иглоукалывание, лечение травами), а также медикаментозное лечение (для снятия боли, отека и ускорения регенерации поврежденных тканей).
Объем лечебных мероприятий определяется также этапами реабилитации. Первый этап – с момента иммобилизации до ее окончания. Второй этап – с момента временного или окончательного снятия гипса. Когда локтевой сустав получает возможность двигаться, возможности для расширения количества упражнений и увеличения их сложности расширяются. Потребность в восстановлении начавших атрофироваться мышц и сухожилий растет, ведь рука была обездвижена в течение нескольких недель.
Видео рекомендации по разработке
Подробнее о том, как разработать руку после перелома в локтевом суставе, смотрите в этом видео. Вы познакомитесь с общими принципами восстановления конечности.
Частые причины травмы
Самой частой причиной травмы лучезапястного сустава являются травмы или падение на вытянутые руки. Также это может быть прямой удар. Способствовать повреждению могут следующие факторы:
- Недостаток кальция в организме;
- Нарушения гормонального фона;
- Остеопороз;
- Возраст старше 60 лет.
Чаще всего перелом запястья руки сустава наблюдаются пожилых людей. Это связано с тем, что костная ткань со временем становится слабее. Также часто такие травмы рискуют получить женщины в период менопаузы.
Мужчины подвержены переломам лучезапястного сустава гораздо меньше. Гормональные изменения у них не столь выражены, а кости более прочные и объемные, чем у женщин.
Причины перелома голеностопа
- Удар тяжелым предметом по нижней части ноги;
- Прыжок с большой высоты;
- Падение с высоты собственного роста с подворачиванием стопы;
- Падение тяжелого предмета непосредственно на стопу.
источник
Источник
