Гиперемия перелом

Какие бывают симптомы перелома?
Симптомы перелома относительные:
- Присутствует боль, которая может усиливаться при нагрузке на место перелома. Если сломана голень, постукивание по пятке усилит боль в зоне травмы;
- На месте перелома может образоваться отек, но он развивается не всегда быстро и не может служить прямым доказательством перелома, напротив, это скорее свидетельство ушиба или растяжения связок;
- Гематома может образоваться не сразу, если гематома пульсирующая, это свидетельствует об обширном кровоизлиянии в подкожную клетчатку;
- Ограничение двигательной активности, движение вызывает болевые ощущения;
- Поврежденная кость, конечность может выглядеть нетипично (перелом лучевой кости, голени и так далее).
Симптомы перелома абсолютные:
- Явное нехарактерное положение и внешний вид конечности;
- Чрезмерная подвижность в зонах, где нет суставов;
- При пальпации чувствуется характерный хруст – крепитация, крепитация прослушивается с помощью фонендоскопа, порой невооруженным ухом;
- Открытая рана и костные фрагменты при открытом виде перелома.
Достоверные симптомы перелома – патологическая, нехарактерная подвижность кости в месте травмы, открытые раны, изменения в соотношении суставов, крепитация. Вероятные же симптомы перелома – отеки, единичные или множественные гематомы, болевые ощущения.
Диагностируют перелом стандартно – осмотр, пальпация, перкуссия (при переломе позвоночника), определение подвижности пальцев, рентгенограмма. Также обращается внимание на кожные покровы в периферийных от места травмы зонах, изучается их окрас, оттенок. Синвато-бледная кожа, порой с мраморным рисунком свидетельствует о повреждении нервных окончаний и сосудов конечности.
Также тревожным сигналом служит слабый пульс или его отсутствие в характерных метах, где пульс всегда прощупывался (лучевая артерия, тыл стопы ног, подколенная зона). Обязательно определяется, есть ли нарушение кровотока в периферических зонах верхних или нижних конечностей. Наиболее точным и достоверным методом диагностирования переломов любой локализации и видов является рентгенограмма. Как правило, ее проводят в нескольких проекциях, чтобы увидеть состояние близлежащих суставов. Также может быть назначен рентген неповрежденной парной конечности, чтобы определить асимметрию и соотношение ориентиров костной системы. Рентген дает конкретную информацию о характере и степени тяжести перелома, о возможном смещении или наличии осколков костной ткани.
Симптомы перелома и его разновидности
Симптомы перелома лодыжки
Такие травмы условно разделяются на четыре группы:
- Изолированные, отдельные переломы лодыжек (лодыжки);
- Перелом с поворотом ступни вовнутрь – аддукционный;
- Перелом с поворотом стопы извне – наружу – абдукционный;
- Перелом двух лодыжек с повреждением большой берцовой кости.
Если повреждаются обе лодыжки, то перелом сопровождается вывихом. Клинические симптомы перелома – отечность, нарастающая довольно быстро, часто гематома в месте травмы, сильная боль.
Симптомы перелома голени
Такие травматические повреждения встречаются очень часто и составляют до 30 % от общего количества переломов. Клинические симптомы перелома типичны, однако при травме голени часто возникает гемартроз (скопление крови в суставной полости). Визуально голень смещена либо наружу, либо вовнутрь. Колено не функционирует, его боковые движения нарушены.
Симптомы перелома рук
Руки лидирует по количеству общих травм, он чаще всего связаны с бытовыми причинами. Характерны такие симптомы перелома, как: наличие отечности, сильной боли в месте перелома, особенно чувствуется боль в области локтевого сустава. Порой травма рук сопровождается повышением температуры тела, что может свидетельствовать о сильном кровоизлиянии в месте травмы (сочетанный перелом предплечья). Деформирование руки заметно только при переломе со смещением, также нехарактерна крепитация. Хруст появляется лишь в случае множественного, осколкового перелома кости.
Симптомы перелома позвоночника разной степени тяжести
Симптомы перелома такого рода очень характерны и, как правило, не вызывают сомнений. Травмы позвоночника считаются самыми тревожными и опасными, порой не только для здоровья, но и для жизни пострадавшего. При переломе происходит сильное сдавливание одного из главных кроветворных органов – спинного мозга. Такая травма чревата полной неподвижностью, параличом. Помимо типичных признаков, характерных для всех переломов, травма позвоночника проявляется сильной деформацией, выпячиванием или утоплением позвонков. Присутствует острая боль, особенно при пальпации поврежденного места. Часто перелом позвоночника сопровождается обездвиженностью, потерей чувствительности в области ниже пояса. Такая потеря контроля нижней половины тела приводит к недержанию мочи и кала, или их задержке.
Симптомы перелома проявляются практически всегда явно, их можно спутать лишь с сильным ушибом. В любом случае, до обращения за медицинской помощью необходимо обеспечить пострадавшему неподвижность, иммобилизировать травмированный участок. Окончательный диагноз может поставить хирург с помощью осмотра, пальпации и рентгена.
Источник

Перелом – это разрыв костной ткани, который происходит под действием силы, превышающей механическую прочность структуры кости. Перелом обычно происходит с повреждением прилегающих мягких тканей – мышц, жировой ткани, кожи. Если кость прокалывает кожу, это называется открытым переломом. Если нарушение целостности кости не повлекло за собой разрыва мягких тканей (в том числе, кожи), перелом считается закрытым.
Классификация переломов
Классификация перелома по закрытому и открытому типу является основой диагностики. Открытые переломы с повреждением кожи гораздо более опасны. Поскольку, они связаны с сильным кровотечением и риском раневой инфекции.
Но, кроме этого, перелом кости можно разделить по механизму, который привел к травме.
Виды переломов:
Перелом сгибания.
Такая травма, как правило, затрагивает узкую часть длинных костей и после нее происходит значительный изгиб под углом, с деформацией кости.
Крученые переломы.
При этом виде травмы части сломанной кости повернуты друг к другу вдоль оси.
Отрывной вид перелома кости.
Такая травматизация происходит, когда связки и мышцы сильнее кости, что при внезапном натяжении нарушает целостность надкостницы.
Перелом из-за смещения.
Под воздействием травмы одна часть кости сдвигается относительно другой.
Также, переломы бывают поперечными, косыми, винтообразными, оскольчатыми, вколоченными, поднадкостничными и т.д.
А еще выделяют классификатор по локализации – переломы малоберцовой кости, ладьевидной кости, бедренной кости, таранной кости, пястной кости, берцовой кости, локтевой кости, костей таза, плюсневой кости, плечевой кости, лучевой кости, костей носа, тазобедренной кости, пяточной кости, скуловой кости, лицевой кости, костей черепа, височной кости, подъязычной кости, стопы, теменной кости, предплечья, затылочной кости, голени, плюсны, седалищной кости, подвздошной кости, трубчатых костей, решетчатой кости, шиловидной кости, кубовидной кости, крючковидной кости, запястья, полулунной кости, крупных костей, большеберцовой кости, трехгранной кости, плоских костей и прочие подобные травмы.
Этиология
Переломы, чаще всего, возникают в результате:
- дорожно-транспортного происшествия;
- спортивных травм;
- падения с высоты;
- сильного удара;
- спотыкания;
- и ряда других несчастных случаев.
В таких случаях, причины перелома базируются на действии внешней силы, которая приводит к сломанной кости. Но, кроме этого, переломы также возникают и в результате патологических поражений – остеопороз, рак и прочее. Если причина кроется в первичном заболевании, достаточно небольшого усилия.
Этапы заживления переломов
- Первый период – формирования гематомы, обычно длится несколько дней. Признаки перелома в течение этого времени – гиперемия, отек и кровотечение из поврежденных тканей (при открытом виде).
- Второй этап – резорбция гематомы. Длится около 10 дней, происходит постепенное рассасывание гематомы. Образуется так называемая грануляционная ткань.
- Третий период – длится около 15 дней. Происходит васкуляризация грануляционной ткани и проникновение в очаг кости.
- Четвертый этап – формирование кости. Длится 5-10 недель. Формируется новая кость, которая еще не достаточно прочна с точки зрения механики. В этот период нарушение иммобилизации может привести к образованию ложного сустава.
- Пятый период – ремоделирование, созревание и формирование костей. Его длина зависит от соприкосновения фрагментов, возраста пациента и локализации перелома.
Клинические проявления
Симптомы перелома представляют четкую клиническую картину:
- сильная боль в зоне локализации травмы, которая не уходит;
- неестественная бледность кожи или ее посинение;
- покалывание и/ или потеря чувствительности;
- заметная отечность в месте травмы;
- неподконтрольность зоны повреждения (особенно это заметно в случаях с конечностями, шеей, спиной);
- потеря пульса ниже поврежденной области;
- деформация контуров конечности.
На основании симптомов перелома можно сразу предположить верный диагноз.
Особенности проблемы при беременности
Кроме болевых симптомов, женщину в положении поджидают и другие опасности:
- перелом может сопровождаться травматическим шоком, что всегда негативно сказывается на ребенке;
- проведение рентгенографического исследования места перелома может навредить плоду;
- лечение часто связано с применением обезболивающих препаратов, противовоспалительных средств и антибиотиков, действие которых на плод может быть крайне негативным.
Поэтому, важно, чтобы процесс лечения сопровождался наблюдением и консультацией гинеколога, регулирующего прием определенных препаратов.
Особенности переломов у детей
Переломы широко распространены среди детей и подростков. Они являются результатом повышенной физической активности. Неотложная помощь заключается в наложении шины перед транспортировкой к врачу или в больницу.
Если перелом открытый, обязательно нужно закрыть рану стерильной тканью. Ребенку нельзя давать пить или есть, потому что детский травматолог может назначить операцию на основании осмотра и проведенного рентгена.
При лечении ребенок страдает как от боли, так и от ограничений подвижности, что может нанести психологический вред. Поэтому, к детям необходимо проявлять креативный подход, чтобы убить скуку и организовать время восстановления.
Переломы у детей заживают намного быстрее, чем у взрослых.
Осложнения
Осложнения переломов делятся на несколько типов – местные, поздние, общие.
Местные осложнения:
- открытый перелом (рана возле перелома);
- костная инфекция;
- повреждение сустава;
- повреждение нерва;
- повреждение соседних органов и др.
Поздние осложнения:
- Посттравматический остеомиелит
- Осложнения костного сращения
- Совместные контрактуры
- Мышечная атрофия
- Поздние тромботические синдромы и связанные с ними эмболии
- Хронические болевые синдромы
Общие осложнения:
- травматический шок;
- пневмония;
- легочные осложнения тромбоэмболической природы;
- пролежни.
Первая помощь при переломах
Первая помощь при переломах предусматривает комплекс последовательных действий:
- Если поврежденный участок зажат, например, обувью или одеждой, он должен быть открыт для предотвращения возможной ишемии.
- Перелом (особенное, если это конечность) должен быть иммобилизован подручными средствами (например, двумя палками). На импровизированной шине обязательно нужно указать время наложения.
- Открытый перелом требует специализированного подхода: желательно сделать стерильную повязку с минимальным давлением. При отсутствии стерильной ткани, бинта – используйте наименее загрязненную одежду и прочее.
- Первая помощь при переломе позвоночника требует обезболивания и обездвиживания больного. Пострадавшего кладут на твердую горизонтальную поверхность и фиксируют голову.
- При переломах таза иммобилизацию проводят в позе «лягушки», когда колени согнуты, а под них подложен валик. Что касается перелома ребер, то здесь специальная иммобилизация не требуется.
Диагностика переломов
Диагностика перелома происходит в травматологическом отделении либо в травмпункте. Чтобы распознать травму, врач сначала проверяет пульс и реакцию поврежденной зоны. Затем проводится рентген в двух проекциях. В некоторых ситуациях оправдано проведение магнитно-резонансной томографии или КТ. Ультразвуковое исследование проводится для оценки степени повреждения мягких тканей. Лечение назначается ортопедом на основании диагностики перелома, которая позволяет точно определить место и тип повреждения.
Лечение переломов
Лечение перелома зависит от тяжести травмы, возраста пациента и наличия сопутствующих заболеваний. Для неосложненных переломов используется гипсовая иммобилизация поврежденной кости и соседних суставов. Она позволяет удерживать сломанные кости в анатомическом положении.
При лечении переломов могут назначаться обезболивающие средства, антибиотики и противовоспалительные препараты.
После иммобилизации, которая длится 4-6 недель, необходима реабилитация. Для этого назначают ЛФК, массаж и физиотерапию.
Операция при переломе требуется при:
- открытых переломах;
- сложных переломах с повреждением нервов или сосудов;
- закрытых трещинах, в которых ее ориентация не может быть сохранена.
Что нельзя делать при переломах?
Ошибки при оказании первой помощи могут иметь негативное влияние на процесс выздоровления.
Потому, при оказании помощи при переломах запрещено:
- дергать или пытаться вправить кости самостоятельно;
- трогать, поднимать, перетаскивать и усаживать больного без надлежащих медицинских знаний (при травме позвоночника, таза);
- проявлять излишнюю активность и напрягаться (перелом ребер).
Контроль излеченности
Лечением и контролем излеченности переломов занимаются травматолог, хирург или ортопед – в зависимости от вида перелома. Выздоровление в каждом случае носит индивидуальный характер. Отсутствие болей, возвращение функциональности пораженной кости, положительная динамика при реабилитации позволяют судить о возвращении к нормальной жизни.
Профилактика
Профилактика переломов включает несколько рекомендаций:
- носить удобную нескользящую обувь;
- двигаться размеренным шагом;
- не поднимать тяжелые грузы;
- избегать экстремальных видов спорта;
- следить за состоянием костей;
- правильно питаться;
- избегать рисков во время передвижения на транспорте и прочее.
Советы и рекомендации
Чтобы предотвратить переломы у детей, постарайтесь убрать препятствия на их пути во время подвижных игр – стулья, табуретки, столы и прочее, убедитесь, что в рационе вашего ребенка достаточно кальция, витаминов группы В и D, сделайте ваш дом безопасным (закрепите все шкафы и полки, чтобы они не опрокинулись), объясните ребенку возможные опасности. Но, не ограничивайте в движении. Детство должно быть активным. Это – залог здоровой жизни!

Автор статьи:
Заведующий ортопедическим отделением, врач ортопед-травматолог высшей категории

Эксперт по направлению:
Врач ортопед-травматолог второй категории
Какой врач лечит переломы?
Лечение перелома в Киеве обеспечит грамотная команда врачей клиники МЕДИКОМ (подразделения на Оболони и Печерске). Наши травматологи, ортопеды, хирурги и специалисты сопутствующих специализаций проведут полную диагностику, зафиксируют перелом и подберут эффективное лечение, которое сокращает период реабилитации. Чтобы вызвать бригаду неотложной помощи клиники или записаться на прием в травмпункт, позвоните в наш колл-центр!

Бутник Ростислав Александрович
Детский врач-ортопед-травматолог второй категории, детский врач-хирург первой категории

Денисенко Александр Александрович
Врач ортопед-травматолог высшей категории

Копейкин Игорь Иванович
Врач ортопед-травматолог первой категории

Костюк Виктор Юрьевич
Врач-онкохирург, ортопед-онколог 2-й категории

Павленко Алексей Владимирович
Врач ортопед-травматолог второй категории

Рыбак Вадим Игоревич
Врач ортопед-травматолог второй категории

Усаковский Николай Георгиевич
Заведующий ортопедическим отделением, врач ортопед-травматолог высшей категории

Христенко Юрий Алексеевич
Детский ортопед-травматолог, детский хирург
Отзывы
30.08.2020 09:48
Екатерина Миляева
Спасибо. С активным отдыхом на природе это сейчас очень актуально!
20.06.2020 15:13
Ирина Николаевна
Лето и переломы лучшие друзья. Буквально позавчера возле нас гуляла детвора и мальчишка упал с вишни и получив открытый перелом. А я не понимаю чем помочь, и как бы не навредить(( Так что статью сохранила спасибо за информацию
27.05.2020 16:50
Валерия
Информация полезная и главное понятно изложена, теперь в такой ситуации не растеряюсь!
16.04.2020 21:03
Нина Сокол
Как мама троих мальчуганов, могу сказать лишь спасибо за такую полезную статью
23.02.2020 10:08
Мария Шева
Слава Богу не было еще переломов, тьфу тьфу не у меня ни у детей. Но всякое бывает, информация полезная, пригодится… в закладки
15.01.2020 12:17
Павленко Наташа
Для мамы трех сорванцов – незаменимо)
21.12.2019 19:22
Андрей
Какая интересная и полезная информация
10.10.2019 17:05
Арина Даниловна
Спасибо, очень познавательно.
02.09.2019 18:43
Карина
Перелом не дай бог, но теперь понятно, что изначально предпринять.
30.06.2019 16:28
Полина Макарова
Спасибо, сохраню для себя!
Показать еще 3
Всего 10 отзывов
оставить отзыв
Источник
Маршевая стопа – это патологическое изменение структуры плюсневых костей, возникающее вследствие чрезмерных нагрузок. Развивается у солдат, особенно – в начале службы, а также после усиленной строевой подготовки, маршей и кроссов. Может возникать у людей, чья профессия требует постоянного стояния на ногах, переноски тяжестей или продолжительной ходьбы. Предрасполагающими факторами являются плоскостопие и ношение неудобной тесной обуви. Проявляется болями в области стопы, иногда – резкими, нестерпимыми. Боли усиливаются при нагрузке и сопровождаются локальным отеком стопы. Диагноз подтверждается рентгенографически. Лечение консервативное, прогноз благоприятный.
Общие сведения
Маршевая стопа (болезнь новобранцев, маршевый перелом, болезнь Дойчлендера) – заболевание, обусловленное патологической перестройкой плюсневых костей вследствие чрезмерной нагрузки. Может протекать остро или хронически, но чаще имеет первично-хроническое течение. Лечится консервативно, осуществляется специалистами в сфере травматологии и ортопедии, заканчивается полным выздоровлением.
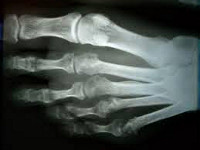
Маршевая стопа
Причины
Маршевая стопа наблюдается у солдат, спортсменов и людей, профессия которых связана с длительной ходьбой, стоянием или ношением тяжестей. Вероятность развития увеличивается при использовании неудобной обуви и плоскостопии. Согласно исследованиям, проводившимся в разных странах, к развитию маршевой стопы после интенсивной нагрузки более склонны люди с низким уровнем привычной физической активности. Полагают, что это обусловлено меньшей прочностью костей. Не случайно еще одной категорией таких больных сегодня все чаще становятся туристки – офисные работницы, которые в период отпуска активно «бегают» по туристическим достопримечательностям в неудобной обуви.
Патогенез
При болезни Дейчлендера изменения возникают в средней (диафизарной) части плюсневых костей. Патологическая перестройка костной ткани в данном случае обусловлена изменившимися механическими и статико-динамическими факторами. В процесс чаще всего вовлекается II плюсневая кость, реже – III, еще реже – IV и V. Подобное распределение обусловлено особенностями нагрузки на стопу при стоянии и ходьбе, поскольку в таких случаях больше «нагружаются» внутренние и средние отделы стопы. I плюсневая кость не поражается никогда. Вероятно, это связано с ее более высокой плотностью и прочностью.
Обычно страдает одна кость, хотя возможно как одновременное, так и последовательное поражение нескольких костей на одной или на обеих стопах. Установлено, что маршевая стопа является особым видом трансформации костной ткани, не связанной с опухолью или воспалением.
При этом взгляды специалистов на характер повреждений до сих пор разделяются. Одни полагают, что перестройка кости сопровождается неполным переломом или так называемым «микропереломом». Другие считают, что термин «маршевый перелом» следует считать устаревшим и не соответствующим действительности, поскольку имеет место лишь локальное рассасывание костной ткани, которая в последующем замещается нормальной костью без формирования костной мозоли.
Симптомы маршевой стопы
Выделяют две клинические формы заболевания: острую и первично-хроническую. Первая наблюдается реже, развивается на 2-4 сутки после значительного перенапряжения (например, длительного марш-броска). Вторая возникает исподволь, постепенно. Симптомы при ней выражены менее ярко. Острая травма при маршевой стопе в анамнезе отсутствует. Пациенты с данным диагнозом предъявляют жалобы на интенсивные, порой нестерпимые боли в средней части стопы.
Появляется хромота, походка становится неуверенной, больные стараются щадить поврежденную конечность. При осмотре определяется локальный отек над средним отделом плюсневой кости и более плотная припухлость в области поражения. Кожная чувствительность в этой области повышается. Гиперемия (покраснение кожи) отмечается достаточно редко и никогда не бывает выраженной. У пациентов также никогда не наблюдаются общие симптомы: нет ни повышения температуры тела, ни изменения биохимической или морфологической картины крови. Боли могут сохраняться в течение нескольких недель и даже месяцев. Средний срок заболевания – 3-4 месяца. Болезнь заканчивается полным выздоровлением.
Диагностика
Диагноз выставляется на основании опроса, осмотра и данных рентгенографии. Решающее значение при этом имеет картина, полученная в ходе рентгенологического исследования. При болезни Дейчлендера в области диафиза пораженной плюсневой кости (иногда – ближе к головке, иногда – к основанию, в зависимости от локализации наиболее функционально перегруженного участка) выявляется изменение структурного рисунка. Определяется косая или поперечная полоса просветления (зона просветления Лоозера) – область перестройки кости. Выглядит так, как будто плюсневая кость разделена да два фрагмента. Однако, в отличие от рентгенологической картины при переломе, смещения в данном случае не наблюдается.
В последующем вокруг пораженного отдела кости возникают периостальные разрастания. Вначале они тонкие и нежные, затем – плотные, похожие на веретенообразную костную мозоль. Позже зона просветления исчезает, наступает склерозирование. С течением времени периостальные наслоения рассасываются. При этом кость навсегда остается утолщенной и уплотненной. Определяющими признаками являются отсутствие острой травмы, типичная локализация повреждения, а также наличие зоны перестройки при отсутствии смещения фрагментов и сохранении правильной формы кости. Следует учитывать, что в течение первых нескольких дней или недель рентгенологические признаки заболевания могут отсутствовать. Поэтому при характерных симптомах иногда требуется выполнить несколько рентгенограмм с определенным временным интервалом.
Лечение маршевой стопы
Терапией занимаются травматологи. Лечение строго консервативное, оперативные вмешательства противопоказаны. При острой форме пациенту накладывают гипсовую лонгету и назначают постельный режим сроком на 7-10 дней. После стихания острых проявлений болезни, а также при первично-хронической форме заболевания назначают массаж и тепловые (парафиновые аппликации, ванны) и другие физиотерапевтические процедуры. В последующем больным рекомендуют использовать вкладные стельки и избегать длительной ходьбы.
Прогноз и профилактика
Прогноз благоприятный, при устранении нагрузок и адекватной консервативной терапии все симптомы исчезают в течение 3-4 месяцев. Профилактика заключается в подборе удобной обуви, выборе разумных физических нагрузок и тщательном медицинском наблюдении за солдатами-новобранцами.
Источник
