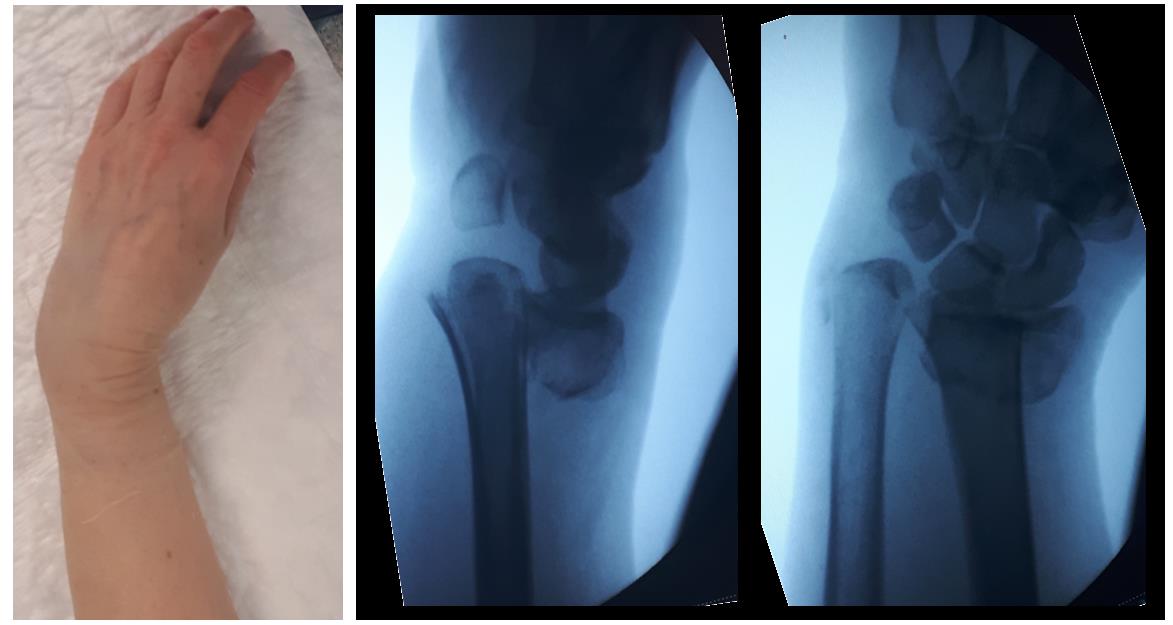
Фото руки после перелома лучевой кости со смещением
Одна из распространенных травм -переломы костей, формирующих лучезапястный сустав. При отсутствии грамотного лечения и реабилитации – это повреждение может стать причиной нарушения функции конечности, утраты работоспособности.
При неправильном сращении лучезапястное сочленение деформируется, нарушается его функция. Человек будет постоянно испытывать болевые ощущения, развивается артроз.


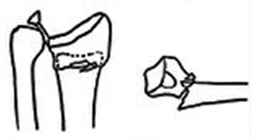
Рис.1 а. схематическое изображение перелома луча в типичном месте; б. внешний вид руки и рентгенограммы с переломом дистального метаэпифиза лучевой кости ( в типичном месте).
Мы владеем всеми современными методами лечения переломов лучевой и локтевой кости любой сложности, а также проводим комплексную реабилитацию, что позволяет полностью восстановить функцию руки.
Это позволяет добиваться положительного результата почти в 100% случаев.
Виды переломов луча
Самая частая ситуация – это перелом луча в типичном месте. Это нарушение целостности дистального отдела, участвующего в формировании лучезапястного сустава. Лучевая кость не отличается прочностью, а самое слабое место – это шиловидный отросток.


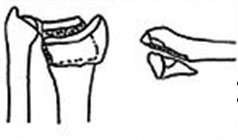
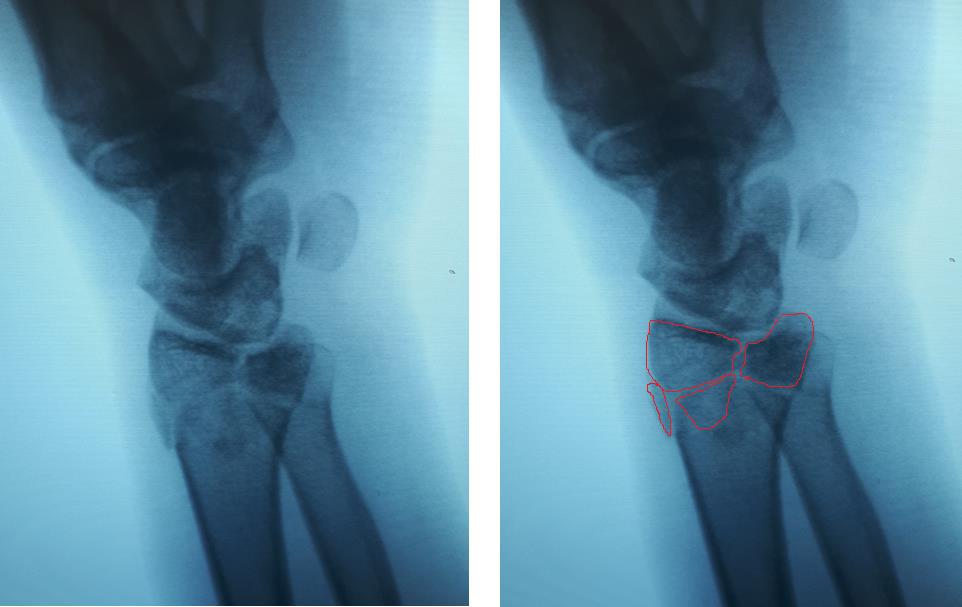
Рис. 2 а,б. На рентгенограммах разные типы перелом шиловидного отростка и дистального отдела лучевой кости.
При ударах либо падениях с высоты лучевая кость повреждается в серединном отделе, либо возле локтя.
Если целостность кожных покровов не нарушена, то перелом луча называют закрытым, при открытом повреждении образуется рана. При этом виде травм могут повреждаться мышцы, сосуды и нервы, возрастает риск инфицирования.
По степени нарушения целостности различают перелом лучевой кости, надлом и трещину. При надломе область повреждения затрагивает не более 50% диаметра луча, при трещине – более половины, при переломах отмечается полное нарушение целостности луча. Надломы и трещины встречаются у детей.
У детей различают особый вид повреждений – поднадкостничные, или по типу зеленой ветки. Внутренняя часть кости при этот повреждается, но надкостница остается целой.
Перелом луча со смещением
Различают травмы со смещением костных отломков и без смещения. Травма со смещением осколков к ладонной стороне называется переломом Смита, а к тыльной – переломом Коллеса. При смещении необходима репозиция и стабилизация фрагментов кости, если эта процедура проведена неправильно, то функция руки не восстановится.


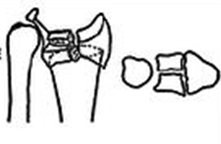
Рис.3 а. схематическое изображение перелома Коллеса и Смита; б. на рентгенограммах перелом диафиза лучевой и локтевой кости в с/3 со смещением.
Перелом локтевой и лучевой кости
Чаще встречается нарушение целостности обеих костей предплечья в диафизарной части, это возникает при сильном ударе. При падении бывает повреждение проксимальной части обоих костей. Такие повреждения являются нестабильными, часто сопровождаются наличием множественных отломков и нарушением их позиции. Пострадавший испытывает сильную боль, отмечается деформация конечности.
Причины
Травма обычно возникает при падении на вытянутую руку. Если человек оступился или упал в гололед, то вероятность повреждения луча очень высока. Это повреждение часто встречается в детском возрасте или у лиц, которые занимаются спортом, что связано с высокой подвижностью и большой частотой падений. Может также возникнуть в случае ДТП либо на производстве.
У пожилых людей причиной повреждения является остеопороз. Даже незначительное по силе воздействие вызывает перелом.
Симптомы
Первый признак – это болевые ощущения, ограничение движений кисти и отечность. Появляется гематома. Если смещения нет, форма руки не меняется, при смещении отломков визуально видна деформация.
При открытых переломах имеется рана, в которой виднеются осколки. Трещины и надломы иногда напоминают ушиб, поэтому такие пациенты могут обратиться к врачу не сразу, что осложняет процесс выздоровления.
Диагностика
Травматолог в начале уточняет механизм и характер травмы, проводит визуальный осмотр, пальпацию. Окончательный диагноз ставится после проведения рентгенографии.
Снимок делается в двух проекциях. Это дает возможность оценить степень и направление смещения фрагментов. В сложных случаях проводят МРТ или КТ.
Лечение
Тактика лечения включает репозицию отломков и фиксацию руки на период, необходимый для сращения. Если перелом открытый, обязательна первичная хирургическая обработка раны.
В зависимости от особенностей повреждения тактика бывает консервативной и оперативной.
Консервативное лечение
Если нет смещения, проводится консервативная терапия. На предплечье накладывается фиксирующая гипсовая повязка. При несложных переломах со смещением иногда возможна репозиция закрытым способом.
Для восстановления целостности руки обычно требуется 4-5 недель иммобилизации. В процессе проводятся контрольные рентгенографические исследования.
Рис. 4 На рентгенограммах перелом дистального метаэпифиза лучевой кости со смещением; а – прямая проекция, б -боковая.


Рис.5 а,б. Рентгенограммы лучезапястного сустава после закрытой ручной репозиции: смещение устранено, стояние отломков удовлетворительное.
Хирургическое лечение
Если смещение значительное и нестабильное, имеются мелкие осколки, то репозиция проводится хирургическим путем, а фиксация обеспечивается металлическими конструкциями: винтами, пластинами. Если отломки можно совместить без хирургического доступа, то используется их чрезкожная фиксация спицами.


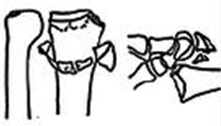
Рис. 6 а. перелом луча в типичном месте со смещением; б. состояние после остеосинтеза лучевой кости пластиной и винтами.
Реабилитация
После снятия гипса рука практически неподвижна. Это связано не только с травмой, но и с длительным бездействием мышц. Грамотно составленный комплекс реабилитационных мероприятий может полностью восстановить функцию конечности после перелома лучевой кости. Широко используется физиотерапия, массаж, комплексы специальных упражнений.
Благодаря точной диагностике, выбору подходящего метода лечения, правильной репозиции и надежной фиксации, а также проведению курса комплексной реабилитации удается добиваться полного восстановления объема движений в лучезапястном сочленении.
Мы поможем Вам за короткий срок восстановить функцию лучезапястного сустава и вернутся к активному образу жизни.
Источник
Переломы дистального метафиза лучевой кости являются одной из наиболее распространённых травм в практике травматолога ортопеда. И как это часто бывает с часто встречающейся травмой, многие аспекты, как самого повреждения, так и методов лечения, остаются скрыты не только от пациентов, но и от практикующих врачей. По этой причине хочется отдельно рассмотреть эту проблему и разобрать её на реальных клинических примерах из нашей практики.
Этиология переломов луча в типичном месте.
В большинстве случаев это падение с опорой на выпрямленную руку, в случае молодых пациентов чаще встречается высокоэнергетическая травма, падение во время занятий спортом, с велосипедов или других катящихся девайсов, дорожно-транспортные происшествия. В случае пациентов старше 50 лет, особенно женщин, переломы дистального отдела луча чаще носят низкоэнергетический характер и происходят на фоне остеопороза. Низко-энергетические переломы дистального метаэпифиза лучевой кости являются показанием к проведению денситометрии и последующей консультации эндокринолога и значимо увеличивают риск последующих остеопоротических переломов.
Сопутствующие повреждения.
50% этих переломов являются внутрисуставными, могут сопровождаться повреждением дистального радиоульнарного сочленения, в 40 % случаев встречается повреждение триангулярного хряща, в 30% повреждение ладьевидно-полулунной связки, в 15% случаев полулунно-трёхгранной связки.
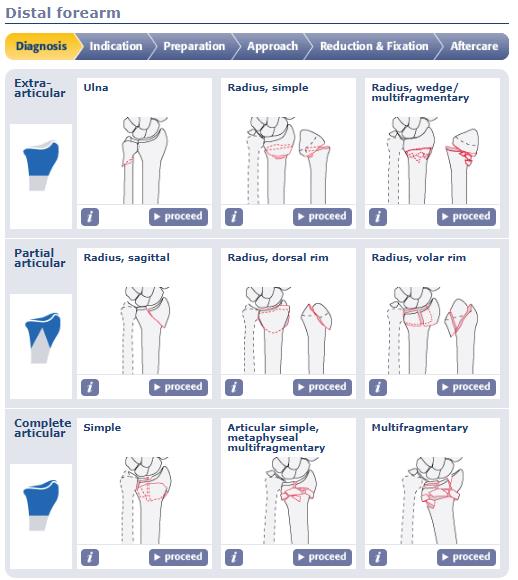
Классификация переломов луча в типичном месте.
Классификация Фернандеса (Fernandez)
Тип перелома в зависимости от механизма повреждения | Стабильность (риск вторичного смещения в гипсе) | Смещение | Рекомендованное лечение |
1 тип – простой разгибательный
| Стабильный, риск вторичного смещения небольшой. | 1)Без смещения 2)дорсальное смещение (перелом Коллиса) 3)Ладонное смещение (перелом смита) | 1)гипс 2) чрезкожная фиксация спицами 3) Внешний фиксатор |
2 тип, срезающий суставную поверхность
| Нестабильный, всегда происходит вторичное смещение | 1)ладонное 2)Комбинированное | 1) открытая репозиция. Внутренняя фиксация |
3 тип с компрессией суставной поверхности
| Может быть как стабильным так и нестабильным в зависимости от качества кости и количества фрагментов | Различные комбинации | При отсутсвии значительного смещения может быть консервативным. Открытая репозиция и Остеосинтез. Альтернативно – пины или Внеший фиксатор. . |
4 тип – отрыв связочных структур с вывихом лучезапястного сустава
| Очень редкий. Нестабильный | различные комбинации | Закрытое или открытое устранение. Внешний фиксатор. Фиксация костных фрагментов пинамивинтами |
5 тип – комбинированный, высокоэнергетическая травма
| Очень редкий Нестабильный | различные комбинации | Комбинированные закрытыйоткрытый метод 0000, |
Ну и конечно же любимая всеми нами классификация АО.

Классификация АО очень подробная, внутри каждой группы, как правило, есть ещё 3 подгруппы, и в конечном счёте она охватывает практически всё возможное разнообразие переломов данной анатомической области.
Врачи амбулаторного звена часто склонны упрощать подход к лечению и зачастую даже не информируют пациентов о возможных осложнениях и функциональном результате. По этой причине первично крайне нестабильные переломы могут лечиться консервативно и срастаются в заведомо неправильном положении, что может послужить причиной развития артроза и стойкого ограничения функции конечности. Когда речь идёт о пожилом пациенте с низкими функциональными запросами это может быть приемлемо и даже желаемо, чтобы не подвергать человека ненужным операционным рискам ради получения результата который не сильно нужен в этой категории больных. Но когда речь идёт о молодых пациентах, которым предстоит долгая трудовая жизнь, занятия спортом и многое другое, то выбор тактики для получения оптимального результата становится принципиально важен.
Хорошие результаты лечения зависят от многих факторов: 1) восстановление суставной поверхности 2) восстановление нормальных анатомических взаимоотношений 3) ранние движения в суставах кисти и лучезапястном суставе.
Соблюдения этих принципов можно достичь как консервативно, так и оперативно, но консервативное лечение имеет целый ряд ограничений.
Показаниями для консервативного лечения являются экстраартикулярные (внесуставные) переломы, с укорочением не более 5 мм и угловой деформацией не более 20 градусов. Такие переломы можно стабилизировать в гипсовой повязке и для них не характерно вторичное смещение. Все остальные типы переломов (а их большинство) склонны к вторичному смещению в гипсе, и множественные перегипсовки не исправят положения. Конечно если пациент твёрдо решил отказаться от операции несмотря на возможные осложнения, то лечение проводится методом гипсовой иммобилизации.
Хирургические методы включают 1)закрытую репозицию и чрезкожную фиксацию спицами, 2) закрытуюминимально открытую репозицию и остеосинтез с использованием внешних фиксаторов 3) открытая репозиция и накостный остеосинтез с использованием пластин и винтов.
Показаниями для хирургического лечения являются противопоказания для консервативного: укорочение более 5 мм, угловая деформация более 20 градусов, внутрисуставные переломы, многооскольчатые переломы с дефектами ладонной или тыльной кортикальной пластинок.
Консервативное лечение переломов луча в типичном месте.
Гипсовая иммобилизация на срок от 4 до 6 недель в зависимости от морфологии перелома, возраста пациента, наличияотсутсвия остеопороза. При простых переломах дистального отдела лучевой кости когда гипсовая иммобилизаия обеспечивает адекватную стабильность уже через 4 недели можно приступить к разработке активных движений в лучезапястном суставе. Когда гипсовая иммобилизация используется для лечения оскольчатых, нестабильных, внутрисуставных переломов как вынужденная мера, например при отказе от операции, иммобилизация должна быть более длительной, так как имеется риск несращения перелома и формирования ложного сустава.
В случае если при первой репозиции не удалось добиться нормального положения отломков такой перелом скорее всего сместится в последующем.
К возможным осложнениям гипсовой иммобилизации стоит отнести острый синдром карпального тоннеля, комплексный регионарный болевой синдром (когда гипсовая иммобилизация накладывается на фоне выраженного отёка).
Хирургическое лечение переломов луча в типичном месте.
Закрытая репозиция и чрескожная фиксация спицами.
Может удерживать репозицию в саггитальном плане и по длине при сохранной кортикальной пластинке по ладонной поверхности. При оскольчатом переломе и смятии кости по ладонному кортексу репозицию удержать не может.
Используется техника Капанджи (Kapandji) и техника Рейхак (Rayhack) при которой репозиция производится под артроскопическим контролем.
82-90 % отличных результатов когда используется по показаниям.
Наружная фиксация.
Если используется только наружный фиксатор невозможно восстановить нормальную ладонную ангуляцию суставной поверхности.
По этой причине часто используется в комбинации с пинами, спицами и в ряде случаев с пластинами.
Внешний фиксатор использует для стабилизации перелома лигаментотаксис. Ставить пины внешнего фиксатора на лучевой кости лучше под прямым контролем зрения чтобы избежать повреждения поверхностной ветви лучевого нерва. При создании дистракции не следует «перерастягивать» сустав, суставная щель не должна быть более 5 мм. Также не стоит избыточно отводить кисть в локтевую и ладонную сторону так как при оскольчатом повреждении ладонного кортекса это всё равно не позволит поставить суставную поверхность под правильным углом.
Время иммобилизации не должно превышать 8 недель и наружный фиксатор не должен мешать ранним движениям всеми пальцами.
Осложнения внешнего фиксатора: 1) возможно несращение преелома из-за недостаточной стабильности, 2) тугоподвижность лучезапястного сустава и снижение силы хвата 3) инфекция в месте введения пинов 4) рефлекторная симпатическая дистрофия 5) ятрогенное повреждение поверхностного лучевого нерва 6) нейропатия срединного нерва
Открытое лечение перелома с внутренней фиксацией.
Смещение суставной поверхности более 2 мм, переломы типа Бартона (Barton) Смятие кортекса по ладонной поверхности, «вдавленные» переломы суставной поверхности.
Хирургическая техника.
В настоящее время предпочтение отдаётся волярным пластинам. Современные пластины имеют малую толщину, предизогнуты согласно нормальной анатомии, блокируемые винты позволяют добиться стабильной фиксации даже в тяжёлых случаях, когда имеется дефект кости в метафизарной зоне и эпифиз представлен тонкой полоской кости.
Для профилактики КРБС (комплексного регионарного болевого синдрома) в настоящее время рекомендуется использовать Витамин С по 200 мг ежедневно на протяжении 45 дней после травмы.
Клинический пример лечения перелома дистального метафиза лучевой кости при помощи открытой репозиции и остеосинтеза пластиной.
Пример 1.
Пациентка М 65 лет, травма в результате падения на улице с опорой на кисть. В анамнезе множественные переломы, миеломная болезнь в стадии ремиссии (7 лет). После падения обратилась в РТП где ей была наложена гипсовая повязка. По какой то причине репозиция не производилась. После обращения в нашу клинику госпитализирована для оперативного лечения.
Внешний вид конечности после снятия гипсовой повязки. Рентгенограммы выполненные при помощи ЭОП на операционном столе выявили полное смещение всего дистального метафиза лучевой кости к тылу на целый поперечник.
Когда имеешь дело с таким переломом на фоне остеопороза становится ясно, что в метафизарной зоне будет «каша» из множества мелких отломков, и что суставная поверхность будет расколота минимум на 3 части.
В такой ситуации требуется надёжная фиксация при помощи пластины с угловой стабильностью, так как риск вторичного смещения в гипсовой повязке крайне высокий. При отказе от операции возможно лечение методом гипсовой иммобилизации, при этом перелом срастётся с небольшим смещением, но в функциональном плане рука будет работать удовлетворительно. По этой причине у пожилых пациентов с низкими функциональными запросами лечение может проводится методом гипсовой иммобилизации.
Но наша пациентка хотела максимального восстановления функции, силы хвата, амплитуды движений и нормальных анатомических взаимоотношений своей конечности, по этой причине было принято решение о выполнении операции.
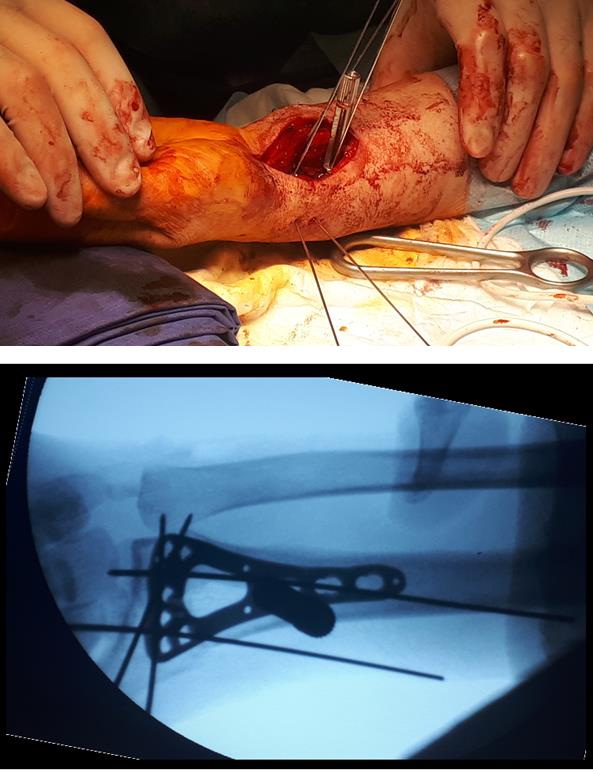
Интраоперационно под контролем ЭОП произведена закрытая репозиция перелома.
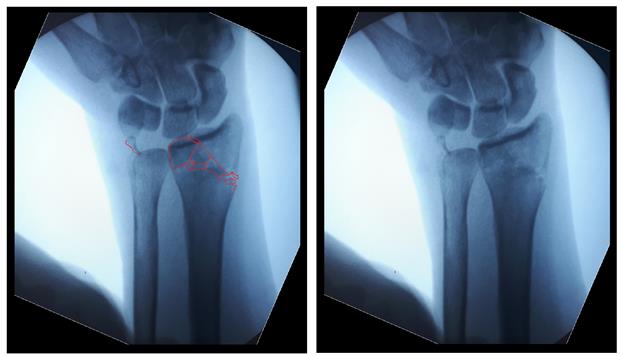
После репозиции на рентгенограммах отчётливо виден многоооскольчатый, нестабильный характер перелома.
Произведён доступ к месту перелома по ладонной поверхности предплечья. При ревизии выявлено множество мелких осколков в метафизарной области по волярному кортексу. Произведена открытая репозиция перелома, временная фиксация спицами. Накостно уложена пластина VA-LCP™ Two-Column Distal Radius Plate
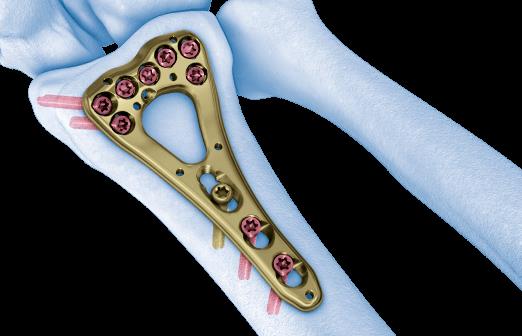
После рентгенконтроля производится введение блокируемых винтов диаметром 2,4 или 2,7 мм.
Данная пластина отлично подходит для фиксации оскольчатых переломов дистального метаэпифиза лучевой кости, однако в ряде случаев, когда перелом располагается более дистально, предпочтительнее использовать пластину другой конструкции (Volar rim).
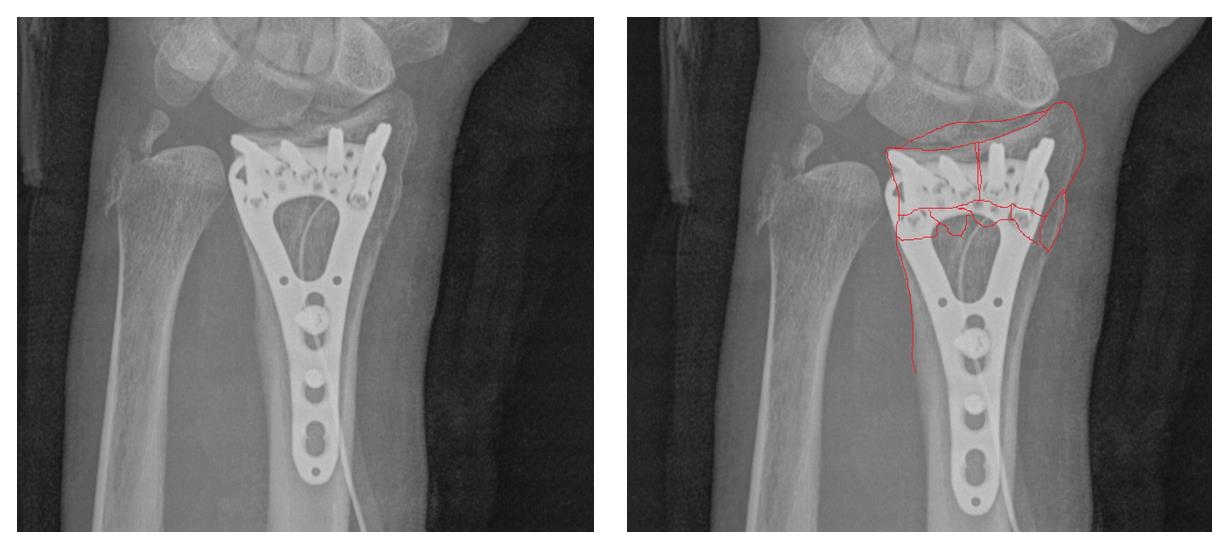
Окончательный остеосинтез после проведения всех винтов выглядит на рентгенограмме примерно так. На левой части рисунка схематично отображено расположение фрагментов кости, фиксированных пластиной.
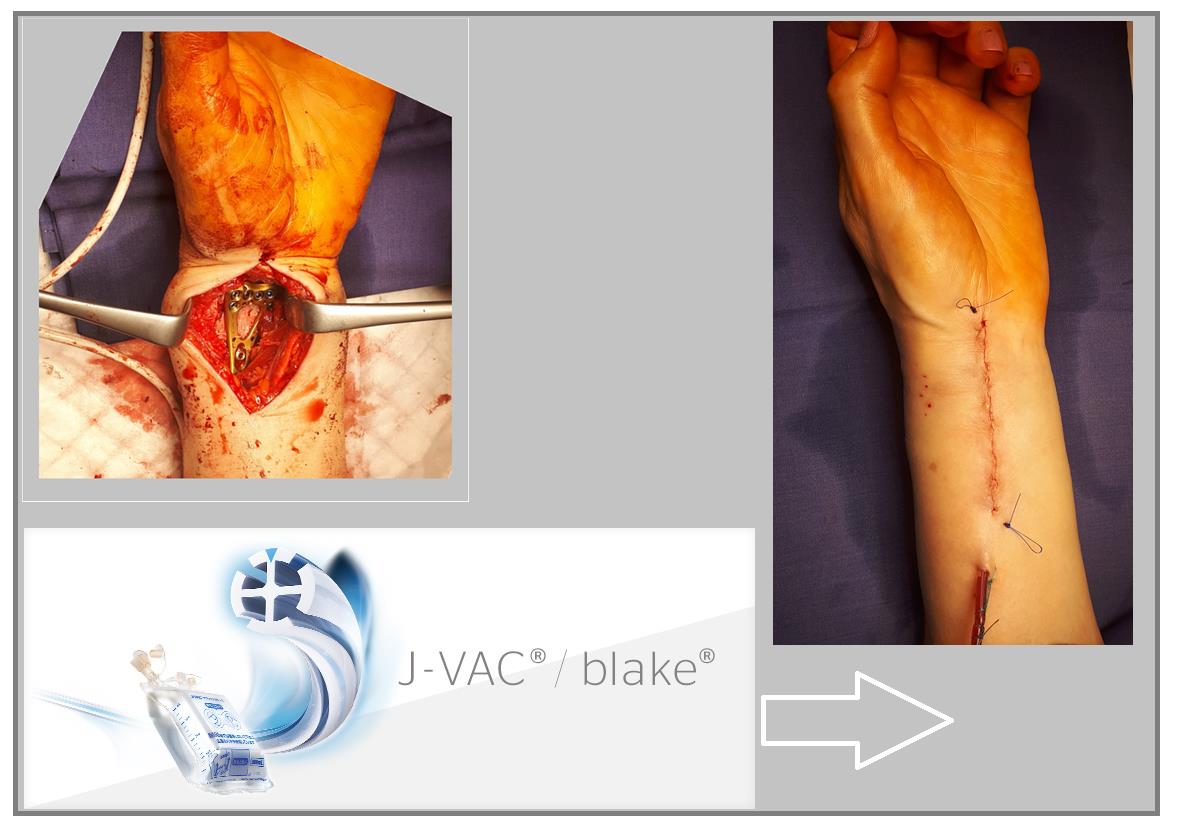
В случаях оскольчатых переломов дистального метафиза лучевой кости со значительным смещением рекомендуется использовать активный вакуумный дренаж. Это позволяет снизить давление в сгибательном компартменте, уменьшает отёк и пропитывание тканей кровью, и предотвращает развитие КРБС (комплексного регионарного болевого синдрома). Также для профилактики КРБС рекомендуется использование витамина С в дозе 200 мгсут до 45 дней после травмы. Локальная криотерапия, хивамат, магнит, возвышенное положение конечности, способствуют уменьшению отёка и позволяют раньше приступить к реабилитационным мероприятиям.
Функция конечности через 3 недели после остеосинтеза.
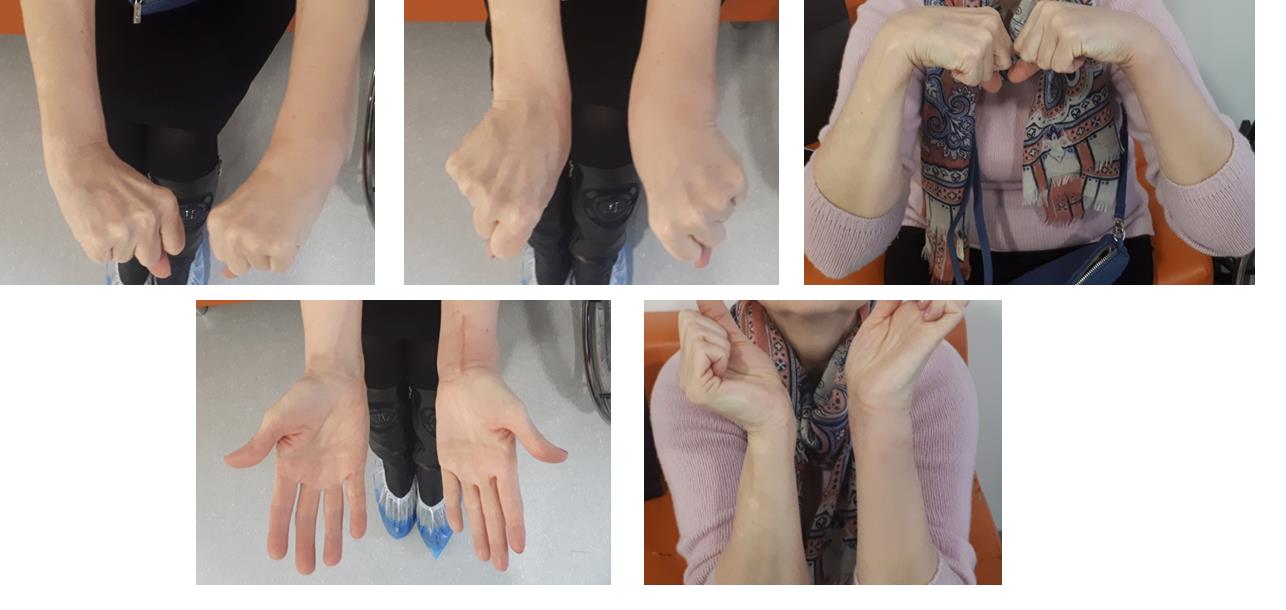
В более простых случаях, когда суставная поверхность представлена одним большим фрагментом кости, фиксация LCP пластиной настолько надежная и стабильная, что позволяет начать активную разработку движений уже на следующий день после операции, и использовать руку для бытовых нужд уже через 2 недели после операции.
Например у Пациентки А, 24 лет, операция выполнена по поводу относительно простого перелома дистального метаэпифиза лучевой кости с угловым смещением к тылу на 30 градусов и укорочением лучевой кости на 7 мм. Учитывая молодой возраст и высокие функциональные запросы принято решение о выполнении остеосинтеза. Учитывая сохранность волярного кортекса использована пластина меньшего размера, которая установлена более проксимально, с целью максимального сохранения кровоснабжения эпифиза лучевой кости.
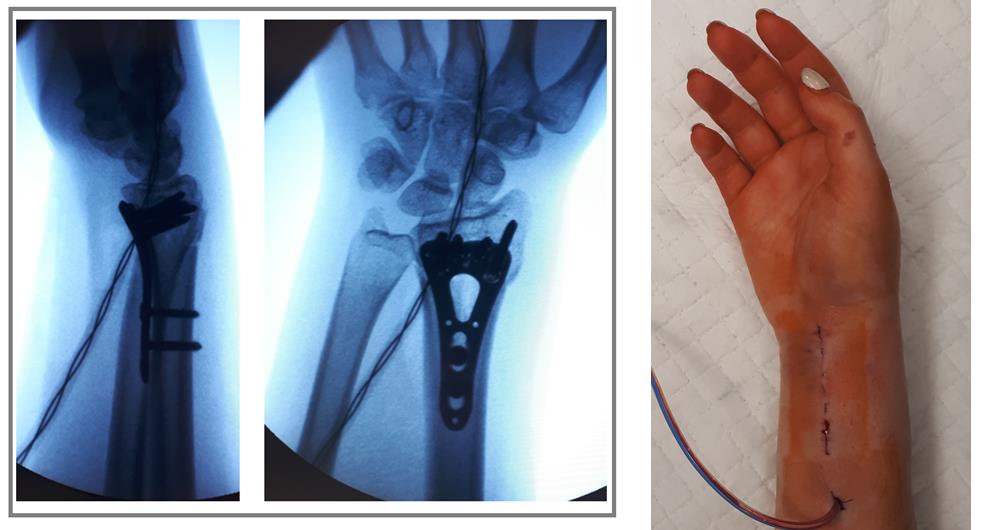
Через 6 недель наблюдается рентгенологическое сращение перелома. Функция конечности к этому времени уже практически полностью восстановлена.
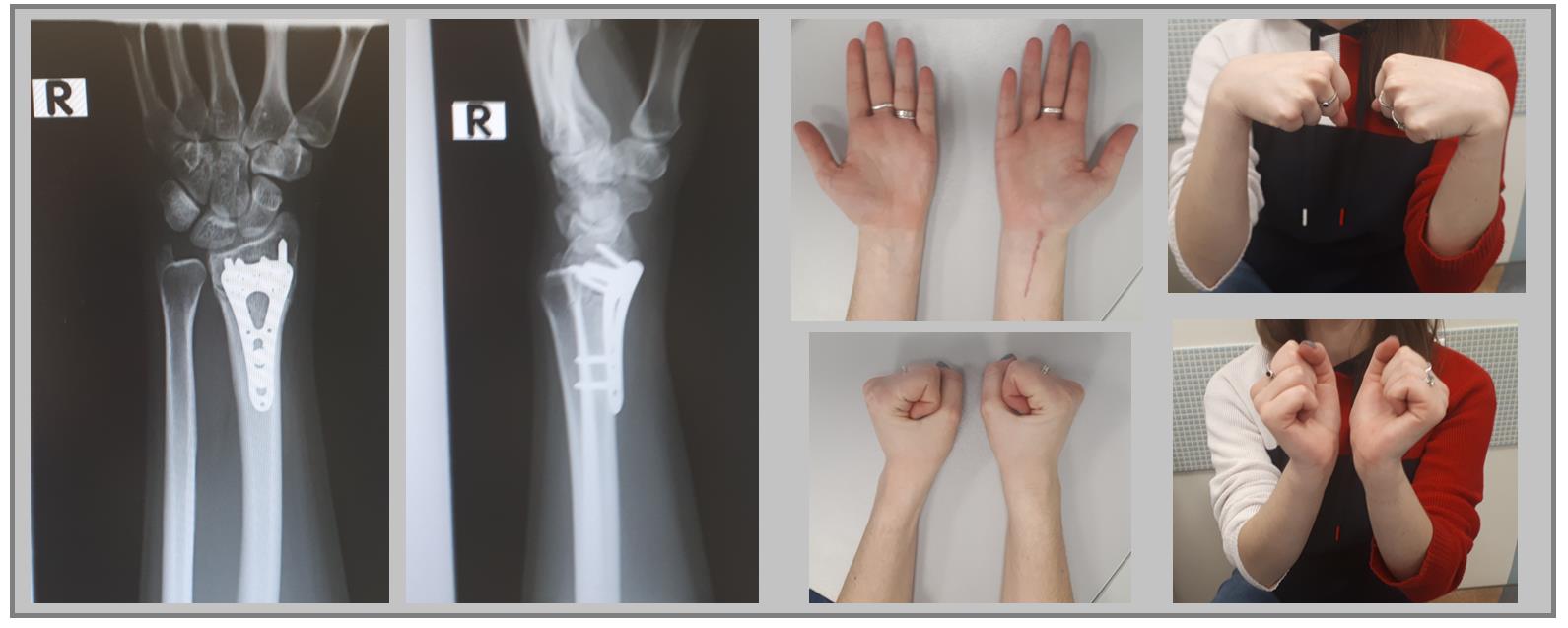
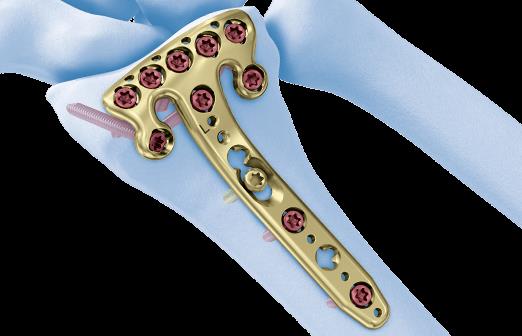
В случае дистальных переломов, расположенных ближе к лучезапястному суставу, может возникнуть необходимость расположить пластинку ближе к суставной поверхности. Для этого лучше использовать специальную пластинку VA-LCP™ Volar Rim Distal Radius Plate.
Клинический пример. Пациентка С. 36 лет, травма при падении во время матча по большому тенису, получила закрытый оскольчатый перелом дистального метаэпифиза лучевой кости с большим количеством мелких фрагментов в метафизарной зоне.
На 7 сутки после получения травмы пациентка обратилась в Клинику К+31, учитывая нестабильный характер перелома предложено оперативное вмешательство. Для остеосинтеза использована пластина VA-LCP™ Volar Rim Distal Radius Plate.
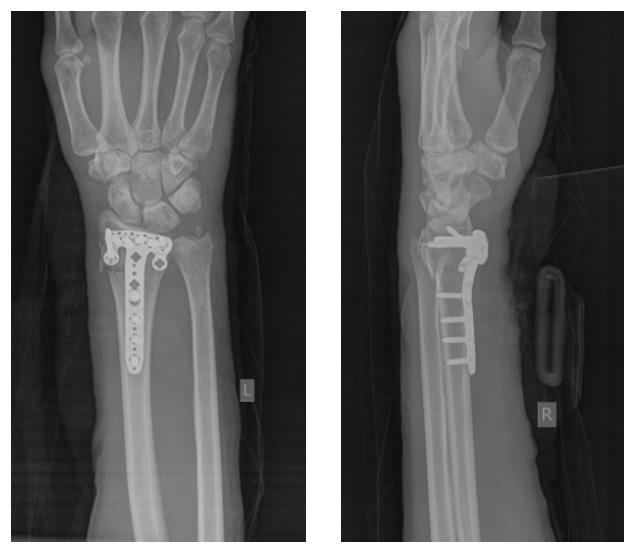
Такая фиксация даже при таких тяжёлых дистальных переломах позволяет начать раннюю активизацию, занятия лечебной физкультурой в кратчайшие сроки после операции. Для профилактики КРБС при тяжёлых оскольчатых переломах рекомендуется использование витамина С в дозе 200 мг в сутки до 45 дней после травмы, возвышенное положение конечности в покое, хивамат, гипербарическая оксигенация, использование таких препаратов как актовегин и трентал.
Источник