Физиотерапия при переломах таранной кости
Физиотерапия при переломах – часть 1. Реабилитация при закрытых переломах.
Переломы – полное или частичное нарушение целостности костной ткани, как правило возникающие в короткий период времени, с повреждением прилежащих к месту травмы мышц, тканей и нервов. Классификация переломов широкая, но мы возьмем за основу закрытые и открытые переломы.
По мере технического прогресса количество переломов так же растет в геометрической прогрессии. Например, все большее количество автомобилей так же дает и некоторые другие побочные эффекты в виде постоянно растущего травматизма на дорогах.
Но самой важной биологической особенностью костной ткани является ее способность к восстановлению. И способность организма к самовосстановлению очень высокая даже при таких видах повреждений.
Физиотерапия при переломах играет сопутствующую, но важную роль. И может рекомендоваться как в качестве лечения, так и в качестве профилактики. Скорость и эффективность восстановления зависит не только от костной ткани. Так же большое значение имеет общее состояние центральной нервной системы, эндокринной системы, минерального обмена. И даже не влияя напрямую на восстановление непосредственно костной ткани, на все эти системы и органы физиотерапия имеет прямое влияние.
Стадии восстановления костной ткани
Прежде чем обсуждать методы и подходы физиотерапии и реабилитации, нужно иметь базовое представление о восстановлении костной ткани в целом. Проходит оно в 3 этапа. На каждом из этапов реабилитация имеет свои особенности.
- 1 этап – стадия травматического воспаления. Начинается с момента травмы, когда происходит нарушение целостности кости и размозжение мягких тканей. Если повреждаются сосуды, процесс сопровождается кровоизлиянием. Эта стадия сопровождается всеми травматическими проявлениями перелома – острой болью, воспалением. Продолжается этот этап до 10 дня.
- Примерно с 10 – 15 дня начинается второй этап процесса. У больного снижается воспалительная реакция, стихают боли, уменьшается отек. На этом этапе образуется первичная костная мозоль.
- Третья стадия – стадия полного восстановления и формирования нормальной кости. Может сопровождаться усилением минерального обмена, повышением уровня кальция в крови.
Ключевым методом лечения перелома является репозиция отломков и удержание их в правильном положении. Физиотерапию начинают на 2 – 3 день лечения, после репозиции отломков. Объектом физиотерапии является как область перелома, так и пострадавшая конечность и весь организм в целом. Физические факторы стимулируют процессы восстановления костной ткани, способствуют восстановлению функции конечности, а так же нормализации состояния организма в целом.
Физиотерапия при закрытых переломах – подходы и методы
Как я уже писал выше, рассматривать методы физиотерапии при переломах мы будем в контексте открытых и закрытых переломов. Начнем с закрытых.
Основной задачей в первой стадии лечения является:
 Так же подбор методов реабилитации зависит от методик проводимого лечения
Так же подбор методов реабилитации зависит от методик проводимого лечения
- устранение боли
- снижение и ликвидация воспаления
- снижения тонуса поврежденных мышц
- восстановление кровоснабжения
- восстановление нервной проводимости
С целью снижения болевого синдрома и воспаления наиболее эффективным является назначение с первых дней ЭП УВЧ. Конденсаторные пластины располагаются поперечно в зоне перелома. Продолжительность воздействия 5-15 минут, мощность 20 – 40 Вт. Курс лечения до 6 процедур. В особых случаях можно продлить курс до 10 процедур. УВЧ имеет регенеративные свойства, стимулирует образование костных клеток, ускоряет процесс образования первичной мозоли.
Клинически доказано, что противопоказаний для использования УВЧ при металлическом остеосинтезе нет, при безтемпературном режиме. Современные штифты производятся как правило из высококачественной стали, которая не окисляется и не участвует в проведении тока.
Так же в первые дни после повреждения назначают УФ облучение. Доза облучения 4 – 6 биоток, облучаемое поле до 200 см кв. Эффекттивность облучения определяется воздействием на рефлекторно-сегментарные зоны и вегетативную нервную систему. Воздействует УФ облучение на зоны кожи, интернируемые соответствующим нервным сегментом.
Электрофорез анестетиков и обезболивающих средств
Для более эффективного снятия болевого синдрома назначают электрофорез анестетиков на место перелома. Чаще всего назначают раствор новокаина в сочетании с 0,001% раствором адреналина. Гальванический ток вызывает понижение болевой и тактильной чувствительности, ускоряет восстановление костной ткани, улучшает кровообращение , нормализует тканевой обмен.
Для процедуры используют электрод площадью 100 -150 кв. сантиметров. Сила тока – 10 – 15 Ма, продолжительность воздействия 15-20 минут, курс лечения 10 – 15 процедур.
Как отмечалось, в первые сутки после перелома наряду с увеличением отека появляется гиперкоагуляция – повышенная свертываемость крови. Это определяет необходимость назначения магнитотерапии. Используют как постоянное, так и переменное магнитное поле. Процедуру можно продолжать в течении 15 дней, магнитотерапия в основном совмещается с другими физиопроцедурами.
Лазерное излучение
Лазерное излучение стимулирует регенерацию костной ткани, что послужило тому что лазеротерапия так же является одним из наиболее часто используемых методов. Гелий-неоновый лазер ускоряет восстановление костной и соединительной ткани, наращивает массу клеточных структур, улучшает трофику тканей в облученном органе. Лазерное излучение обладает противовоспалительным действием, оказывает благотворное влияние на иммунитет.
Мощность воздействия в месте поражения – до 2 мВт на сантиметр. Процедуры проводят ежедневно, курс лечения 10 – 12 процедур.
Клиническая эффективность лазерного излучения достигается сочетанием с воздействием магнитным полем. Магнитное поле увеличивает проникающую способность лазерного луча.
Во второй стадии лечения перелома главными задачами лечения становится ускорение процесса рассасывания погибших клеточных элементов, стимуляция развития костной ткани. В этот период, наряду с применением физических факторов непосредственно на место повреждения широко применяют процедуры общего воздействия – такие как транскраниальная электростимуляция, электросон.
ТЭС и электросон – механизм воздействия
В механизме воздействия электросна большое значение придается нервно-рефлекторному раздражению кожи век и глазниц. Сигнал по рефлекторной дуге передается в таламус и далее в кору головного мозга. Это приводит к формированию особого психофизиологического состояния организма, обеспечивающего восстановление неврологического, вегетативного и гуморального статуса. Таким образом электросон оказывает регулирующее и нормализующее влияние на все органы и системы организма, восстанавливает равновесие всех органов и систем. Благодаря электросну нормализуется:
- сосудистый тонус
- процессы микроциркуляции
- стимуляция кроветворения
- активируется секреторная и моторная функция желудочно-кишечного тракта
- улучшается деятельность эндокринных желез
- нормализуется функция половой системы
- нормализуется функция обмена веществ.
Продолжительность процедуры от 30 до 90 минут. Процедуры проводятся ежедневно, курс – 10 – 15 процедур.
Задачи физиотерапии в третьей стадии перелома
Третья стадия перелома характеризуется образованием окончательной костной мозоли. Задача физиотерапии в этот период – ускорение процесса образования окончательного окостенения. Для этого необходимо увеличить количество питательных веществ. С этой целью в основном используется электрофорез кальция и фосфора. Проводится процедура либо в зоне перелома, либо общим воздействием ( методика во Вермелю ).

Спустя 12 – 15 дней после перелома для стимуляции консолидации кости и формирования окончательной костной мозоли широко применяется общее УФ-облучение. Оно приводит к образованию витамина D, положительно влияющего на регуляцию кальциево – фосфорного обмена. Так же значительно увеличивается кровообращение в месте перелома, повышаются все виды обмена веществ и иммунитет. Облучение начинают с 1/4 биодозы и постепенно увеличивают до 3-х биодоз. Курс лечения 12 – 15 процедур.
Возможно применение динамической электронейростимуляции от аппаратов «СКЭНАР» и «ДЭНАС». Эффект достигается за счет активации кровообращения, что положительно сказывается на местной регуляции процессов обмена. Так же может оказываться противоотечный, противоболевой эффект. Продолжительность процедуры – 20- 60 минут, курс лечения 10 – 15 процедур.
В следующем материале мы рассмотрим чем отличается физиотерапия при переломах открытого типа, и в чем ее особенности при таких видах травмы…
Источник
Что это такое?
Эти переломы возникают вследствие высокоэнергетической травмы, например, в результате ДТП или падения с высоты.
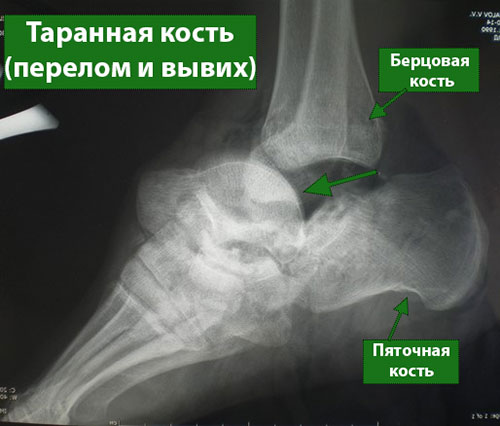
Поскольку таранная кость принимает непосредственное участие в движениях голеностопного сустава, ее перелом неизбежно ведет к значительному ограничению подвижности и функции сустава. Кроме того, при переломах таранной кости могут возникать проблемы с их сращением, что становится причиной серьезных осложнений, в т.ч. хронического болевого синдрома. По этой причине многие переломы таранной кости подлежат хирургическому лечению.
Кратко о анатомии таранной кости
Таранная кость образует нижний отдел голеностопного сустава (верхний его отдел образован большеберцовой и малоберцовой костями). Таранная кость располагается тотчас над пяточной костью, вместе с которой она образует подтаранный сустав, выполняющий весьма важную функцию при ходьбе, особенно по неровной поверхности.
Таранная кость – это основное связующее звено между голенью и стопой, обеспечивающее перераспределение нагрузки на уровне голеностопного сустава. Большая ее часть покрыта суставным хрящом – гладкой белой тканью, покрывающей все участвующие в образовании суставов поверхности костей. Суставной хрящ обеспечивает беспрепятственное скольжение суставных поверхностей друг относительно друга.
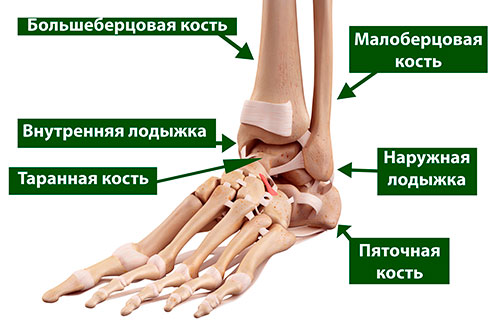
Таранная кость располагается между нижними концами костей голени и пяточной костью
Виды переломов таранной кости
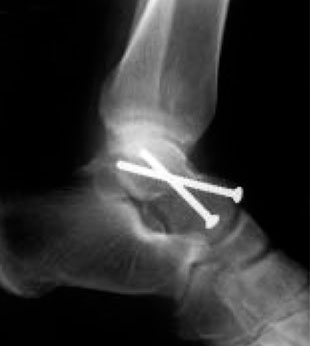
Любая часть таранной кости может подвергаться повреждению. Наиболее часто перелом таранной кости локализуется в средней ее части, называемой «шейкой». Шейка таранной кости разделяет «тело» таранной кости, расположенное под большеберцовой костью, и «головку», расположенную ниже и ближе к середине стопы.
Еще одной частой локализацией переломов таранной кости является ее наружная часть, несколько выстоящая за пределы голеностопного сустава – «латеральный отросток». Переломы латерального отростка обычно возникают при форсированном смещении голеностопного сустава в сторону и часто наблюдаются у сноубордистов.
Переломы нередко классифицируют в соответствии с выраженностью смещения, т.е. в зависимости от того, насколько костные фрагменты сместились относительно своего нормального положения.
Переломы с минимальным смещением или стабильные переломы. При таких переломах смещения практически не бывает. Костные фрагменты сохраняют свое нормальное положение. Смещения при этих переломах не наступает и в процессе лечения, поэтому операция обычно не требуется.
Переломы со смещением. Под этим термином понимаются переломы, при которых костные фрагменты смещаются относительно своего нормального положения. Степень смещения зависит от величины силы, вызвавшей перелом. Переломы со значительным смещением чаще всего являются нестабильными. Нестабильные переломы таранной кости со смещением фрагментов обычно требуют хирургического лечения, целью которого является восстановлением анатомии кости и создание условий для восстановления функции стопы и голеностопного сустава.
Открытые переломы. Это переломы, сопровождающиеся нарушением целостности кожных покровов. Открытые переломы нередко сопровождаются более значительными повреждениями окружающих мышц, сухожилий и связок. Кроме того, при открытых переломах возникает сообщение внутренних сред организма с внешней средой и такие переломы характеризуются высоким риском развития осложнений, в т.ч. инфекционных, и заживают дольше обычного.
Переломы таранной кости часто локализуются в средней ее части – в области «шейки». На данном рисунке схематично представлен перелом шейки таранной кости со смещением.
Причины переломов таранной кости
Большинство переломов таранной кости являются результатом высокоэнергетической травмы, например, вследствие ДТП или падения с высоты. Спортивные травмы, особенно при катании на сноуборде, являются еще одной, однако менее распространенной причиной повреждений таранной кости.
Симптомы перелома таранной кости
Пациенты с переломами таранной кости обычно предъявляют жалобы на:
- Острую боль
- Невозможность опоры на поврежденную стопу
- Выраженный отек, кровоизлияния и болезненность при пальпации
Диагностика переломов таранной кости
Большинство пациентов с переломами таранной кости в связи с тяжестью полученных повреждений доставляются в отделения неотложной помощи или травматологические центры.
Физикальное обследование
Выслушав ваши жалобы и выяснив анамнез травмы и другие важные детали, касающиеся состояния вашего здоровья, врач приступит к тщательному клиническому обследованию:
- Врач осмотрит ваши нижние конечности и стопы на предмет следов получения травмы, тщательно пропальпирует их на предмет выявления участков локальной болезненности
- Оценит характер движений и чувствительности в стопе. К некоторых случаях одновременно с переломами могут возникать и повреждения нервных стволов.
- Врач проверит пульсацию основных артерий стопы с тем, чтобы убедиться, что кровоснабжение стопы и голеностопного сустава не пострадало
- Осмотрит стопу и голеностопный сустав на предмет отека, который порой может быть выражен настолько, что развивается состояние, называемое компартмент-синдромом. Компартмент-синдром может приводить к потере чувствительности и движений в стопе и требует неотложного хирургического лечения.
- Обследует другие участки тела на предмет сопутствующих повреждений, например, нижних конечностей, таза и позвоночника.
Дополнительные методы исследования
Информация, полученная в ходе дополнительных методов исследования, помогает доктору решить, показана вам операция или нет, и используется непосредственно для планирования предстоящей операции.
- Рентгенография. Рентгенография является наиболее распространенным и доступным дополнительным методом исследования костной системы. На рентгенограммах можно увидеть перелом и оценить степень смещения фрагментов (расстояние между отдельными костными фрагментами). Также рентгенография позволяет оценить, сколько этих фрагментов.
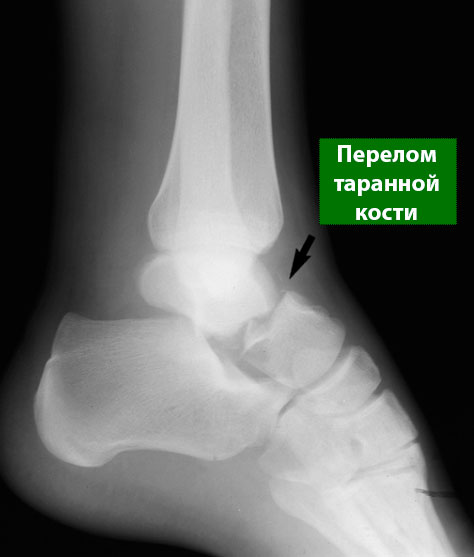
Рентгенограмма при переломе шейки таранной кости.
- Компьютерная томография (КТ). При необходимости в более детальной оценке характера перелома доктор может назначить вам КТ. КТ позволяет получить изображения поперечных срезов различных участков стопы. Она обеспечивает нас более ценной информацией, касающейся тяжести перелома, и позволяет более четко увидеть все линии перелома и границы фрагментов.
Лечение переломов таранной кости
Основным мероприятием первой помощи при переломах таранной кости, как и при любых других травмах голеностопного сустава, является иммобилизация голеностопного сустава жесткой шиной с мягким подкладом, наложенной вдоль подошвенной поверхности стопы и задней поверхности голени до коленного сустава. Придание стопе возвышенного (выше уровня сердца) положения позволит минимизировать отек и болевые ощущения. Специфика дальнейшего лечения зависит от тяжести и характера перелома, поэтому пострадавший должен быть немедленно доставлен в лечебное учреждение.
Консервативное лечение
Консервативное лечение может быть показано только при стабильных переломах, не сопровождающихся смещением фрагментов. При переломах таранной кости ввиду, как правило, высокоэнергетического характера травмы такое бывает редко.
Иммобилизация. Иммобилизация позволит удержать нормальное положение костных фрагментов до тех пор, пока не наступит их сращение. Иммобилизация при переломах таранной кости продолжается от 6 до 8 недель. В течение этого периода вам будет необходимо ограничить или исключить нагрузку на стопу. Делается это с тем, чтобы создать условия для сращения костей без риска того, что в процессе лечения наступит их вторичное смещение.
Реабилитация. По прекращении иммобилизации доктор предложит вам программу реабилитации, которая поможет вам восстановить объем движений и силу стопы и голеностопного сустава.
Хирургическое лечение
При наличии смещения фрагментов добиться наиболее оптимальных результатов и предотвратить риски развития осложнений в будущем позволяет только внутренняя их стабилизация.
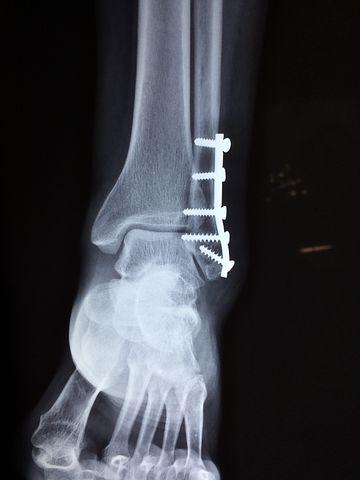
Открытая репозиция и внутренняя фиксация. В ходе этой операции костные фрагменты сначала возвращаются в свое нормальное анатомическое положение, а затем фиксируются специальными винтами или металлическими пластинками и винтами.
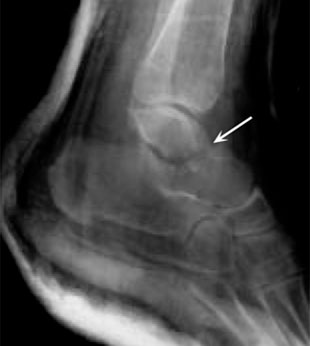

(Слева) На рентгенограмме представлен перелом таранной кости. (Справа) Костные фрагменты были фиксированы винтами.
Восстановительный период
Костная ткань обладает весьма значительным регенеративным потенциалом. Однако, чем тяжелее повреждение, тем дольше может продолжаться период заживления. После операции в зависимости от характера повреждения и предполагаемых регенеративных возможностей ваши стопа и голеностопный сустав будут обездвижены на протяжении 2-8 недель. В процессе лечения ваш лечащий врач скорее всего несколько раз назначит вам контрольную рентгенографию с тем, чтобы убедиться, что процесс заживления протекает как должно.
Обезболивание
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения. Это неотъемлемая часть процесса заживления. Врач и медицинские сестры сделают все необходимое, чтобы уменьшить выраженность болевого синдрома и тем самым ускорить процесс вашего восстановления.
Раннее начало движений
Многие специалисты рекомендует начинать движения в стопе и голеностопном суставе как можно раньше и руководствоваться при этом испытываемыми вами болевыми ощущениями. Пациентам, перенесшим хирургическое вмешательство, движения обычно рекомендуют начинать после заживления раны. При консервативном лечении восстановление движений в стопе и голеностопном суставе обычно начинаются по прекращении иммобилизации.
Физиотерапия
Занятия лечебной физкультурой направлены на восстановление движений в стопе и голеностопном суставе и укрепление окружающих мышц.
Нагрузка
Первое время, когда вам будет разрешена нагрузка, вам может понадобиться трость или специальный ботинок. Скорее всего вы не сможете полноценно опираться на стопу еще в течение 2-3 месяцев. При слишком раннем начале нагрузки может наступить вторичное смещение фрагментов, поэтому настоятельно советуем вам следовать рекомендациям вашего лечащего врача. По мере заживления перелома и купирования болевых ощущений вы сможете в большей степени нагружать травмированную стопу.
Осложнения после переломов таранной кости
Аваскулярный некроз (АВН)
При нестабильных переломах в момент травмы может произойти нарушение кровоснабжения таранной кости. Иногда в последующем кровообращение быстро восстанавливается и начинаются нормальные процессы сращения перелома, однако в других случаях костные клетки в отсутствие кровоснабжения начинают гибнуть, что ведет к постепенному и весьма сложно поддающемуся лечению коллапсу кости. Такое состояние носит название аваскулярного некроза (АВН) или остеонекроза с коллапсом кости.
По мере утраты костной массы начинается страдать и покрывающий кость суставной хрящ. В этих условиях суставная поверхность перестает быть ровной и гладкой, что ведет к развитию болевого синдрома, дегенеративным изменениям, ограничению движений и нарушению функции. Чем тяжелей перелом таранной кости, тем выше вероятность развития АВН. Даже при адекватном лечении, в т.ч. хирургическом, риска АВН избежать невозможно.
Посттравматический остеоартроз
Посттравматический остеоартроз – это вариант дегенеративного поражения сустава, развивающийся вследствие травмы этого сустава. Даже при нормальном сращении костей хрящ, покрывающий суставные поверхности костей, в полной мере не восстанавливается, что со временем приводит к развитию болевого синдрома и ограничению движений в суставе. Большинство переломов таранной кости приводят к развитию в той или иной мере выраженного остеоартроза голеностопного сустава. В наиболее тяжелых случаях, ограничивающих активность пациентов, может быть показано оперативное лечение, заключающееся в замыкании голеностопного сустава или его эндопротезировании.
Источник
