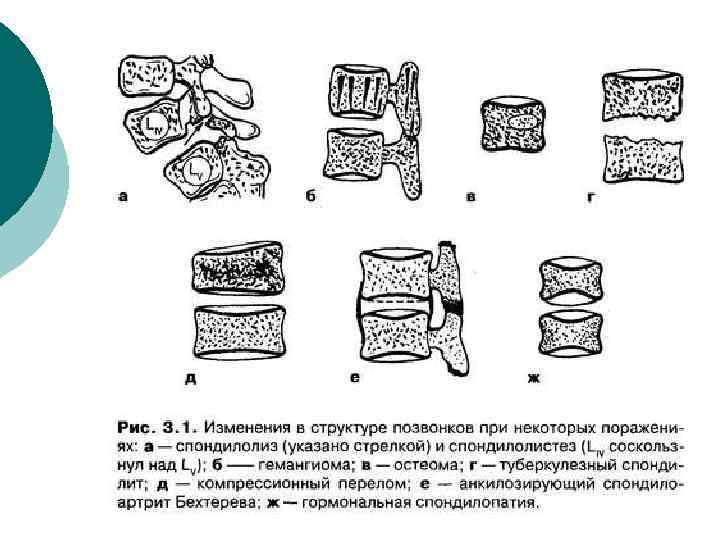
Дисгормональные переломы
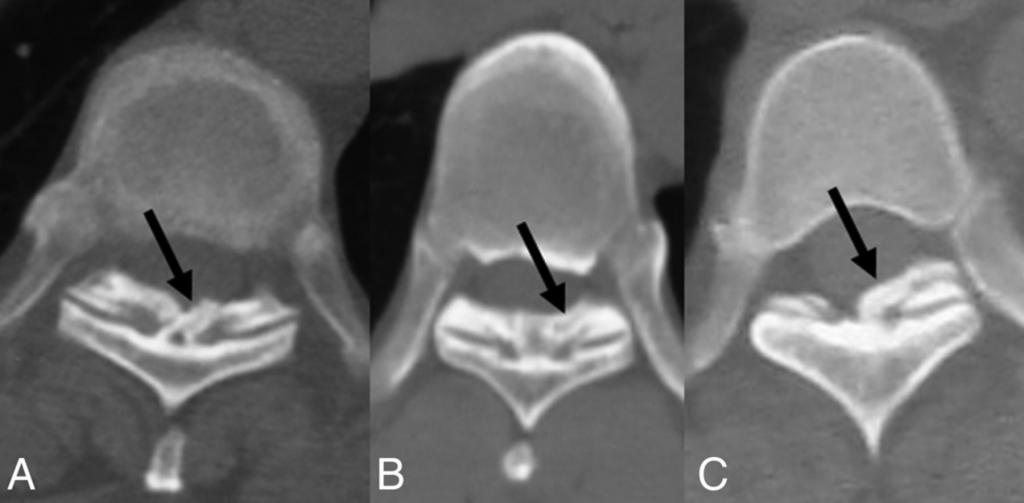
Очень большое значение имеет рентгенологический метод исследования в клинике патологических переломов. Патологическим переломом в отличие от обыкновенного травматического называется такое нарушение целости, которое происходит в кости, уже измененной каким-нибудь предшествовавшим патологическим процессом и которое вызывается сравнительно незначительной травмой или даже одним только мышечным натяжением, т. е. несоответственно слабым внешним, вне кости себя проявляющим воздействием.
Синонимами патологического перелома служат широко распространенные обозначения — спонтанный, самопроизвольный перелом. От этих последних терминов следует отказаться как от методологически неприемлемых: совершенно очевидно, что ни один перелом, как вообще ни одно явление природы, не может возникнуть аутохтонно, спонтанно, самопроизвольно, т. е. из себя, без определенной внешней причины.
Большинство костных поражений может повести к этому виду патологического нарушения целости кости, и практический интерес в рентгенодиагностике этих переломов при самых различных заболеваниях обусловливается относительной частотой и характером как основного заболевания, так и осложняющего его перелома.
Наибольшее предрасположение к патологическому перелому создают деструктивные костные процессы. Но тут же необходимо подчеркнуть, что и явления остеосклероза, как, например, при мраморной болезни, в неменьшей степени способны лишить кость ее упругости, прочности и других механических свойств. Как уменьшение, так и увеличение количества минеральных солей в кости ведут к ее ломкости. Уж лучше было бы эти кости называть не мраморными, а меловыми, — это точнее характеризовало бы их механические качества. Об этом речь еще будет впереди.
Наиболее частой причиной патологических переломов являются фиброзные остеодистрофии и новообразования костей. Из группы фиброзных остеодистрофий не меньше 50—60% всех солитарных кист осложняется травматическими повреждениями. Немного реже ломаются кости при фиброзной дисплазии костей, как при одно-, так и при многокостной формах. Чрезвычайно часто (до 40—50%) наблюдаются переломы и при болезнях Реклингхаузена и Педжета, в то время как гигантоклеточная опухоль дает около 15% патологических переломов. Что же касается опухолей, то на первом месте стоят злокачественные новообразования, причем метастатические, вторичные, значительно чаще дают повод к перелому, чем первичные опухоли. Важным свойством патологических переломов при метастатических опухолях является их частая множественность, особенно при поражениях тел позвонков.
Особенно ломки кости при множественных метастазах миеломы, где переломы наблюдаются в двух третях всех случаев, реже — при остео-кластических метастазах рака и гипернефромы и еще реже при остео-пластическом костном карцинозе. Остеокластическая саркома кости почти в 10 раз чаще ломается, чем ее остеопластический тип. Среди доброкачественных опухолей решительно преобладают хондромы. Почти как правило, ломается кость при эхинококке ее. Сравнительно редко приходится наблюдать перелом на почве обычных распространенных воспалительных заболеваний костей — остеомиелита, туберкулеза и третичного сифилиса. Обязательным симптомом является патологическая ломкость костей при несовершенном остеогенезе и остеопсатирозе, почти всегда налицо переломы при остеоартропатиях на почве сухотки спинного мозга и сирингомиелии. Бывают они и на почве изменений костей неврогенного характера после ранений нервной системы. Неизменно совершается своеобразный микроскопический патологический перелом при остеохондропатиях, почти всегда — при детской цинге, нередко при врожденном сифилисе. Зато, вопреки распространенному мнению, очень редко ломается кость при рахите и остеомаляции. Сравнительно редко ведет к патологическому перелому и остеопороз любого происхождения. Теперь стали известны патологические переломы на почве гемофилии. Патологическим является в сущности и перелом не окрепшей еще костной мозоли, т. е. местный рецидив обычного травматического перелома (refractura). Собственно говоря, к патологическим переломам следует отнести и весьма своеобразные, отличающиеся от обычных травматических переломы анкилозированного и атрофированного позвоночника при бехтеревской болезни. Равным образом являются патологическими и переломы различных костных разрастаний, например, скобки при обезображивающем спондилозе или остеоартрозе, краевые губы блюдцеобразных возвышений при псевдоартрозе, шпоры пяточной или локтевой кости и т. п. Сравнительно нередко мы наблюдаем патологические переломы в атрофированных костях близ суставов при анкилозах последних, независимо от причины обездвижения суставов.
Естественно, что каждое заболевание, поражая в определенном возрасте одни элементы скелета предпочтительно перед другими, характеризуется также излюбленной локализацией и патологического перелома. Так, например, патологический перелом проксимального метафиза плеча в школьном возрасте говорит почти безусловно в пользу солитарной кисты, такой же перелом у мужчины в среднем возрасте — о миеломе, патологический перелом середины диафиза длинной трубчатой кости нижней конечности у старика заставляет прежде всего думать о болезни Педжета и т. д. Значительно чаще всех других костей ломается в патологических условиях бедро, затем уже в порядке убывающей частоты следуют большеберцовая кость, плечо, ключица, ребра, фаланги и т. д. Особенно часто подвергаются патологическому компрессионному перелому тела позвонков.
Патологические переломы дают гораздо больший процент всевозможных осложнений, чем обыкновенные нарушения целости кости. В большинстве случаев процесс заживления и при патологических переломах протекает результативно, и основное заболевание не препятствует наступлению консолидации. Даже при переломах на почве злокачественных опухолей не так уж редко при успешном современном лечении основного заболевания приходится наблюдать образование костной мозоли.
Точное распознавание патологического перелома чрезвычайно важно, так как лечение обыкновенного травматического и патологического перелома существенно отличается друг от друга, и, кроме того, при каждом отдельном заболевании, осложнившемся нарушением целости кости, показаны свои особые лечебные мероприятия. В клинической картине на первый план выступают то признаки основного заболевания, то признаки перелома, и точная диагностика без рентгеновых лучей обычно затруднительна. Каждый из симптомов перелома — боль, ограничение функции, смещение отломков, кровоизлияние, крепитация — может быть лишь очень слабо выражен или даже совсем отсутствовать. Рентгенодиагностика же проста и надежна, наряду с признаками перелома обнаруживаются и симптомы основного поражения. Рентгенологическое исследование, следовательно, предоставляет возможность не только установить факт перелома и его детали, но и выяснить характер основного процесса, его распространение, степень разрушения кости и т. д. Кроме того, — и это особенно важно— далеко не редко перелом служит первым проявлением основного заболевания, скрыто протекавшего до рентгенологического исследования, и рентгенолог неожиданно и впервые обнаруживает из-за перелома истинную природу заболевания.
В некоторых же случаях неожиданностью в рентгеновском кабинете является при неустановленном переломе основное заболевание, например киста или болезнь Педжета, а, наоборот, при уже клинически распознанном основном заболевании, именно осложнивший эту болезнь патологический перелом. Это особенно касается кистовидных разрушений кости при так называемых переломах в виде подзорной трубы, когда истонченный корковый цилиндр надвигается на месте поперечного перелома на конец другого отломка и таким образом фиксируется. Нередко не дают ни одного клинического симптома и крупные трещины, надгибы и вдавления патологических костей. В каждом сомнительном клиническом случае рентгенолог должен думать о возможности патологического перелома, ибо принять такой перелом за обыкновенный травматический значит совершить грубую ошибку.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник

Дисгормональная спондилопатия (остеопороз позвоночник а) «скрытая эпидемия»

Определение ¡ Уменьшение костной ткани на единицу объема данной кости после созревания костного скелета. В основе-тяжелое расстройство минерального обмена, обусловленное чаще всего угнетением функции половых желез или надпочечников. Чаще всего локализуется в грудном и поясничном отделах позвоночника. Заболевание особенно распространено среди женщин, вступивших в перименопаузальном периоде.

Синонимы Гормональная спондилопатия, ¡ постклимактерический остеопороз, ¡ климактерическая спондилопатия, ¡ гормональный остеопороз, ¡ дисгормональная вертебральная декальцификация ¡ Гормональная спондилодистрофия ¡

Классификация Системный 1. Первичный (явная причина не выявлена) ¡ · ювенильный – заболевание начинается на фоне полного здоровья у молодых людей от 1 ½ года до 21 года жизни, часто очень остро с болей в спине, суставах конечностей, нарушение осанки, неуверенная походка, переломы после легких травм. ¡ ¡ · идиопатический в среднем возрасте – у людей между 20 -50 годами, в 2 раза чаще – у мужчин. У женщин имеется определенная связь с рождением и кормлением грудью ребенка. Часто происходит постепенное уменьшение высоты тела позвонка с постоянными неинтенсивными болями в спине, возникают переломы позвонков и ребер. Чаще всего поражается только скелет туловища. · пресенильный – наиболее часто встречающаяся и наиболее тяжело протекающая форма. Страдают люди в период 50 – 70 лет, в 6 раз чаще – женщины особенно после менопаузы. Повреждаются главным образом кости туловища (ребра, кости таза, грудной и поясничный отделы позвоночника). Наблюдается уменьшение роста человека вследствие многочисленных компрессионных переломов позвоночника. · сенильный – у людей после 70 лет, в 2 раза чаще у женщин. Поражению подвергаются равнозначно кости всего скелета, причем, как губчатая часть, так и кортикальная часть костей. Наиболее частыми осложнениями остеопороза этого возраста становятся: компрессионные переломы тел позвонков, переломы ребер, перелом бедра возле тазобедренного сустава.

Классификация 2. вторичный – остеопороз, возникающий вследствие другого какоголибо заболевания или состояния. ¡ · положения – длительный постельный режим, параличи, параплегии, миопатии, остеопороз космонавтов. ¡ · гормональный – болезнь Кушинга, акромегалия, синдром Тернера, евнухоидизм, атрофия яичек, гипертиреоз, гипотиреоз, гиперпаратиреоз, сахарный диабет. ¡ · кишечный – частичное или полное удаление желудка, удаление части кишечника, создание тонкокишечных анастомозов, алкоголизм, первичный билиарный цирроз печени, экзокринная недостаточность поджелудочной железы (снижение выработки секрета), нарушение всасывания жиров, недостаточность витаминов «С» , «D» ; синдром мальабсорбции (нарушенного всасывания), непереносимость лактозы, недостаточное питание, болезнь Бернетта. ¡ · лекарственный – стероидный, анальгетики фенацетинового ряда, длительный прием антагонистов альдостерона (спиронолактон), злоупотребление слабительными средствами, гепарин, передозировка железа, противосудорожные средства, злоупотребление противокислотными средствами, бором, антибиотики. ¡ · остеопороз при болезнях костного мозга – болезнь Вальденстрема, Брила-Симмерса, миелофиброз, остеомиелосклероз, множественная миелома, злокачественная лимфома, злокачественный гранулематоз, лейкозы, гемолитические анемии, плазмоцитома, злокачественный ретикулез, пигментная крапивница (или пигментный мастоцитоз).

Классификация ¡ ¡ ¡ ¡ ¡ местный 1. атрофия от бездеятельности – длительное ношение гипсовой повязки. 2. остеопороз, вызванный воспалением – ревматоидный артрит, остеомиелит, туберкулез. 3. нейрорефлекторная альгодистрофия (болезнь Зудека). 4. массивный остеолиз Горхема – кавернозная гемангиома вызывает исчезновение целых отделов костей. 5. транзиторный остеопороз – сильные невыносимые боли в крупных суставах (преимущественно голеностопных, коленных, тазобедренных) у лиц среднего или преклонного возраста. Рентгенологически через 1 -2 месяца от начала заболевания можно обнаружить очаговую или лентовидную или нечеткую диффузную декальцинацию на фоне несуженной суставной щели. Различают формы: – радиальная – поражается один или два луча кисти или стопы; – зональная (или кольцевидная) – ограниченная деминерализация сначала появляется в мыщелке и головке бедра. 6. нарушение кровоснабжения – облитерирующий артериит, эндангиит

Клиника ¡ ¡ ¡ Боль в спине чаще впервые возникает остро, спонтанно или в результате резкого движения, воздействия минимального травмирующего фактора – она обусловлена компрессионным переломом позвонка. Иррадиирует в область живота, усиливается при поворотах, кашле, натуживании, постепенно проходит (4 -6 недель) самостоятельно. Иногда в месте перелома остается постоянная тупая боль, усиливающаяся при изменении положения тела, долгом сидении. Уменьшению или полному исчезновению болей способствует принятие горизонтального положения или положения сидя, прислонившись спиной к спинке кресла и опершись руками о подлокотники. Течение может также быть изначально хроническое ноющего характера, чувства дискомфорта в позвоночнике связанное с артрозом межпозвонковых суставов Жалобы на «слабость в спине» Сердечно-легочная недостаточность

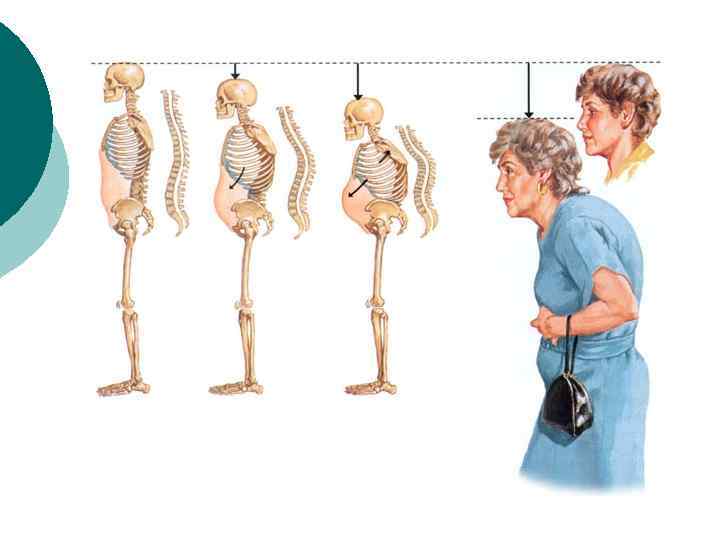
Осмотр ¡ ¡ выраженный грудной кифоз, сглаженный поясничный лордоз или сколиоз. короткое туловище, боли при постукивании и надавливании на область позвоночника сутулая спина, так называемая «поза просителя» , а так же «вдовий горб» или же «горб престарелых дам»

Диагностика ¡ Для диагностики гормональной спондилопатии необходимо учитывать следующие моменты: 1) пол и возраст (чаще болеют женщины в возрасте после 40 лет); 2) анамнестические сведения о расстройствах половой сферы у женщин: — позднее наступление месячных; — бесплодие (полное или эпизодическое); — воспалительные или дистрофические заболевания внутренних органов; — новообразования половых органов; — ранний климакс; 3) у мужчин: — заболевания половых органов; — снижение половой функции; 4) длительное безрезультатное лечение по поводу «радикулита» , межреберной невралгии, остеохондроза и т. п. ; 5) болезненность костных структур, а не суставов; 6) уменьшение роста пациента из-за снижения высоты тел позвонков; 7) двустороннее и/или полирадикулярное поражение; хронически-рецидивирующее прогредиентное течение; 9) Рентгенография, КТ, МРТ, денситометрия, определения уровня щелочной фосфатазы

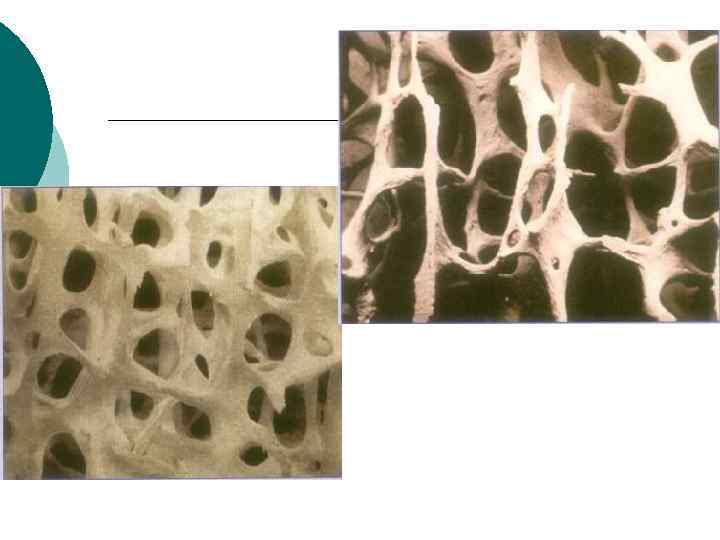
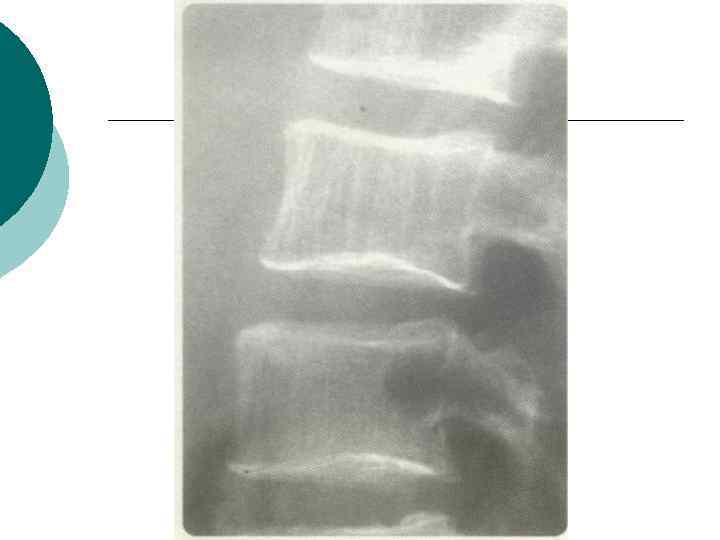
Рентген-признаки ¡ ¡ ¡ При легкой степени остеопороза незначительное прогибание замыкательных пластинок и усиление контуров тел позвонков. По мере усугубления процесса и снижения плотности костной ткани рентгенографическое изображение позвонков становится все более «прозрачным» . При этом усиливается контраст между телом позвонка и его контуром. Создается впечатление, будто контуры обведены толстым карандашом. Под давлением упругого диска может произойти нарушение целостности замыкательных пластин с образованием узлов Шморля. Диски имеют форму двояковыпуклой линзы, а тела позвонков, испытывая воздействие как со стороны дисков, так и мышц, вовлеченных в процесс миофиксации, могут принимать форму клина, катушки, рыбьих позвонков. За счет образования «клиньев» происходит усиление грудного кифоза, изменение осанки. Наблюдается снижение высоты тел позвонков без увеличения их поперечного размера — бревиспондилия. Реже бывает платиспондилия, когда, наряду со снижением высоты тела, происходит его расширение, позвонок как бы «раздавливается» . При длительно текущем, нелеченном заболевании можно обнаружить компрессионные переломы, единичные или множественные.

Лечение ¡ ¡ ¡ ¡ – постельный режим; – обезболивающие препараты; – сухое тепло; – предупреждение запоров; – корсет; – лечебная гимнастика; – мануальная терапия; – эстрогены или антагонист эстрогенов – тамоксифен; – препараты кальция ( 1, 0 -1, 5 г/сут элементарного кальция); – витамин D (800 МЕ/сут); – кальцитонин (50 ЕД) подкожно через 1 день; – биофосфонаты (фосамакс, алендронат); – фторид натрия; – андрогены у мужчин с андрогенной недостаточностью.
СПАСИБО ЗА ВНИМАНИЕ!
Источник
Когда ставят диагноз “спондилопатия”, что это такое, необходимо знать максимально точно. Представленное заболевание характеризуется дистрофическими и дегенеративными изменениями в тканях костно-мышечного аппарата. Основным сопутствующим симптомом выступает ограниченность движений и болезненные ощущения. Также отмечается ухудшение процесса кровообращения, поскольку происходит защемление капилляров и нервных волокон.
Характерные особенности заболевания
Есть общепринятая Международная классификация болезней, в которой описана спондилопатия (МКБ-10 присваивает ей коды М45-М49). Понятие является объединяющим, и в него входят различные патологии позвоночника, представленного целостным органом. Сюда включены заболевания как воспалительного, так и невоспалительного характера.
Главной отличительной особенностью, которой обладает спондилопатия, считается формирование на позвонках оссификатов. Они имеют вид острых шипов и появляются из костных тканей. Именно они провоцируют нарушение мобильности тела, возникновение болезненных ощущений и защемление нервных окончаний.

В медицине выделяют несколько видов заболевания. Отличаются они причиной появления и симптоматикой. Нередко у пациентов наблюдается разрастание соединительной ткани на боковых стенках позвоночника, или же некоторые его части смещаются в стороны, тем самым нарушая естественность анатомического положения.
Причины патологии
Разбираясь с таким нарушением, как спондилопатия (что это такое, мы сейчас выясняем), нельзя не затронуть тему основных причин появления дегенеративных и дистрофических изменений в тканях. В первую очередь выделяют травмы. Они могут быть спортивными, профессиональными, бытовыми или последствиями катастроф.
Поскольку твердые ткани подверглись механическому повреждению, на позвоночнике формируются сторонние костные наросты, а это негативно сказывается на работе связочного аппарата. Следующим провоцирующим фактором является гипо- или авитаминоз, неполноценное питание, малое поступление в организм минеральных веществ и сопутствующие гормональные заболевания. Эту группу причин относят к нарушению обмена веществ.
Часто она присутствует у людей с сахарным диабетом, ожирением или при неправильной работе щитовидной/паращитовидной железы, надпочечников. Практически всегда происходит поражение здоровых тканей, если имело место вирусное или инфекционное заболевание, поскольку эти представители флоры вырабатывают специфические токсины, в результате развиваются воспалительные спондилопатии.
Нельзя исключать и наследственную предрасположенность как одну из причин дистрофических и дегенеративных изменений в тканях позвоночника. Это бывает в ситуации, когда в роду уже кто-то страдал от такой болезни, и потом поврежденный ген передается из поколения в поколение. Последними причинами выступают регулярные повышенные физические нагрузки, а также естественное старение организма.
Разновидности поражения позвоночника
Существует гормональная и дисгормональная спондилопатия. Медицине известно несколько основных видов спондилопатии:
- Патология с ярким поражением межпозвоночных дисков.
- Как осложнение после инфекционных и паразитарных заболеваний.
- Последствие остеопороза.
- Результат естественного старения организма (старческий тип).
- Последствия неправильного обмена веществ.
- Неврогенные разновидности.
- Диспластический вид.
В зависимости от типа патологического процесса он будет развиваться быстрее или медленнее, а также отличаться симптоматикой. Дисгормональная спондилопатия больше известна как остеопороз позвоночника.
Поражение поясничного отдела
Классификация, так же как и разновидности заболевания, объемная. Вкратце можно рассмотреть, какой тип патологического процесса встречается чаще и реже всего. Ортопеды заявляют, что в основном диагностируется спондилопатия поясничного отдела. Большая часть разрешений происходит в позвонках 5S, L1 и диске, который располагается между ними.

Причинами считаются:
- высокие статические нагрузки;
- дистрофия мышц поясничного отдела ввиду недостаточной физической нагрузки;
- сутулость во время ходьбы и сидения;
- неправильная постановка стоп;
- частые травмы при резком подъеме тяжестей.
Главным клиническим признаком патологии выступает выраженный болезненный синдром. Неприятные ощущения имеют разлитой характер и распространяются вдоль всего седалищного нерва. На фоне этого человеку кажется, что конечности немеют, а по коже ползают мурашки. После длительного нахождения в одном положении присутствует скованность движений.
Поражение грудного отдела
Заподозрить наличие у себя дистрофических или дегенеративных изменений можно по присутствию специфических симптомов. Если появляется один или комплекс признаков, то необходимо обратиться за медицинской помощью и пройти обследование. Спондилопатия грудного отдела диагностируется очень редко.
В этой области позвонки двигаются не столь активно, если сравнивать с поясницей. Патология считается опасной, поскольку у пациентов отмечается изменение точек крепления реберных дуг, деформируется грудная клетка. Основными симптомами выступают:
- Невозможность выполнения глубокого вдоха.
- Боль, чувство трения и сдавленности во время дыхания.
- Дискомфорт по проекции межреберных дуг.
- Уменьшение объема легких.
- Чувство давления на сердце.
- Нарушение процесса питания миокарда.
Спондилопатия грудного отдела позвоночника – это заболевание, способное спровоцировать поражение поджелудочной железы, желудка, желчного пузыря, верхней петли толстого кишечника. Но если добиться физиологического изменения осанки, то это поможет исправить ситуацию вплоть до восстановления нормальной высоты между позвонками.
Признаки спондилопатии позвоночника
В первую очередь пациент ощущает боль в спине. В результате этого его движения становятся скованными, то есть ограничивается мобильность. Все мышцы, находящиеся в непосредственной близости к пораженному участку, напрягаются. Если заболевание развилось из-за инфекции или паразитов в организме, то будут все симптомы интоксикации (тошнота, рвота, запор или диарея, повышенная потливость и прочее).
Спондилопатии позвоночника, сформированные в результате неправильного обмена веществ, сопровождаются различными деформациями столба, что не исключает его полное или частичное смещение. В процессе диагностики выявляются остеофиты, человек становится раздражительным, масса тела колеблется. Если имеет место старческая форма, то будет развиваться кифоз или сколиоз.
Стадии прогрессирования патологии
Пытаясь понять, почему развивается спондилопатия, что это такое и как проявляется, необходимо упомянуть о стадиях прогрессирования патологического процесса. В самом начале заболевание протекает с минимально выраженной симптоматикой, на которую люди редко обращают внимание, списывая все на типичную усталость.
Однако уже на этом этапе позвонки истончаются, кости становятся рыхлыми и тонкими. Поскольку ткани разрастаются, становятся более выраженными деформации. На третьей стадии уже будет явный болезненный синдром и ограниченность движений. Четвертый этап характеризуется проседанием и смещением позвонков, а на пятом не исключен перелом или защемление нервного отростка.
Основные методы диагностики
Очень важно, чтобы была своевременно диагностирована спондилопатия. Что это такое, можно уточнять у разных медицинских работников, занимающихся процессом диагностики.
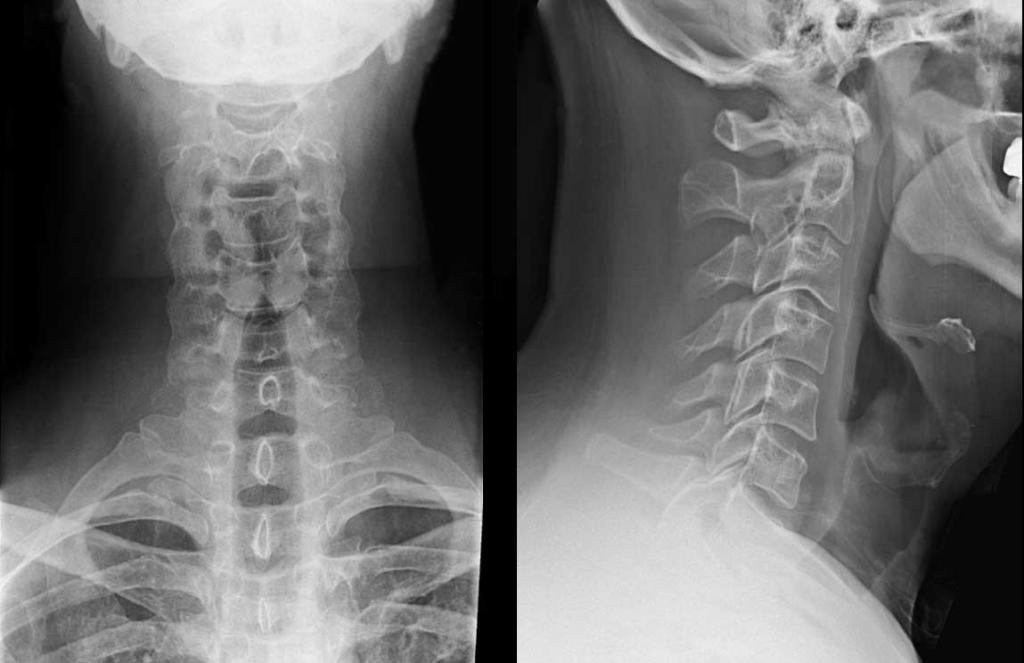
Для подтверждения или опровержения заболевания прибегают к помощи таких методик:
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография;
- бактериологические исследования;
- анализ крови.
Рентген показывает структурные изменения в позвоночнике и степень уплотнения дисков. МРТ-диагностика показывает уровень минерализации, а КТ – состояние мышц и нервных волокон. При исследовании крови отмечается высокая скорость осадка эритроцитов, повышенная вязкость, склонность к формированию тромбов, у мужчин и женщин повышается выделение тестостерона и эстрадиола соответственно.
Способы лечения заболевания
Когда после обследования подтверждается спондилопатия, лечение разрабатывает ведущий специалист. Если причина патологии скрыта в нарушенном процессе обмена веществ, то проводится медикаментозная терапия. Необходимо будет принимать лекарства, которые помогут восполнить недостаток витаминов и минералов.
Гормональное лечение назначается только при наличии эндокринных заболеваний, а спондилопатия после травм практически всегда устраняется посредством хирургического вмешательства. Если в организме имеется инфекция, тогда назначают курс антибиотиков. Симптоматическая терапия заключается в приеме гормональных и нестероидных медикаментов, а также миорелаксантов.
Эффективность массажа и ЛФК
Хороший терапевтический результат показывает массаж. Благодаря этой процедуре можно укрепить мышечные волокна спины. Пациенты после полного курса отмечают улучшение общего состояния, отсутствие боли. У них восстанавливается процесс циркуляции лимфы и крови в организме.

Хорошо проводить массаж в комплексе с физиопроцедурами. Большинство процедур, в которых используется электрический ток, помогают устранить отеки. Особое внимание отводится ЛФК или лечебной гимнастике. Всем пациентам рекомендуется по утрам выполнять зарядку. Подбирать упражнения должен опытный специалист, чтобы не навредить самому себе.
Прием радоновых ванн
Если рассматривать вариант комплексного лечения, то в нем должны присутствовать радоновые ванны. Такие манипуляции проводят в условиях санаторно-курортного лечения либо же в платных медицинских центрах.
После процедуры пациент чувствует себя расслабленным, у него проходит боль в спине, а также повышается иммунитет. Не стоит воспринимать радоновые ванны как панацею. Более того, они имеют противопоказания, с которыми необходимо ознакомиться до начала курса лечения, назначать их должен только врач.
Мануальное воздействие
Главным правилом успешного лечения спондилопатии является максимально быстрая остановка процесса разрушения костных структур, хрящей и сухожилий. Помочь в этом может мануальная терапия. Стоит помнить, что дистрофически-дегенеративные процессы сопровождаются болью, поэтому важно купировать ее.
Представленное нетрадиционное лечение позволяет достичь следующих результатов:
- Проходит компрессионный болевой синдром (для этого прибегают к остеопатии, кинезитерапии или тракционному вытяжению).
- Восстанавливается диффузное питание хрящевых тканей межпозвоночных дисков (достигается посредством массажа или рефлексотерапии).
- Укрепляется мышечный каркас спины (помогает лечебная гимнастика и остеопатия).
В каждом клиническом случае терапевтический курс должен подбираться индивидуально для пациента. Это позволяет учесть особенности течения заболевания и самого организма, наличие сопутствующих патологий.
Последствия и профилактика
Если при появлении характерных симптомов болезни человек пренебрегает посещением больницы, то прогрессирующая спондилопатия приведет к снижению подвижности. В последующем нарушится процесс кровообращения, произойдет сдавливание нервных окончаний и капилляров.
К сожалению, избавиться от старческой спондилопатии невозможно, поскольку в организме происходит процесс естественного старения. Однако можно замедлить разрушение костных структур. Для этого рекомендуется заниматься гимнастикой, выполнять утреннюю зарядку, а также принимать назначенные врачом поливитаминные, минеральные комплексы.
Что касается профилактики, то специалисты рекомендуют избегать частых и чрезмерных физических нагрузок. Если ранее имелись травмы, нужно контролировать процесс выздоровления. Важно всегда следить за уровнем сахара и гормонов в составе крови. При подозрении на спондилопатию необходимо первично обращаться за консультацией к терапевту. После осмотра врачом последующее лечение разрабатывается совместно с ортопедом.
Источник
