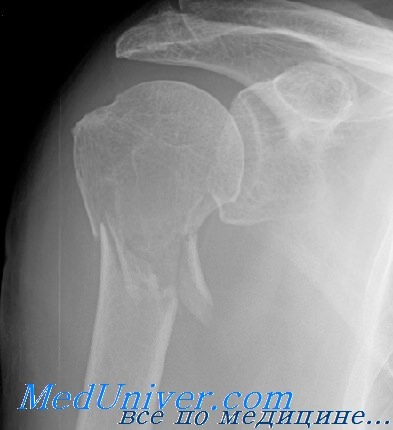
Дифференциальный диагноз оскольчатого перелома
.png)
Перелом хирургической шейки плечевой кости. Классификация, диагностика и лечение
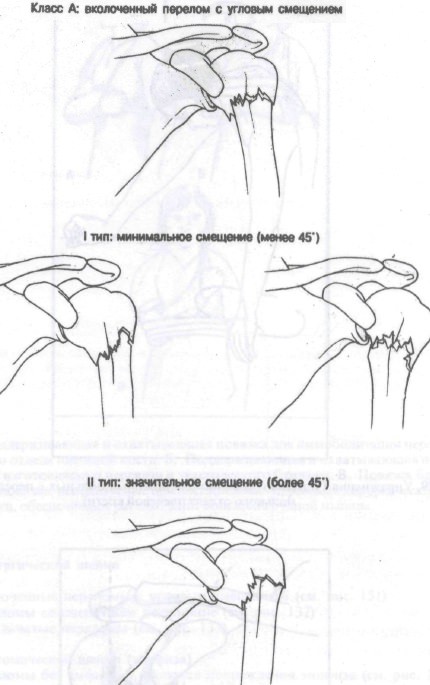
В норме угол между головкой и диафизом плечевой кости составляет 135°. Важно, чтобы врач, занимающийся лечением перелома проксимального отдела плечевой кости, измерил этот угол. Угол 90° и меньше или равный 180° и больше считают значительно отличающимся от нормы; в зависимости от возраста и активности больного может потребоваться репозиция. Переломы хирургической шейки можно разделить на три класса.
Класс А: вколоченные переломы хирургической шейки плечевой кости с угловым смещением. Угловая деформация менее 45° не подлежит репозиции. Последняя показана при превышении 45 градусов в зависимости от возраста и активности больного.
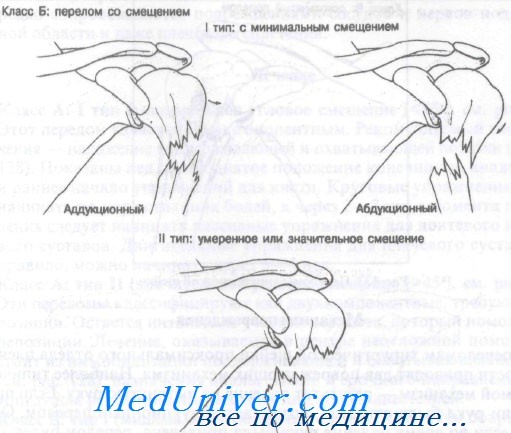
Класс Б: переломы хирургической шейки плечевой кости со смещением по ширине. Переломы с расхождением фрагментов более чем на 1 см считают переломами со смещением. В свою очередь их подразделяют на абдукционные и аддукционные в зависимости от положения диафиза плечевой кости.
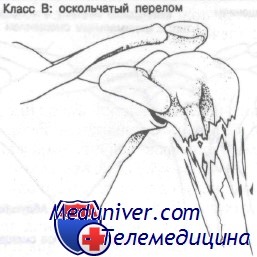
Класс В: оскольчатые переломы хирургической шейки плечевой кости. Оскольчатые переломы не всегда выглядят так, как изображено на рисунке.
К переломам хирургической шейки проксимального отдела плечевой кости приводят два повреждающих механизма. Наиболее типичен непрямой механизм — результат падения на вытянутую руку. Если при падении рука была отведена, возникает абдукционный перелом. Однако, если во время падения рука была приведена, перелом будет аддукционным, изредка абдукционным. Прямая травма, у пожилых даже незначительная, может привести к перелому хирургической шейки.
У больного отмечается болезненность при пальпации и припухлость в верхнем отделе конечности и плечевом суставе. Если при осмотре рука приведена, вероятность повреждения плечевого сплетения и подмышечной артерии низка. Если рука отведена, вероятность повреждения сосудов и нервов значительно выше.
Аксиома: больному с подозрением на перелом хирургической шейки, у которого отмечается отведение верхней конечности, иммобилизацию последней следует провести в том же положении. У этих больных может быть перелом класса Б, типа II и приведение конечности может привести к стойким сосудисто-нервным повреждениям. Рентгенографию следует делать, не меняя положения конечности.
Перед рентгенологическим исследованием врач должен документировать наличие пульса на дистальных артериях и чувствительность.
Делают серию снимков, упомянутых ранее и показанных на рисунке, включая прямую проекцию. Данные проекции обычно достаточны для выявления этих переломов.
Переломы хирургической шейки класса А могут сочетаться с ушибом или разрывом подмышечного нерва. Переломы класса Б и В нередко сопровождаются повреждениями сосудов и нервов подмышечной области и даже плечевого сплетения.
Лечение перелома хирургической шейки плечевой кости
Класс А: I тип (минимальное угловое смещение [<45°]). Этот перелом является однокомпонентным. Рекомендуемый способ лечения — наложение поддерживающей и охватывающей повязки. Показаны лед, приподнятое положение конечности, анальгетики и раннее начало упражнений для кисти. Круговые упражнения можно начинать по мере стихания болей, а через 2—3 нед с момента повреждения следует начинать пассивные упражнения для локтевого и плечевого суставов. Двигательные упражнения для плечевого сустава, как правило, можно начинать через 3—4 нед.
Класс А: тип II (значительное угловое смещение 1<45°]). Эти переломы классифицируют как двухкомпонентные, требующие репозиции. Остается интактным участок периоста, который поможет при репозиции. Лечение, оказываемое в центре неотложной помощи, состоит из иммобилизации поддерживающей и охватывающей повязкой, назначения анальгетиков и срочного направления к ортопеду для репозиции под местной или общей анестезией. Класс Б: тип I (минимальное смещение).
При повреждениях I типа имеется контакт между диафизом и фрагментами, хотя смещение превышает 1 см. Предпочтительнее закрытая репозиция с иммобилизацией поддерживающей и охватывающей повязкой. Если репозиция нестабильна, можно применить скелетное вытяжение за локтевой отросток. Методом выбора является лечение в подвесной гипсовой повязке. Последнюю накладывают от пястных костей до места выше локтевого сустава.
Руку фиксируют повязкой с углом сгибания в локтевом суставе 90°. Это тракционное устройство оставляют по меньшей мере на 6 нед. Больного предупреждают не наклоняться более чем на 45°.
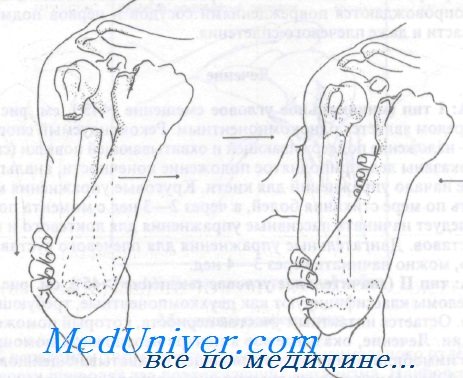
Методика репозиции перелома проксимального отдела плечевой кости. Во всех случаях репозиции необходима дистракция с последующим сопоставлением ди стального фрагмента
Класс Б: II тип (умеренное или сильное смещение). Неотложное лечение этих переломов включает иммобилизацию конечности, лед, анальгетики и срочное направление к ортопеду. Если направление к ортопеду невозможно и имеется угрожающее жизнеспособности конечности повреждение сосудов, может быть выполнена репозиция под общей анестезией по следующей методике:
1. Больного укладывают в положении лежа или полулежа (45°). Врач осуществляет равномерно тракцию по длинной оси плечевой кости.
2. Продолжая тракцию, руку приводят к грудной клетке, слегка сгибая ее.
3. Продолжая тракцию для сопоставления фрагментов, врач другой рукой обхватывает сломанную плечевую кость с медиального края, устанавливает ее в правильное положение и постепенно прекращает тракцию.
4. После любой попытки закрытой репозиции необходимо провести полное исследование состояния сосудов и нервов с документированием. После этого накладывают поддерживающую и охватывающую повязку.
Если нет угрожающего жизнеспособности конечности повреждения сосудов, применим альтернативный метод лечения — скелетное вытяжение за локтевой отросток.
Класс В: оскольчатые переломы. Неотложное лечение этих переломов включает иммобилизацию конечности, лед, анальгетики и неотложное направление к специалисту. Применимы такие альтернативные методы лечения, как подвесная гипсовая повязка, внутренняя фиксация или скелетное вытяжение за локтевой отросток.
Осложнения перелома хирургической шейки плечевой кости
Переломы хирургической шейки имеют несколько серьезных осложнений.
1. Частым осложнением, которого можно избежать или свести к минимуму с помощью ранних двигательных упражнений, является ригидность сустава в результате развития спаечного процесса.
2. Неправильное сращение часто развивается при смещенных переломах. К счастью, плечевой сустав имеет такой широкий объем движений, что это осложнение приводит к незначительным нарушениям.
3. Лечение этих переломов может осложниться развитием оссифицирующего миозита, обычно прекращающегося спонтанно.
– Также рекомендуем “Перелом анатомической шейки (эпифиза) плечевой кости. Диагностика и лечение”
Оглавление темы “Переломы плечевой кости”:
- Чрезмыщелковый перелом плечевой кости Посадаса. Диагностика и лечение
- Межмыщелковые переломы плечевой кости. Диагностика и лечение
- Перелом латерального мыщелка плечевой кости. Диагностика и лечение
- Перелом медиального мыщелка плечевой кости. Диагностика и лечение
- Перелом головки мыщелка плечевой кости. Диагностика и лечение
- Перелом медиального надмыщелка плечевой кости. Диагностика и лечение
- Перелом диафиза плечевой кости. Классификация, диагностика и лечение
- Переломы проксимального отдела плечевой кости. Классификация, диагностика и лечение
- Переломы хирургической шейки плечевой кости. Классификация, диагностика и лечение
- Перелом анатомической шейки плечевой кости. Диагностика и лечение
Источник
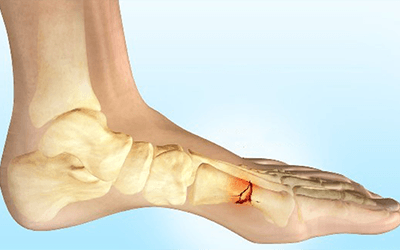
Перелом – это нарушение целостности кости. В зависимости от его характера, образуется либо два отломка, либо два и более осколка. Конечно же, в этом случае кость временно не может выполнять свои функции – обеспечение опоры и движения.
В организме есть механизм, отвечающий за восстановление: костная ткань может срастаться. Но для того чтобы это произошло быстро и правильно, нужно правильно сопоставить и зафиксировать отломки.
Решением этой задачи и занимается врач-травматолог.
В ЦЭЛТ вы можете получить консультацию специалиста-травматолога-ортопеда.
- Первичная консультация – 2 700
- Повторная консультация – 1 800
Записаться на прием
Причины
Для того чтобы кость сломалась, необходимо наличие одной из следующих причин:
- Сильный удар каким-либо предметом. В том месте, где он пришелся, кость может сломаться.
- Падение. Зачастую оно происходит с высоты. Но иногда для того, чтобы что-то сломать, достаточно упасть с высоты собственного роста.
- Сильное сдавление кости. Например, обломками различных обвалившихся массивных конструкций.
- Чрезмерное насильственное движение. Например, часто происходит винтообразный перелом большеберцовой кости при повороте ноги, например, во время катания на коньках.
Симптомы
Для всех видов переломов костей характерны определенные общие симптомы:
- Боль. Во время травмы она сильная, острая, а после становится тупой. Усиление боли при осевой нагрузке.
- Деформация. Если отломки смещаются относительно друг друга, то нога или рука принимает неестественную форму.
- Припухлость. Она начинает нарастать сразу после травмы.
- Подкожное кровоизлияние – гематома. Острые отломки костей повреждают мелкие кровеносные сосуды, и кровь из них изливается под кожу.
- Нарушение функции. Если попросить пострадавшего пошевелить поврежденной ногой или рукой, то это не получится сделать из-за сильной боли, растяжения мышц и повреждения связок.
Наиболее опасны переломы костей черепа, позвонков, ребер, тазовых костей. Они могут приводить к повреждению внутренних органов и нервной системы. Опасность также представляют множественные переломы, они могут привести к шоковому состоянию.
Признаки перелома
Существуют относительные и абсолютные признаки перелома. Среди относительных следующие:
- Гематомы по причине внутреннего кровоизлияния из-за травмы сосудов. В зоне перелома наблюдается отечность и большая гематома, прикосновение к которой вызывает острую боль.
- Режущая и нестерпимая боль в пораженной области. В редких случаях люди теряют сознание от болевого шока.
- Невозможность пошевелить конечностью (полная потеря двигательной функции).
- Отечность мягких тканей свидетельствует о переломе или вывихе.
Абсолютные признаки перелома:
- При открытых переломах отчетливо видны осколки, а при закрытых обнаруживается искривление кости и неестественная позиция (разрыв мягких тканей отсутствует).
- Появление щелчков и хрустов, а также излишней подвижности в пораженной зоне.
- Потеря двигательной функции (человек не может пошевелить конечностью и испытывает острую боль). Часто симптомы напоминают сильный ушиб или вывих, поэтому требуется дифференциальная диагностика.
Виды переломов

Травматические – появляются по причине повреждения костей, что приводит к изменению формы, целостности и структуры. Тяжелые травмы могут появиться вследствие ДТП, падения, ударов в контактных видах единоборств или в профессиональном спорте.
Патологические – возникают из-за нарушения плотности костей. Часто происходят при таких заболеваниях как остеопороз и остеомиелит. В группу риска попадают пожилые люди и дети, так как в их организме часто наблюдается недостаток кальция.
Также происходит разделение на полные и неполные переломы. При полных наблюдается смещение костей и проникновение осколков в мягкие ткани, а при неполных частичное разрушение костной ткани из-за ударов (образуются трещины).
Всего существует 6 видов переломов, которые зависят от направления повреждения кости:
- Винтообразные – происходит проворачивание костей.
- Оскольчатые – это травмы, которые сопровождаются дроблением костей и проникновением осколков в мягкие ткани.
- Поперечные – линия перелома примерно перпендикулярна оси трубчатой кости.
- Клиновидные – кости вдавливаются друг в друга при ударе.
- Продольные – линия перелома примерно параллельна оси трубчатой кости.
- Косые – на снимке виден прямой угол между осью кости и линией перелома.
Открытый перелом
Легко определяется травматологом, поскольку осколки кости отчетливо видны из-за разрыва мягких тканей. Это самая тяжелая степень, потому что в открытую рану быстро проникают инфекции и болезнетворные бактерии. При несвоевременном обращении к врачу может начаться развитие гангрены. Если не начать лечение, то возможен летальный исход.
Закрытый перелом
Характеризуется нарушением целостности кости без разрыва мягких тканей и проникновения инфекции. Часто наблюдается смещение костей, поэтому для точной диагностики специалисты используют рентгенографию. В эту категорию также входят трещины, которые вызывают острую боль и нарушают подвижность конечности. Если не проводить лечение трещины, то возможна деформация костной ткани.
Первая помощь
При подозрении на перелом нужно обеспечить пострадавшему полный покой, обездвиживание, надежную фиксацию области предполагаемого перелома. Например, руку можно уложить в косынку, примотать бинтами или обрывками одежды к туловищу, плотной доске или куску арматуры. Ногу можно прибинтовать к арматуре, к доске, к здоровой ноге.
При подозрении на перелом позвоночника нужно уложить человека на плотный деревянный щит или на любую плотную ровную поверхность. В зависимости от тяжести травмы, нужно немедленно либо отвезти пострадавшего в травмпункт, либо вызвать «Скорую помощь». В многопрофильной клинике ЦЭЛТ лечением переломов занимаются высококвалифицированные врачи-травматологи.
Диагностика
Повреждение костей легко выявляется во время рентгенографии. На рентгеновских снимках хорошо видна трещина или линия перелома. Если возникают сомнения, то проводят компьютерную томографию – исследование, которое помогает еще более точно и детально оценить состояние костей.
Наши врачи

Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием

Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Лечение
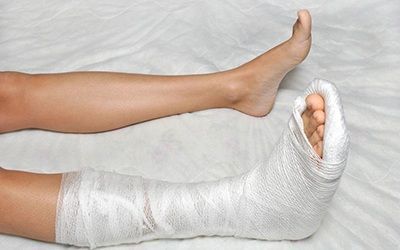
Лечение зависит от вида и тяжести перелома:
- При трещинах и обычных переломах без смещения накладывают гипсовую лонгету. Срок ее ношения зависит от того, какая кость пострадала, в среднем – 2 – 4 недели.
- При переломах со смещением может быть проведена закрытая репозиция: под местным или общим наркозом врач сопоставляет отломки и сразу накладывает гипсовую лонгету.
- Иногда может быть проведено скелетное вытяжение: через отломок кости проводят спицу, к которой подвешивают груз.
- При сложных переломах со смещением может быть проведена открытая репозиция и остеосинтез: врач делает разрез, сопоставляет отломки и скрепляет их при помощи различных металлических конструкций.
- Иногда показано наложение аппарата Илизарова или аналогичных аппаратов: через прокол кожи и отломки костей проводят спицы, а затем на них собирают металлический аппарат, который обеспечивает правильную конфигурацию кости.
- Другие виды остеосинтеза.
В многопрофильной клинике ЦЭЛТ работают опытные врачи-травматологи и установлено современное оборудование. Наши специалисты применяют наиболее прогрессивные технологии, чтобы обеспечить как можно более полноценное, эффективное и быстрое лечение различных повреждений костей. В нашем травматологическом отделении выполняются сложные хирургические вмешательства.
Услуги ортопедии и травматологии в ЦЭЛТ
Администрация АО “ЦЭЛТ” регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
Источник
 21.04.2020
21.04.2020
Результаты остеосинтеза оскольчатых переломов длинных трубчатых костей
Проанализированы результаты остеосинтеза у 133 пострадавших с оскольчатыми переломами диафизов длинных трубчатых костей. У 19 (14,3 %) пациентов выполнен малоинвазивный интрамедуллярный остеосинтез блокирующим стержнем и у 45 (33,8 %) больных выполнена дополнительная фиксация костных фрагментов стягивающими скобами.
ВВЕДЕНИЕ
Основными причинами осложнений погружного остеосинтеза у пострадавших с оскольчатыми (тип В) и сложными (тип С) переломами длинных трубчатых костей являются замедленное сращение, вторичное смещение костных отломков, снижение прочности контакта резьбы винтов с костью с последующей миграцией и переломом конструкций [2, 6, 7, 13, 15]. В равной мере осложнения наблюдаются как после закрытого остеосинтеза с применением малоинвазивных технологий, так и после открытой репозиции и фиксации поврежденных костей интрамедуллярными стержнями или накостными пластинами (23,0-36,87 %) [8, 9, 16, 18].
При формировании периостальной и параоссальной костной мозоли длительное время сохраняется малоустойчивость костных отломков к воздействию нагрузок, стабилизирующие свойства фиксирующих конструкций при этом снижаются. Некоторые авторы рекомендуют после остеосинтеза в течение 6-8 недель исключать нагрузки на поврежденную конечность.
В зарубежных публикациях имеется тенденция к использованию комбинированного остеосинтеза, включающего репозицию костных фрагментов, пластику с использованием трансплантатов, остеопластического материала и фиксацию проволочным серкляжем, кольцевидными устройствами дополнительно к интрамедуллярному, накостному, внеочаговому остеосинтезу [11, 12, 14, 19].
Преждевременное удаление проблемных спиц (стержней) у 15,0-29,2 % пациентов снижает стабилизирующие свойства аппарата внешней фиксации, провоцирует вторичное смещение костных фрагментов [4, 10, 17].
МАТЕРИАЛЫ И МЕТОДЫ
Проанализированы результаты остеосинтеза у 133 пострадавших с оскольчатыми переломами диафизов длинных трубчатых костей, лечившихся в период 2009-2014 годы. Пациентов наблюдали с момента госпитализации до восстановления трудоспособности или определения группы инвалидности. Объем исследования, подготовка пострадавших к операции осуществлялись в соответствии со стандартом (приказ МЗ РФ No1384н).
Хирургическое вмешательство предпринималось через 3-15 часов с момента поступления больного в приемное отделение травматологического стационара после установки диагноза, компенсации общего состояния пациентов.
Закрытая репозиция, интрамедуллярная фиксация поврежденной трубчатой кости блокируемым стержнем с применением малоинвазивной технологии установки выполнены у 19 (14,3 %) из 133 больных с диафизарными переломами типа В2, В3. У 45 (33,8 %) пациентов с повреждениями диафизов длинных трубчатых костей типа В1 и С применяли открытую репозицию с фиксацией костных фрагментов скобами с термомеханической памятью формы и интрамедуллярный остеосинтез блокирующими стержнями.
Открытая репозиция с фиксацией костных фрагментов стягивающим винтом (винтами), накостный остеосинтез пластинами использованы в лечении 29 (21,8 %) больных со спиральными переломами типа В1, и в 10 (7,5 %) случаях накостную пластину и костные фрагменты фиксировали кольцевидными скобами с термомеханической памятью формы.
У 11 (8,3 %) пострадавших с оскольчатыми переломами нижней трети диафиза бедренной кости (n=4) и при оскольчатых повреждениях костей голени (n=7) был выполнен внеочаговый остеосинтез с использованием в 3 случаях стержневых аппаратов и у 1 пациента – аппарата Г.А. Илизарова.
Внеочаговый остеосинтез в комбинации с накостной фиксацией костных фрагментов конструкциями из никелида титана предпринят у 19 (14,3 %) больных, в т. ч. у пациента с открытым переломом большеберцовой кости типа В2 в комбинации с пористым имплантатом (табл. 1).
.png)
У этого пострадавшего после первичной хирургической обработки, удаления мелких костных фрагментов, загрязненных угольной пылью, был наложен стержневой аппарат, рана дренирована, ее края сближены. Через 4,5 недели костный дефект восполнен армированным стержнем из пористого никелида титана. Фиксация поврежденной конечности до сращения костных отломков продолжена в стержневом аппарате (табл. 1).
С целью своевременной диагностики и профилактики развития отека, жировой эмболии, тромбоэмболии, гнойно-воспалительных осложнений после операции назначали комплекс стандартных лечебно-диагностических мероприятий, адаптированных к индивидуальным особенностям состояния пострадавших, характеру повреждения и хирургического вмешательства.
После погружного остеосинтеза во внешней иммобилизации поврежденной конечности необходимости не было, однако пациентам
рекомендовали ограничить движения в суставах до 5-7? в течение 2-3 недель и в течение 6-8 недель исключить осевые нагрузки.
Основанием для увеличения или ограничения нагрузок на поврежденную конечность являлись результаты рентгенологического
контроля положения костных отломков и динамики репаративного процесса.
Срок пребывания больных в стационаре после операции остеосинтеза с применением малоинвазивных технологий и внеочагового остеосинтеза 14-20 суток, после открытой репозиции и остеосинтеза (в т.ч. комбинированного) – 16-23 суток.
Полученные результаты подвергнуты статистическому анализу с применением непараметрического критерия ? 2 с поправкой на непрерывность Йеитса. Статистический анализ данных осуществлялся с помощью русифицированного пакета программы Primer Biostatistics version 4.04 by Stanton A. Glantz (статистический пакет «Биостатистика», версия 4.03)
РЕЗУЛЬТАТЫ
В послеоперационном периоде гнойных осложнений не было, в т.ч. у пациента с открытым переломом костей голени (больной Д., 28 лет). С целью профилактикив оспаления (прежде всего, анаэробной инфекции) и ускорения заживленияираны с дефектом мягких тканей 2,0 ? 3,0 см больной получил 5 сеансов оксигенотерапии с использованием барокамеры «Ока». Через
4,5 недели в процессе установки пористого имплантата рубцовые ткани были иссечены, края костных отломков экономно освежены, имплантат размещен в интрамедуллярном канале большеберцовой кости через трепанационный паз и укрыт костью по способу Хухутова. Мягкие ткани ушиты без натяжения с послабляющими кожно-фасциальными разрезами по сторонам раны. Швы сняты через 14 суток, заживление первичным натяжением (рис. 1).
.png)
Незначительное расхождение краев послеоперационной раны наблюдалось после накостного остеосинтеза пластиной лишь у 2 больных с переломом нижней трети диафиза локтевой кости, заживление вторичным натяжением через 21 сутки после операции.
Оценку качества остеосинтеза проводили с применением критериев Karlstrom G. [10].
Неудовлетворительные результаты интрамедуллярного остеосинтеза у 2 (40,0 %) из 5 больных с переломами диафиза плечевой кости были обусловлены в одном случае развитием нейропатии лучевого нерва через 7 недель после операции, и у одного пациента через 6 месяцев отсутствовали признаки консолидации костных отломков.
Сращение костных отломков за счет формирования эндостально-периостальной костной мозоли, восстановление функции поврежденной конечности у 2 (40,0 %) пациентов достигнуты через 5,5-6 месяцев. У одного больного костные отломки через 7 месяцев консолидированы в положении углового сгибания 10? и смещения промежуточного костного фрагмента (результат остеосинтеза признан удовлетворительным).
После накостного остеосинтеза пластиной у 2 (66,7 %) пациентов сращение костных отломков в анатомически правильном положении, восстановление функции руки достигнуты в сроки 5,5-6 месяцев. У 1 (33,3 %) пострадавшего через 7 месяцев наблюдалась миграция винтов, фиксирующих пластину, смещение костных отломков (табл.2).
.png)
Консолидация костных отломков и восстановление функции руки после интрамедуллярного остеосинтеза в комбинации с конструкциями с памятью формы достигнуты у 17 (89,5 %) пациентов (рис. 2).
.png)
В 2 (10,5 %) случаях костные фрагменты срослись через 8 месяцев, конструкции удалены в связи с переломом блокирующих винтов. У 10 (66,7 %) из 15 пациентов с оскольчатыми и бифокальными (n=2) переломами костей предплечья достигнуто сращение костных отломков в анатомически правильном положении через 4,5-5 месяцев.
Диапазон супинации-пронации, сгибания-разгибания соответствует неповрежденной конечности. В 3 (20,3 %) случаях остеосинтез несостоятелен (перелом конструкций, разобщение костных отломков). У 2 (13,3 %) больных костные отломки срослись через 4,5 месяца. У больного с переломом диафиза локтевой кости головки мигрировавших винтов пальпировались под кожей, конструкция была удалена.
После интрамедуллярного остеосинтеза стержнем Богданова в комбинации со скобами с эффектом памяти формы в результате раздражения подкожной локтевой сумки выступающим концом стержня развился бурсит, что потребовало удаления стержня и проведения противовоспалительного лечения в условиях стационара. Результаты остеосинтеза признаны удовлетворительными (табл. 2).
Неудовлетворительные результаты интрамедуллярного (n=4) и накостного остеосинтеза (n=7) у пострадавших с оскольчатыми переломами бедренной кости обусловлены вторичным смещением костных отломков, переломом и миграцией конструкций, отсутствием сращения костных фрагментов, а после внеочагового остеосинтеза стержневым аппаратом – остеомиелитом (табл. 2)
У двух пациентов с оскольчатыми переломами нижней трети диафиза бедренной кости после накостного остеосинтеза и у двух
пациентов после внеочагового остеосинтеза в сроки 9-11 месяцев достигнуто сращение костных отломков за счет эндостально-периостальной мозоли, сгибание в коленном суставе 90 градусов, разгибание 150 градусов, результат признан удовлетворительным (см. табл. 2).
Через 5,5 месяцев после интрамедуллярного остеосинтеза в связи с переломом дистальных блокирующих винтов у трех больных с оскольчатыми бифокальными переломами диафиза бедренной кости в течение 3 месяцев продолжалась внешняя иммобилизация ортезом, осевые нагрузки были исключены. Консолидация костных отломков достигнута через 10 месяцев.
Через 11,5 месяцев функция конечности восстановлена полностью, пациенты признаны трудоспособными (см. табл. 2). У 33 (63,5 %) пострадавших с оскольчатыми переломами бедренной кости сращение костных отломков, восстановление функции поврежденной конечности достигнуты в сроки 7,5-11,5 месяцев (рис. 3).
.png)
У 27 (69,2 %) из 39 пациентов с оскольчатыми переломами диафиза костей голени в сроки 6-8 месяцев достигнуто сращение костных отломков без осевых смещений, и через 10-11,5 месяцев функциональные возможности поврежденной конечности соответствовали смежной конечности. В 8 (20,5 %) случаях результаты остеосинтеза признаны неудовлетворительными. После интрамедуллярного (n=2) и накостного (n=2) остеосинтеза выявлено вторичное смещение костных отломков, признаки нарушения репаративной регенерации в области перелома (рис. 4).
Результаты внеочагового остеосинтеза признаны неудовлетворительными в связи с развитием остеомиелита (n=1), дестабилизацией и вторичным смещением костных отломков после вынужденного удаления 2-3 спиц (1-2 стержней) у трех пациентов (см. табл. 2)
Интрамедуллярная фиксация блокируемым стержнем в комбинации с накостными кольцевидными устройствами у пациентки с оскольчатым переломом нижней трети диафиза большеберцовой кости не обеспечила достаточной стабилизации костных фрагментов. Через 6 месяцев костные отломки консолидированы за счет формирования эндостально-периостальной мозоли, дистальные блокирующие винты были сломаны. Через 7 месяцев конструкции извлечены. Общий срок нетрудоспособности составил 8 месяцев. Результаты остеосинтеза оценены как удовлетворительные.
У одного пациента (больной К., 42 года) с переломом типа В1 большеберцовой кости костные отломки через 8,5 месяцев
консолидированы в положении угловой деформации 12 (угол открыт кнутри). Для профилактики формирования вальгусного отклонения стопы больному рекомендовано пользоваться ортопедическими стельками. Результат лечения признан удовлетворительным Применение накостных пластин в комбинации с кольцевидными скобами у больных с оскольчатыми переломами костей голени наименее эффективно. Через 5 месяцев после остеосинтеза у одного из двух пациентов наблюдалась миграция винтов без разобщения костных фрагментов. Было рекомендовано ограничить осевые нагрузки.
Через 7 месяцев (после консолидации костных отломков) конструкции были удалены. Срок нетрудоспособности составил 9 месяцев (см. табл. 2).
У пациента с открытым переломом диафиза большеберцовой кости костные отломки консолидированы через 8 месяцев за счет периостально-эндостальной костной мозоли. Результат лечения оценен как удовлетворительный (см. табл. 2). После закрытой репозиции по принципу «разумной достаточности»[13] и остеосинтеза блокируемым стержнем с использованием малоинвазивных технологий, а также после остеосинтеза у больных с оскольчатыми переломами нижней трети диафиза бедренной и больше-берцовой кости и при сложных билокальных повреждениях формировалась объемная периостально параоссальная костная мозоль.
Увеличение нагрузки через 3-5 месяцев после остеосинтеза приводило к дестабилизации системы «кость-фиксирующая конструкция». Вторичные смещения костных отломков, несращение, переломы конструкций наблюдались у 21(15,8 %) пострадавших.
При сравнительном анализе результатов закрытого интрамедуллярного остеосинтеза блокируемыми стержнями, накостной
фиксации пластинами и результатов интрамедуллярного, накостного остеосинтеза в комбинации со стягивающими скобами с термомеханической памятью у пациентов с оскольчатыми переломами плечевой кости различия статистически значимы (2=3,881;р=0,049). При сравнительном анализе результатов закрытого интрамедуллярного остеосинтеза и интрамедуллярного остеосинтеза с дополнительной фиксацией костных фрагментов стягивающими скобами у пострадавших с оскольчатыми переломами бедренной кости(2=4,756; р=0,029) получен статистически значимый результат.
При сравнении результатов лечения пациентов с оскольчатыми переломами костей голени с применением внеочагового остеосинтеза и результатов лечения внеочаговым остеосинтезом в комбинации с накостной фиксацией костных отломков скобами с эффектом памяти формы(2=6,058; р=0,014) получен статистически значимый результат (см. табл. 2).
ОБСУЖДЕНИЕ
По мнению некоторых авторов, у больных с оскольчатыми и сложными переломами длинных трубчатых костей эффективность погружного остеосинтеза с применением малоинвазивных технологий практически не отличается от результатов открытой репозиции и остеосинтеза, неудовлетворительные результаты достигают 18,0-34,3 % [4, 5, 17].
Стабилизирующие возможности погружных фиксирующих конструкций при ранних нагрузках на поврежденную конечность далеко не во всех случаях обеспечивают сохранность положения костных отломков, достигнутого в процессе репозиции [1, 3, 7].
При наличии избыточной гематомы, диастаза между костными фрагментами первоначально периостально- параоссальная костная мозоль малоустойчива к циклическим деформациям. Возникающая по разным причинам дестабилизация костных отломков провоцирует вторичное смещение костных отломков, избыточные нагрузки на элементы фиксирующих конструкций.
В наших наблюдениях у 21 (15,8 %) пациента с несращениями, переломом конструкций, согласно данным спиральной компьютерной томографии поврежденных костей, имели место асептическая перестройка костной ткани вокруг интрамедуллярных стержней, стягивающих винтов и винтов, фиксирующих накостную пластину.
Периостальная слоистая реакция на всем протяжении повреждения, избыточный параоссальный регенерат, признаки периостита, что является свидетельством нарушения процессов регенерации. В 14 (10,5 %) случаях у пациентов с оскольчатыми переломами нижней трети диафиза бедренной и большеберцовой костей и при повреждениях типа С своевременное ограничение нагрузок на поврежденную конечность позволило достичь консолидации костных отломков.
Неудовлетворительные результаты внеочагового остеосинтеза у 5 (3,7 %) больных и удовлетворительные у 2 (1,5 %) пациентов обусловлены осложнениями воспалительного характера. Дополнительная фиксация костных отломков, установленных в анатомически правильном положении, стягивающими скобами с термомеханической памятью формы предотвращает их вторичное смещение [11].
Консолидация переломов достигнута у 67 (90,5 %) из 74 больных. Хорошие результаты погружного и вне очагового остеосинтеза у 59 пациентов достигнуты в 27 (45,8 %) случаях.
ВЫВОДЫ
1.Отсутствие точной адаптации и прочной фиксации костных фрагментов у пациентов с переломами нижней трети бедренной и большеберцовой костей в 15,8 % случаев приводит к нарушению регенеративных процессов, миграции, перелому блокирующих и стягивающих винтов, накостных пластин, несращениям.
2.Дополнительная стабилизация системы «кость- фиксирующая конструкция» в 90,5% случаев обеспечивает консолидацию костных отломков и восстановление функции поврежденной конечности.
ЛИТЕРАТУРА
1.Дыдыкин А.В. Минимально инвазивный остеосинтез при лечении пострадавших с переломами длинных костей конечностей и нестабильными повреждениями таза: автореф. дис.д-ра. мед. наук.М.; 2007. 33 с.
2.Профилактика и лечение осложнений закрытого блокируемого остеосинтеза переломов длинных костей у пострадавших с политравмой/ П.А.Иванов, В.А. Соколов, Е.И. Бялик, Ю.А.Воронцов,А.М.Файн//Вестн.травматологии иортопедии им. Н.Н. Приорова. 2008. No 2. С. 29-32.
3.Минасов Т.Б., Ханин М.Ю., Минасов И.Б. Диафизарные переломы большеберцовой кости: блокированный или расширяющийся гвоздь? // Гений ортопедии. 2009.No 4. С. 110-113. 3.Минасов Т.Б., Ханин М.Ю., Минасов И.Б. Диафизарные переломы большеберцовой кости: блокированный или расширяющийся гвоздь? // Гений ортопедии. 2009.No 4. С. 110-113.
