Дерматит при переломе

Механический (травматический) дерматит у человека – воспаление кожи, которое развивается вследствие механического воздействия (трения, царапин, давления и др.). Очаги воспаления носят локальный характер, проходят после устранения причин. К клиническим формам болезни относятся опрелости и потёртости, мозоли и водянки. Чтобы диагностировать механический дерматит, врач проводит осмотр, назначает дерматоскопию, клиническое исследование крови, бактериологическое исследование отделяемого или соскоба. В некоторых случаях требуется измерение уровня кислотности (рН) кожи и другие методы диагностики. Лечение заключается в устранении причин и провоцирующих факторов с помощью гигиенических процедур, противовоспалительных препаратов и дезинфицирующих средств.
Особенности травматического дерматита
Актинический дерматит, ожоги, отморожения и травматический дерматит относятся к поражениям кожного покрова, вызванным внешним воздействием – трением или давлением. Клиническая картина заболевания зависит от силы воздействия и особенностей эпидермиса. В группу риска входят люди с нежной, чувствительной, слишком влажной или чрезмерно сухой кожей, пациенты с нарушением циркуляции крови и структуры тканей, что наблюдается при атеросклерозе, варикозном расширении вен, трофических язвах, сахарном диабете.
От интенсивного трения и повышенного давления при слишком тесной одежде и обуви, занятиях спортом или профессиональной деятельности на коже возникают потёртости, которые постепенно превращаются в водяные мозоли. Провоцирующие факторы приводят к тому, что появляются опрелости и омозолелости, развивается механический дерматит. Как это выглядит? Ниже представлен ряд фото с наиболее типичными проявлениями заболевания.

Симптомы травматического дерматита
Признаки травматического дерматита зависят от особенностей кожи, времени и силы воздействия на её поверхность, а также от сопутствующих заболеваний, ещё не известных пациенту или уже диагностированных.
Травматический дерматит у человека проявляется как:
- Покраснения и отёчность.
- Образование пузырей.
- Отслоение верхнего слоя кожи.
- Язвы, эрозии, некротические изменения.
- Сильные боли в области поражений.
При устранении причин симптомы дерматита быстро исчезают и не оставляют следов. В запущенных случаях после лечения могут остаться рубцы и пигментные пятна.

К травматическому дерматиту относятся:
- Потёртости. Сопровождаются покраснением, жжением и болью.
- Эрозии. Нарушается верхний слой кожи.
- Водяные мозоли. Пузыри, наполненные прозрачной жидкостью. Чаще всего появляются на руках – от рабочих инструментов и спортивных снарядов, на ногах – от трения неудобной и тесной обуви.
- Опрелости. Характерны для слишком жирной или сухой кожи, появляются при сильном потоотделении или перегреве.
- Мозоли. Ороговевшие участки кожи в местах постоянного, но не сильного механического воздействия. Имеют чёткие границы.
- Омозолелости. Похожи на мозоли, но без чётких очертаний.

Причины травматического дерматита
Травматический и посттравматический дерматит развивается при длительном или интенсивном воздействии на кожу механических раздражителей. Поэтому основные причины болезни – трение и давление.
Механические повреждения кожи могут возникнуть при:
- Трении тесной, неудобной обуви.
- Ношении рюкзаков, оружия, ремней (особенно – во время жары).
- Давлении ручек, карандашей, музыкальных инструментов.
- Трудовой деятельности (чаще – у токарей, плотников, представителей других профессий, которые работают с различными инструментами).
Провоцируют механический дерматит:
- Повышенная температура тела или окружающей среды.
- Слишком чувствительная, чрезмерно сухая или влажная кожа.
- Изменение свойств кожи из-за хронических болезней.
Травматический дерматит у детей
Травматический дерматит у детей (чаще – у новорожденных) развивается в кожных складках, в области половых органов и анального отверстия. Основная причина – длительное воздействие мочи и кала при несвоевременной смене подгузника и несоблюдении правил гигиены. В случае недостаточного внимания к этим моментам и отсутствии лечения образуются трещины, развивается эритема. Для того, чтобы начать эффективное лечение, требуется консультация педиатра (дерматолога) и подтверждение диагноза.
Диагностика травматического дерматита
Поводом для обращения к дерматологу может быть болезненность и изменения кожного покрова в местах постоянного трения (давления). Чтобы установить диагноз, врач проводит осмотр, назначает дерматоскопию и измерение кислотности кожи. Исследуется бактериологический посев соскоба или отделяемого с поверхности поражённого участка. При локализации признаков дерматита на стопах может потребоваться консультация подолога. При отсутствии явных причин необходима консультация других профильных специалистов – причиной может быть скрытое хроническое заболевание, вызывающе изменение свойств кожи.
Лечение травматического дерматита
Лечение механического дерматита направлено на устранение причин болезни и способствующих ей факторов, восстановление нормального состояния кожи и организма. Иногда для этого достаточно сменить обувь, одежду, профессию (хотя бы использовать перчатки) или использовать специальный пластырь (подкладки). В более тяжёлых случаях назначаются противовоспалительные препараты и антибактериальные средства, обязательно нужно пользоваться местными дезинфицирующими средствами.

Осложнения при травматическом дерматите
При отсутствии лечения механический дерматит может перейти в хроническую форму и стать причиной более тяжёлых заболеваний. Повреждённые участки кожи – это простейший путь, по которому в организм может проникнуть опасная инфекция, а изменение свойств эпидермиса – это первый признак болезненных процессов в организме. Помимо лечения избежать травматического дерматита помогут профилактические меры.

Профилактика травматического дерматита
Основные меры профилактики механического дерматита – свободная одежда из натуральных тканей и лёгкая, удобная обувь по размеру.
Кроме того, будет полезно:
- Чаще находиться на свежем воздухе.
- Ходить босиком, выезжая на природу.
- Работать в перчатках.
- Использовать специальные средства при занятиях спортом.
- Соблюдать правила гигиены.
- Вовремя дезинфицировать места повреждений.
Не следует заниматься самолечением, это может привести к серьёзным осложнениям. Своевременное обращение к врачу – залог быстрого выздоровления, отличного состояния кожи и организма в целом.
Источник
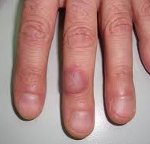
Травматический дерматит (механический дерматит) — воспалительная реакция кожных покровов, возникающая в ответ на механическое воздействие (давление, трение). Травматический дерматит носит локальный характер и обычно проходит при устранении причинного фактора. К его клиническим формам относятся: водянка, потертость, омозолелость, мозоль, опрелость. Диагностика травматического дерматита включает осмотр, дерматоскопию, бактериологическое исследование отделяемого или соскоба, измерение рН кожи, выявление сопутствующих нарушений трофики. Лечение травматического дерматита заключается в устранении механического воздействия и усугубляющих его действие факторов, применении местных дезинфицирующих и противовоспалительных средств, проведении необходимых гигиенических процедур.
Общие сведения
Наряду с актиническим дерматитом, ожогами и отморожениями травматический дерматит относится к поражениям кожи, обусловленным воздействием физических факторов. К его развитию могут приводить механические повреждающие воздействия на кожу: трение и давление. Клинические проявления травматического дерматита зависят от степени и времени воздействия повреждающего кожу фактора, а также от свойств самой кожи. Наиболее подвержены появлению травматического дерматита люди с чувствительной кожей, лица склонные к гипергидрозу или наоборот повышенной сухости кожи, пациенты с нарушением микроциркуляции и трофики тканей (при сахарном диабете, хронической венозной недостаточности, трофических язвах, атеросклерозе и др.).
От интенсивного сдавления и трения кожи при ношении слишком тесной обуви или одежды, в ходе профессиональной деятельности или занятий спортом может образоваться потертость или водяная мозоль. Воздействие тех же факторов на фоне повышенной влажности кожи приводит к образованию опрелости. Длительное, но не столь интенсивное, механическое воздействие на кожу вызывает появление мозоли или омозолелости.
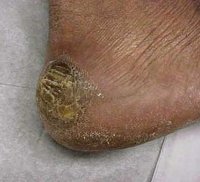
Травматический дерматит
Симптомы травматического дерматита
Изменения кожи при травматическом дерматите четко ограниченны зоной воздействия травмирующего фактора. Они могут проявляться покраснением и отечностью, отслойкой эпидермиса с образованием пузырей, образованием эрозий, язв и даже некротических участков. Как правило, все эти симптомы травматического дерматита сопровождаются выраженной болезненностью, особенно при прикосновении к пораженному участку кожи. Устранение травмирующего фактора приводит к довольно быстрому регрессу симптомов дерматита. В большинстве случаев на коже не остается никаких следов, но при ее глубоком поражении выздоровление может происходить с образованием гиперпигментаций или рубцов. Повторное механическое воздействие вновь может вызвать развитие травматического дерматита.
К травматическим дерматитам современная дерматология относит: потертость, водяную мозоль, опрелость, омозолелость и мозоль. Потертость проявляется краснотой, жжением и болезненностью кожи. Если механическое воздействие не устранено, в области потертости образуются пузыри и эрозии. Возможно вторичное инфицирование с развитием стрептодермии, пиодермии, вульгарного или стрептококкового импетиго. Водяная мозоль — наполненный прозрачной жидкостью пузырь, часто образующийся на кистях и ступнях при интенсивном трении обувью, рабочим инструментом или спортивным снарядом.
Опрелость имеет место у людей с гипергидрозом или при повышенном потоотделении в связи с перегреванием (жаркий климат, слишком теплая одежда). Она также может возникать при постоянной мацерации кожи мочей или каловыми массами при недостаточном уходе у грудных детей, пациентов с недержанием мочи, кала или диареей. Этот вариант механического дерматита локализуется преимущественно в кожных складках. Проявляется покраснением с нечеткими границами, появлением трещин и эрозий. Сопровождается не только болезненностью, но и зудом. Отдельной клинической формой опрелости является пеленочный дерматит.
Омозолелость и мозоль являются следствием компенсаторного гиперкератоза — повышенного ороговения эпидермиса в ответ на постоянное механическое воздействие небольшой силы. Эти виды механического дерматита обычно локализуется на коже ладоней и ступней. Они характеризуются локальным утолщением эпидермиса и огрубением кожи. При этом омозолелость не имеет четких границ, а мозоль, напротив, является четко отграниченным образованием конусовидной формы и может иметь глубоко уходящий в кожу корень.
Диагностика травматического дерматита
Травматический дерматит не всегда требует консультации дерматолога. Поводом для обращения к врачу являются выраженная болезненность, образование эрозий или появление признаков инфицирования. При локализации проявлений травматического дерматита на стопе рекомендована консультация подолога. Для подтверждения диагноза травматического дерматита может быть проведена дерматоскопия, рН-метрия кожи, бакпосев отделяемого или соскоба, взятого с поверхности участка поражения. Наличие у пациента сопутствующих заболеваний, приводящих к нарушению трофики, является показанием к для консультации сосудистого хирурга, кардиолога, невролога, флеболога и др. специалистов.
Лечение травматического дерматита
Основным является устранение механического травмирования кожи и сопутствующих факторов, способствующих развитию травматического дерматита. Рекомендуется соблюдать гигиену кожи, носить мягкую одежду или обувь хорошо подходящую по размеру, использовать пластырь и специальные подкладки под мозоль, работать в перчатках. При необходимости пациентам с травматическим дерматитом проводится лечение трофических нарушений и терапия гипергидроза (эндоскопический кюретаж и липосакция подмышечной зоны, ультразвуковая деструкция). Полезны воздушные ванны.
При потертости хороший эффект оказывают ванночки с перманганатом калия и противовоспалительные мази. Лечение опрелости включает применение подсушивающих присыпок и местных противовоспалительных средств. Мозоли и омозолелости обрабатывают кератолитическими препаратами и размягчают в содово-мыльном растворе, а затем снимают избыточные ороговевшие слои кожи. Обработка мозоли может проводится в ходе аппаратного педикюра или маникюра, пилинга стоп и других процедур.
Источник
Посттравматическая, или парараневая экзема – это дерматит, который появляется после повреждения кожного покрова (царапин, порезов, ссадит) и из-за нарушения работы иммунитета. Из-за низкого иммунитета пораженные участки не могут восстановиться, вследствие этого присоединяется вторичная инфекция. Экзема – очень распространенное кожное заболевание.
Причины посттравматической экземы
Существует множество разновидностей экземы. Одна из них – посттравматическая. Появляется она всегда из-за механического повреждения кожи, а плохая работа иммунной системы способствуют развитию патологии. Кроме плохого иммунитета появлению болезни способствуют:
- Вторичные инфекции.
- Воздействие на организм вредоносных бактерий.
- Заражение грибком.
Если пациент легко подвергается негативному воздействию патологических образований, то любая инфекция, попавшая в организм, может привести к такому заболеванию, как посттравматическая экзема
Симптомы посттравматической экземы
Иммунная система начинает плохо справляться с болезнями после перенесенных тяжелых заболеваний, нехватки витаминов и минералов в организме, других факторов. Из-за этого появляются травмы, царапины, порезы, которые восстанавливаются очень тяжело. Если не обеззараживать ранки, то в кровь попадают вредоносные микроорганизмы, что приводит к болезни.
Пораженный участок кожи воспаляется. Экзема развивается по характерным стадиям:
- Поражение верхнего слоя эпидермиса.
- Появление узелковой сыпи.
- Появление папул с жидкостью.
- Образование гноя в папулах и их самопроизвольное вскрытие.
- Формирование плотных корок на пораженном участке.
- Шелушение кожи.
Парараневая экзема характеризуется отеком пораженной областью, покраснением и воспалением, появлением мелкой сыпи, зудом и незначительным повышением температуры.
Фото посттравматической экземы, как она проявляется на разной локализации можно увидеть в специальном разделе.
Узнать подробнее
Лечение посттравматической экземы
При появлении первых симптомов посттравматической экземы следует сразу же обращаться к лечащего врачу. В самом начале болезни есть возможность вылечить болезнь или надолго отложить рецидив. Лечащий врач пропишет лекарства, которые помогут организму справиться с болезней. Каждый пациент имеет свои индивидуальные особенности. В зависимости от пола, возраста, стадии болезни, состояние иммунной системы меняется схема лечения.
Самой лучшей терапией признана комплексная. В комплекс лечения парараневой экземы входят различные формы препаратов, мази, таблетки, физиотерапия и диета. Лечение посттравматической экземы занимает много времени и сил, но если соблюдать рекомендации врача, снять симптомы болезни можно довольно быстро.
Диета – это условия для излечения болезни и средство профилактики. В случае с экземой, следует отказаться от жареного, жирного, заменить жирные сорта мяса диетическими, бульоны делать на овощах, отдать предпочтения паровой обработке пищи, выбирать речную рыбу вместо морской, не пить газированные напитки и кофе, а больше пить воды и натуральных соков. Вместо молока лучше употреблять кисломолочные продукты, есть смородину, орехи, клюкву, малину, овощи (кроме лука и чеснока), крупы.
Нельзя употреблять продукты с красителями и консервантами. Не использовать различные магазинные соусы в еде. Вместо них лучше использовать свежую зелень – укроп, петрушку, салат.
Употреблять пищу надо три раза в день, а в идеальном случае разделить весь рацион на шесть порций, чтобы не переедать. Если нет проблем с желудком, то по назначению врача можно сидеть на голодании в течение двух дней. Врач может назначить длительное голодание.
Если после приема в пищу любого продукта возникает аллергическая реакция, то употреблять его в пищу запрещено.
Если не посещать врача, не соблюдать гигиену, не следовать рекомендациям врача по поводу лечения и инструкции, указанные к препарату, то возникают осложнения:
- Утолщается роговой слой кожи, появляются плотные корки.
- Воспаление усиливается, появляются фиолетовые узлы.
- Образуется вторичная инфекция, гной попадает в лимфоузлы.
- Кожа краснеет.
- Покровы отекают.
- Щитовидная железа не справляется со своими функциями.
- Образуются новые участки, пораженные заболеванием.
При появлении симптомов необходимо сразу же обращаться к врачу, откладывать лечение запрещено. На тяжелой стадии, которую пациент запустил, вылечить болезнь не только тяжело, но также появляются перечисленные выше осложнения. Если своевременно начать лечение кожи, то экзема долго не посетит пациента, рецидив откладывается на длительное время. Так как заболевание неинфекционное, близкие люди могут помочь в лечении.
Лечение посттравматической экземы народными средствами
Народные препараты до сих пор широко используются пациентами в целях терапии посттравматической экземы. Прибегать к данным методам разрешается только в том случае, если пациент проконсультировался с врачом. Народные средства эффективны в самостоятельном виде только в начале болезни, на тяжелой стадии их будет полезно использовать только в составе комплексного лечения, как способ снятия симптомов болезни.
Следует учитывать аллергическую реакцию на тот или иной продукт в самодельных рецептах, так как аллергия ухудшит состояние пациента.
Самые широко используемые народные средства для лечения посттравматической экземы:
- Мазь на основе солидола. Данные мази можно приобрести в аптеках. Применять солидол для самодельных мазей можно только медицинский, который прошел необходимую обработку. Промышленной солидол опасен для здоровья.
- Масла растений. Масло можно сделать дома. Для этого емкость надо наполнить тем растением, из которого необходимо получить масло. Затем цветки залить маслом. Данной смеси необходимо настаиваться не менее двух недель. Затем полученное масло надо отфильтровать, применять полученное масло надо дважды в день до полного снятия симптомов экземы. Часто таким способом делают масло зверобоя, которое снимет воспаление и покраснение.
- Масло черного тмина. Его можно приобрести в аптеках.
- Настойка календулы. Можно сделать самостоятельно данную настойку, для этого в емкость насыпать сухих цветов и залить их водкой, через две недели отфильтровать. Использование настойки уменьшает область воспаления, сыпь, ускорит регенерацию кожного покрова.
- Примочки из раствора борной кислоты, танина и сульфата цинка также используются довольно широко.
Лечение посттравматической экземы медикаментозными средствами
Самая широко распространенная форма лекарств для лечения посттравматической экземы – это мази и крема. Данной формой надо обрабатывать пораженный покров кожи. Результат применения – ускорение регенерации, уничтожение микробов и бактерий.
Перед использованием следует обязательно тщательно помыть пораженный участок. Как лечить посттравматическую экзему мазями, вам расскажет врач. Он назначает лекарство исходя из анализов и индивидуальный особенностей пациента.
Если у пациента имеются воспаленные участки, то назначаются гормональные препараты или антибиотики. Использовать их можно только после консультации с врачом, так как применяются они только после сдачи необходимых анализов.
Гормональные мази используются недолго, но они имеют высокий эффект. Их чаще всего нельзя применять детям, беременным, кормящим, пациентам с заболеваниями внутренних органов.
Из гормональных препаратов самые распространенные – это Преднизолон, Содерм, Тридерм, Лоринден.
Дозировка при использовании гормональных препаратов сначала немного повышается, затем, чтобы не возникло «эффекта отмены», немного уменьшать кратность приема.
Из негормональных часто применяются Салициловая, Борная, Цинковая, Нафталанная мазь, мазь Мещерского.
Антигистаминные препараты снимают симптомы экземы. Из них отмечены Диазолин, Тавегил, Лоратадин.
Мочегонные препараты необходимы для снятия отеков, например, Лазикс.
Для стабилизации иммунной системы используются иммуномодуляторы. Их назначает врач в соответствии с анализами.
Антибиотики используются тогда, когда даже гормональные препараты не несут терапевтического эффекта. Например, Фукорцин, Эритромицин.
Витаминные комплексы используются в составе комплексной терапии для улучшения работы иммунитета.
Профилактика посттравматической экземы
Чтобы защититься от появления или рецидива посттравматической экземы, следует соблюдать меры профилактики:
- Правильно питаться. Следует употреблять витамины и минералы, необходимые для улучшения иммунитета, исключить аллергены из рациона и заменить их более полезными продуктами, соблюдать специальную диету, проконсультироваться с врачом по этому поводу.
- Заниматься спортом и испытывать легкие физические нагрузки. Закалка и прогулки на свежем воздухе помогут справиться с болезнью, укрепить иммунитет.
- Не запускать болезни. При появлении первых симптомов надо сразу обращаться к врачу за лечением.
- Соблюдать режим сна.
- Стараться не подвергаться стрессам, волнениям и переживаниям.
- Не носить одежду из плохих тканей.
Загрузка…
Источник
