Циркляж перелома
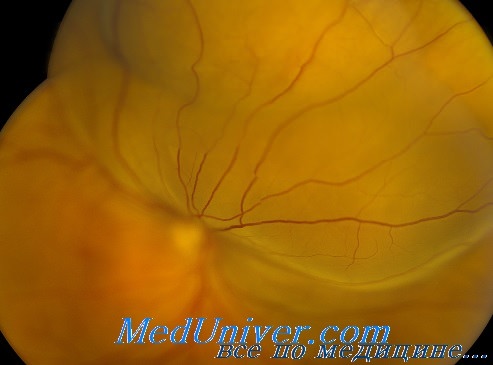
Циркляж при первичной отслойке сетчатки. ТехникаЦиркулярные круговые пломбы и дренирование, известные также как «пломбирование склеры», были предложены Amiga и Schepens в 1950-х гг. Циркляж берет свое начало от круговой диссекции, барьерной диатермии и пломбирования, которое применяли Jess и Custodis. Дренирование можно проследить от повторных склеральных пункций для уплощения ретинальных элеваций (ponction sclerale) и методики игнипунктуры по Jules Gonin. В этой главе будет рассмотрено, почему циркляж начал применяться, почему процедура работает в большинстве случаев, и почему циркляж с дренированием применяется и по сей день, несмотря на присущую этой операции морбидность. Arruga разработал простую процедуру с применением нейлонового, шелкового или супрамидного шва для вдавления экватора глаза. Разрывы или подвергались диатермии по принципу Gonin, или отграничивались барьером. Операция Arruga состояла из лечения разрывов, создания барьеров и уменьшения объема. Жидкость дренировалась, а для замещения утраченного объема в глаз вводился воздух. Затягивание шва по экватору (14 мм кзади от лимба) и уменьшало объем полости глаза, ослабляя витреальную тракцию, и защищало задний сегмент от разрывов в переднем сегменте ценой сдавления. Сдавление могло приводить к прорезыванию шва внутрь глаза и сужению глазной щели, но чаще оно приводило к симптомам глазной ишемии: отеку век, хемозу, увеиту и гипотонии, также описанным как «синдром струны» (“string syndrome”). Примерно в то же время Schepens признавал несовершенное расположение экваториального шва, отграничивающего передние разрывы, не блокируя их. Он писал, что «такой барраж формирует дамбу, ограничивающую отслойку зоной вокруг нелеченных разрывов сетчатки и защищающую потенциально полезные участки сетчатки». Расположение (широта) циркляжной полиэтиленовой трубочки определялась задним краем наиболее заднего разрыва сетчатки. В идеале, все разрывы, расположенные на одной широте, оказывались на переднем склоне вала вдавления, расположенного максимально близко к «большой окружности глазного яблока».
Разрывы, расположенные кзади от вала вдавления, вели к неудаче, тогда как разрывы, расположенные ближе к лимбу, могли быть отграничены при помощи диатермии. После дренирования циркляжная лента укорачивалась на 25-30 мм в тяжелых случаях с массивной витреальной тракцией. Поскольку окружность сетчатки по экватору у эмметропа составляет 72 мм, такое укорочение достигало 40%, приводя к таким осложнениям, как меридиональные складки («рыбий рот») клапанных разрывов и складки избыточной сетчатки по всей поверхности вала вдавления. Циркляж образца 1957 г. блокировал разрывы на определенной широте и отграничивал передние разрывы, но он не поддерживал передние края клапанных разрывов. Переднее пломбирование улучшалось добавлением множества форм более широких пломб, включая «добавочные», «радиальные клинья» и «меридиональные», имеющиеся в продаже и сегодня. Подобно циркулярной пломбе, циркляж блокирует разрывы, функционально закупоривая их на валу вдавления, прерывая ток жидкости через отверстие. Сдавление перманентно уменьшает витреальную тракцию, а уменьшение объема концентрирует стекловидное тело, способствуя прилеганию сетчатки и закрытию разрыва. Это может быть особенно благоприятно при наличии мелких невыявленных сквозных разрывов, которые остаются закупоренными, не испытывают тракции, поддерживаются валом вдавления и, следовательно, могут никогда не стать активными. И при интраокулярном введении газа, и без него нижний отдел сетчатки подвержен формированию разрывов. В 1921 г. Gonin указывал на уменьшающее тракцию действие массы стекловидного тела на нижний отдел сетчатки. Он полагал, однако, что витреальное прикрепление внизу более плотное и более протяженное. Пломбирование основания стекловидного тела, как при циркляже, может предоставлять защиту от усиленной ви-треальной тракции, особенно внизу. В большинстве случаев витреальная пролиферация начинается внизу и стимулируется травмой или манипуляциями на стекловидном теле. Пузырьки газа, в зависимости от плавучести, могут напрямую действовать на тракцию внизу. Вдавление защищает ранимое основание стекловидного тела, что видно по малому количеству ретинальных разрывов после циркляжа по сравнению с пневморетинопексией и барьерным эффектом профилактической лазеркоагуляции, включающей нижнюю периферию. – Также рекомендуем “Осложнения циркляжа при отслойке сетчатки” Оглавление темы “Хирургия отслоек сетчатки”:
|
Источник
Методика операции Наши преимущества Цена лечения
Техника постановки циркулярных круговых пломб и дренирование, получившие название «пломбирования склеры», была предложена в 50-х годах прошлого века Amiga и Schepens. Циркляж стал логическим продолжением техники круговой диссекции, а также барьерной диатермии с пломбированием, которые ввели Jess и Custodis. Эволюцию дренирования легко проследить от повторных пункций склеры, с целью уплощения ретинальных элеваций и методики игнипунктуры, выполняемой по Jules Gonin.
Методика операции
Испанский офтальмолог Н. Arruga для лечения отслойки сетчатки разработал несложную процедуру с применением шелкового, нейлонового либо супрамидного шва, использовавшегося для вдавления экватора глазного яблока. При этом, разрывы подвергали диатермии по методике Gonin, либо отграничивали барьером. Операция Arruga заключалась в лечении разрывов, создании барьеров и уменьшении объема. Жидкость дренировалась, но с целью возмещения утраченного объема в полость глаза вводили воздух. Затягивание шва вдоль экватора (14 мм кзади от лимба), уменьшало объем полости и ослабляло витреальную тракцию, защищая задний сегмент ценой сдавления, от разрывов в переднем сегменте. Подобное сдавление нередко приводило к прорезыванию наложенного шва внутрь глаза, что становилось причиной сужения глазной щели. Правда, значительно чаще подобное приводило к развитию глазной ишемии, сопровождавшейся отеком век, хемозом, увеитом и гипотонией, также описанной как «синдром струны».
Конечно, расположение экваториального шва, который отграничивал передние разрывы, без их блокирования, признавали несовершенным. К примеру, Schepens писал, что «подобный барраж формирует дамбу, которая ограничивает отслойку зоной нелеченных разрывов сетчатки, с защитой потенциально полезных зон». Расположение (широта) циркляжной пластиковой трубочки определялась краем самого заднего разрыва сетчатки. При лучшем раскладе, все разрывы, локализованные на одной широте, группировались по переднему склону вала вдавления, располагавшегося максимально близко к экватору глазного яблока.
Разрывы, располагавшиеся кзади от вала вдавления, приводили к неудаче процедуры, в то время, как разрывы, располагавшиеся ближе к лимбу, отграничивались при помощи диатермии. По окончании дренирования, циркляжная лента становилась короче на 25-30 мм, особенно при массивной витреальной тракции. Так как окружность сетчатки эмметропа по экватору, составляет 72 мм, подобное укорочение могло достигать 40%, что приводило к осложнениям (меридиональным складкам – «рыбий рот», клапанным разрывам и складкам избыточной сетчатки по поверхности вала вдавления).
Техника циркляжа образца 1957 г. блокировала разрывы на некой определенной широте, с отграничением передних разрывов, но не поддерживала передний край клапанных разрывов. Позднее, переднее пломбирование было улучшено добавлением более широких пломб, таких как «добавочные», «радиальные клинья» или «меридиональные», применяющиеся и сегодня. Как и циркулярная пломба, циркляж блокирует разрывы, закупоривая их функционально на валу вдавления, что прерывает ток жидкости сквозь отверстие. Сдавление перманентно ослабляет витреальную тракцию. Уменьшение объема, при этом концентрирует стекловидное тело, помогая прилеганию сетчатки и смыканию разрыва. Это особенно благоприятно при имеющих место невыявленных мелких сквозных разрывах, которые оставаясь закупоренными, поддерживаются валом вдавления, не испытывают тракции и, следовательно, возможно никогда не станут активными.
В случае интраокулярного введения газа и без такового, нижний отдел сетчатой оболочки подвержен формированию разрывов. Еще в 1921 году Gonin указывал на воздействие массы стекловидного тела в отношении нижнего отдела сетчатки, ослабляющее тракции. Правда, он полагал что нижнее витреальное прикрепление более плотное и протяженное. В этом случае, пломбирование стекловидного тела в основании, как при циркляже, способно защитить от воздействия усиленной витреальной тракции.
Витреальная пролиферация, как правило, начинается снизу и стимулируется манипуляциями на стекловидном теле или травмой. Пузырьки газа, в случае его интраокулярного введения, в зависимости от их плавучести, способны действовать на тракции снизу напрямую. Вдавление защищает основание стекловидного тела, которое особенно ранимо, что иллюстрируется малым количеством ретинальных разрывов после выполнения циркляжа, в сравнении с пневморетинопексией или барьерным эффектом при профилактической лазеркоагуляции, с включением нижней периферии.
Наши преимущества
«Московская Глазная Клиника» – современное медицинское учреждение, предоставляющее полный спектр профессиональных услуг в области офтальмологии. Клиника имеет в своем распоряжении лучшие образцы современной аппаратуры ведущих мировых производителей.
В Клинике ведут прием ведущие отечественные специалисты, имеющие чрезвычайно широкий практический опыт. Так, в клинике консультирует хирург высшей категории Фоменко Наталия Ивановна. Благодаря высокому профессионализму врачей и применению современных технологий МГК гарантирует наилучший результат лечения и возвращение зрения. Обращаясь в “Московскую Глазную Клинику”, вы можете быть уверены в быстрой и точной диагностике и эффективном лечении.
Цены на обследование и лечение
В Московской Глазной Клинике можно пройти полное диагностическое обследование и получить рекомендации по самым эффективным методам лечения. Комплексное обследование пациента (включающее в себя такие методы как проверка остроты зрения, биомикроскопия, авторефрактометрия, офтальмоскопия с узким зрачком, пневмотонометрия) составляет 3500 рублей.
Стоимость операции эписклеральный циркляж по Арруга в Клинике начинается от 90 000 рублей. Окончательная стоимость лечения определяется в каждом конкретном случае индивидуально и зависит от конкретного диагноза, стадии заболевания, проведенных лечебных манипуляций, имеющихся на руках анализов и т.д.
Уточнить стоимость той или иной процедуры можно, обратившись по телефону 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн, воспользовавшись соответствующей формой на сайте, вы также можете ознакомиться с разделом “Цены”.
Перейти в раздел “Цены”
Источник
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
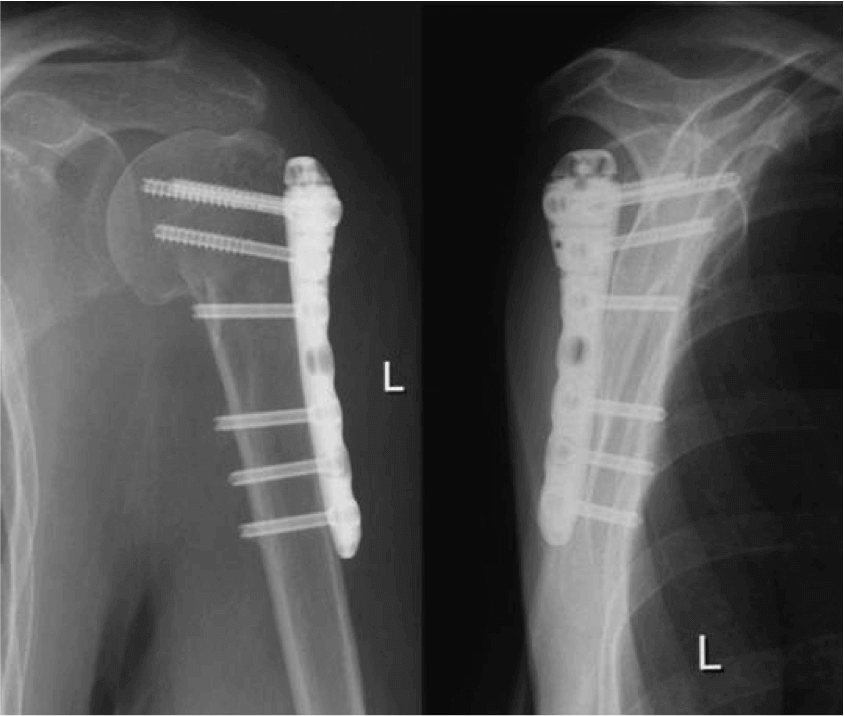
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
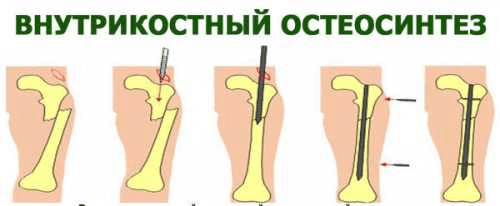
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Источник
