Что такое остеосинтез при переломах таза
Окончательное лечение переломов костей таза. Сроки остеосинтеза
Окончательное лечение механически нестабильных переломов таза не обязательно означает проведение раннего погружного остеосинтеза. Окончательным лечением может стать и увеличение продолжительности наружной фиксации перелома. И наоборот, при планировании ранней внутренней фиксации, необходимость в проведении внеочаговой фиксации перелома может отсутствовать.
Определенные обстоятельства, такие, как открытые переломы таза, делают долгосрочную внеочаговую фиксацию методом выбора, особенно при сильном загрязнении раны вследствие открытых повреждений петель кишечника. Внешняя фиксация предпочтительнее и при тяжелых размозженных переломах, например, ветвей лонных костей. Выбор способа фиксации зависит не только от типа перелома, вовлечения в процесс мягких тканей или наличия других повреждений, но и от владения травматологом техникой наложения конструкций.
По этим причинам строгого системного подхода к лечению нестабильного перелома таза не существует, и авторы предлагают ознакомиться с проверенными на опыте собственными разработками.
Тактика ведения АР повреждений относительно простая. Переломы AP1 представляют одну из очень редких моделей стабильных по биомеханике переломов, при которых вертикальная нагрузка не противопоказана, а оперативные вмешательства не требуются. Примером АР2 переломов являются повреждения по типу «открытой книги», когда таз удерживается на прочных задних крестцово-подвздошных связках.
При этих травмах необходимо провести хирургическое восстановление «силы натяжения» только в передних, поврежденных отделах таза. Это достигается фиксацией пластиной и шурупами, или наружной фиксацией. Остеосинтез пластинами обычно проводится при переломах лонных костей, когда линия перелома проходит вдоль симфиза или рядом с ним, а внеочаговый остеосинтез целесообразнее применять при переломах ветвей лонных костей со смещением, а так же в ситуациях, когда проведение внешней стабилизации предпочтительнее.
Если пострадавший имеет лишний вес, или фиксация переднего полукольца не так надежна, ее можно усилить задней фиксацией (чрескожными крестцо-во-подвздошными стяжками). При АРЗ травмах стабилизацию, как правило, обеспечивает задняя фиксация (крестцо-во-подвздошными шурупами или пластиной и шурупами) в комбинации с передней.
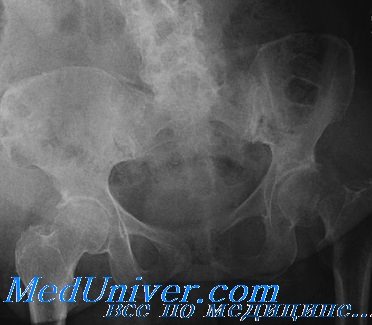
Тактика ведения LC повреждений более сложная, так как, хотя тип LC1 переломов наблюдается чаще (по последним данным нашего учреждения в 62% случаев на 1229 переломов), в то же время, он более разнообразный по модели перелома. Авторы делят LC1 на «хорошую» и «плохую» LCIs (латеральная компрессия с незавершившимся переломом крестца).
При «хороших» LCIs подвижность отломков минимальная или имеются незавершенные переломы крестца. В типичных случаях они лечатся консервативно, без ограничения ходьбы. «Плохие» LCIs включают завершившиеся переломы крестца, и могут сопровождаться значительными повреждениями переднего таза.
В некоторых случаях травма бывает настолько тяжелой, что таз смещается кзади и, фактически, раскрывается, что на обзорных рентгенограммах выглядит как АР2 или АРЗ повреждения. Эти травмы являются механически нестабильными, и требуют, по крайней мере, фиксации шурупами заднего таза, исключения вертикальной нагрузки, а иногда даже фиксации переднего таза.
Переломы, которые нельзя строго отнести к «хорошим» или «плохим» LCIs, встречаются не так часто, но вносят изменения в алгоритм лечения. При переломах типа LC2s фиксация производится, как правило, с помощью «LC2» шурупов, (стандартные крестцово-подвздошные шурупы могут не захватить зоны перелома), или фиксируется крыло подвздошной кости.
При LC3 переломах применяется оперативная техника конкретно для АР и LC повреждений с обеих сторон таза. Переломы вследствие вертикальной компрессии лечатся как АРЗ травмы.
Повреждения, сопровождающиеся разрывом мочевого пузыря, встречаются сравнительно часто, и требуют отдельного обсуждения, т.к. могут изменить тактику ведения пациента. При переломах, которые требуют фиксации пластиной, для предупреждения контакта пластины с мочой, мы первоначально восстанавливаем целостность мочевого пузыря, даже в случаях забрюшинной локализации разрывов, которые могут лечиться консервативно.
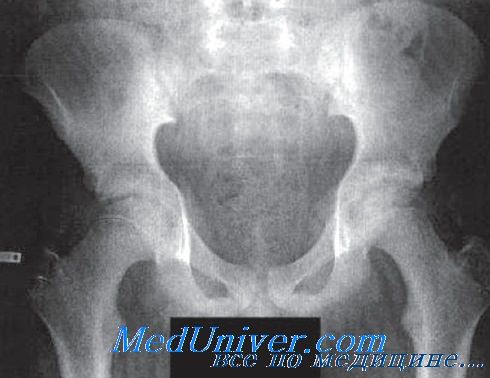
Разрыв мочевого пузыря является относительным противопоказанием к фиксации пластиной, поэтому предпочтительнее проведение внеочагового остеосинтеза.
Сроки проведения остеосинтеза часто определяются сопутствующими повреждениями и их осложнениями, такими, как легочная недостаточность и повреждения центральной нервной системы. В некоторых случаях ранний остеосинтез является лучшим выбором. Например, если при переломе по типу «открытой книги» и нетяжелом разрыве симфиза с интактными задними крестцово-подвздошными связками (АРСII) больному предстоит лапаротомия, то фиксацию лонного сочленения пластиной лучше совместить с хирургическим вмешательством.
Недавние исследования в нашем учреждении показали, что открытая репозиция с внутренней фиксацией (ORIF), проведенная во время лапаротомии для окончательной стабилизации переломов, может быть так же надежна, как наложение наружного фиксатора, и, до настоящего времени, такой подход не привел к увеличению процента летальных исходов по любой из причин.
При отсутствии необходимости в срочной лапаротомии подход к выбору времени фиксации более гибкий. Возможно, лучшей тактикой будет многоэтапность хирургической реконструкции перелома. При стабильной гемодинамике проводить фиксацию непосредственно в день травмы не обязательно, но при других обстоятельствах показано безотлагательное хирургическое лечение перелома.
При нестабильной гемодинамике, коагулопатии и гипотермии оперативную фиксацию лучше отложить. Однако при более тяжелых повреждениях некоторые хирургические пособия по стабилизации перелома должны выполняться на ранних этапах лечения, несмотря на то, что окончательную, более жесткую фиксацию лучше проводить позднее (о чем говорилось выше), когда закончатся реанимационные мероприятия, и будет определена тактика лечения других повреждений.
Преимущества остеосинтеза в более поздние сроки соотносят с пользой ранней окончательной фиксации, которая создает условия для быстрой активизации пациента, необходимой для профилактики легочных осложнений, уменьшения длительности аппаратной вентиляции и ранней реабилитации пострадавшего.
В принципе, открытая репозиция переднего таза проводится через определенное время (24-48 часов), достаточное для формирования устойчивости тромба. Более ранний накостный остеосинтез вызывает увеличение кровопотери, поэтому не рекомендуется при предшествующей неустойчивой гемодинамике. В то же время внеочаговый остеосинтез не сопровождается большой кровопотерей и может быть выполнен в первые часы после травмы.
К преимуществам внешней фиксации следует добавить возможность удаления бандажа, который временно использовался для нормализации гемодинамики, а также лучшую консолидацию переломов ветвей лонных костей, которые не без труда поддаются лечению пластинами и шурупами. В неотложном порядке может быть выполнена чрескожная фиксация крестцово-подвздошного сочленения и переломов крыльев подвздошных костей, так как кровопотеря при таких повреждениях минимальна. Ранняя фиксация заднего таза чрескожной техникой требует качественного рентгеноскопического обеспечения, которое в острых ситуациях уступает КТ.
– Также рекомендуем “Техника фиксации костей таза. Методика”
Оглавление темы “Переломы костей таза”:
- Помощь при тазовом кровотечении. Тактика
- Наружная фиксация при переломе костей таза. TPOD
- Внеочаговый остеосинтез костей таза в отделении неотложной помощи. Задачи
- Наружные фиксаторы костей таза. Временная и окончательная фиксация
- Селективная эмболизация при тазовом кровотечении. Задачи
- Оперативная остановка тазового кровотечения. Тактика
- Современная последовательность помощи при переломах костей таза. Тактика
- Оказание помощи при открытых переломах таза. Тактика
- Окончательное лечение переломов костей таза. Сроки остеосинтеза
- Техника фиксации костей таза. Методика
Источник
Более чем в 70,5% случае повреждения таза представляли собой элемент сочетанной травмы. Все без исключения повреждения таза сопровождались развитием травматического шока.
Недостатками метода являются длительное вынужденное пребывание больного в постели, трудности по уходу, часто развивающиеся сердечно-сосудистая и дыхательная недостаточность, тромбэмболия и пр.
Неудовлетворительными были отдаленные результаты, особенно, при переломах вертлужной впадины в сочетании с центральным вывихом бедра: коксартроз, нестабильность тазобедренного сустава, дистрофические изменения в шейке бедра и вертлужной впадине, большое смещение фрагментов вертлужной впадины, осложняющее последующее эндопротезирование поврежденного сустава. Хирургические методы лечения полифрактур таза включают в себя чрескостный остеосинтез внешними аппаратами Г.А. Илизарова, КСТ и внутренний остеосинтез с использованием пластин, стержней, винтов. В раннем периоде травматической болезни чрескостный остеосинтез при повреждениях таза и разрывах его соединений является методом выбора. Аппарат служит для остановки кровотечения из области переломов, стабильной фиксации костных отломков и соединений таза, предупреждения осложнений со стороны внутренних органов.
Объем оперативного вмешательства определялся общим состоянием пострадавшего. В сокращенном объеме чрескостный остеосинтез производили на обычном (общехирургическом) столе без предварительной репозиции отломков, используя элементы комплекта Илизарова – дуги, полукольца больших размеров, сектора. Кости таза фиксировали резьбовыми стержнями диаметром 6 мм, которые вводили с помощью специального троакара без контроля электроннооптическим преобразователем. Это так называемый фиксационный противошоковый вариант остеосинтеза с формированием переднего С-образного фиксирующего компонента.
В предоперационном периоде помимо традиционного рентгеновского обследования выполняли компьютерную томографию таза, что в значительной степени облегчало определение характера повреждений, типы смещений и планирование компоновки внешних аппаратов.
У пострадавших с центральным вывихом бедра одномоментно устраняли вывих, накладывали передний С-образный компоненте фиксацией бедра на стороне повреждения, обеспечивая постоянную тягу по оси диафиза и шейки бедренной кости. При повреждениях таза с абсолютной нестабильностью после нормализации общего состояния больного (на 10-14-е сутки) проводили второй этап остеосинтеза: на ортопедическом столе устраняли смещения отломков, частично перемонтировали внешнюю рамку аппарата, вводили дополнительные стержни для окончательной аппаратной репозиции. У большинства пациентов добиться идеального сопоставления отломков тазовых костей не удалось.
Наибольшее значение мы придавали восстановлению заднего полукольца, выведению на один уровень тазобедренных суставов. В двух случаях при оскольчатых переломах лонных и седалищных костей на фоне разрыва мочевого пузыря не достигнуто замыкания переднего полукольца. Причем, в сроки 1,5-2 года после травмы нарушений функций нижних конечностей у данных больных не отмечено. В послеоперационном периоде придерживались активной тактики ведения больных. Средние сроки фиксации в аппарате составили 2-2,5 месяца. Полную нагрузку на конечности разрешали через 3-3,5 месяца после операции. Хорошие и удовлетворительные результаты в лечении множественных переломов таза достигнуты в 87% случаев. Наиболее частым осложнением было воспаление мягких тканей вокруг стержней – 5,7%. У трех пациентов с полифрактурами таза не удалось достигнуть удовлетворительного стояния костных отломков из-за поздних сроков остеосинтеза (4-4,5 недель).
Применение чрескостного остеосинтеза позволило повысить эффективность лечения больных с переломами костей таза, особенно при ТСТ и политравме, стойким противошоковым и гемостатическим эффектом, созданием оптимальных условий для ранней активизации и реабилитации больных, профилактикой гиподинамических осложнений.
Гудзь Ю.В., Хомутов В.П.
Кафедра военной травматологии и ортопедии ВМедА, Елизаветинская больница, г. Санкт-Петербург
Опубликовал Константин Моканов
Источник

Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
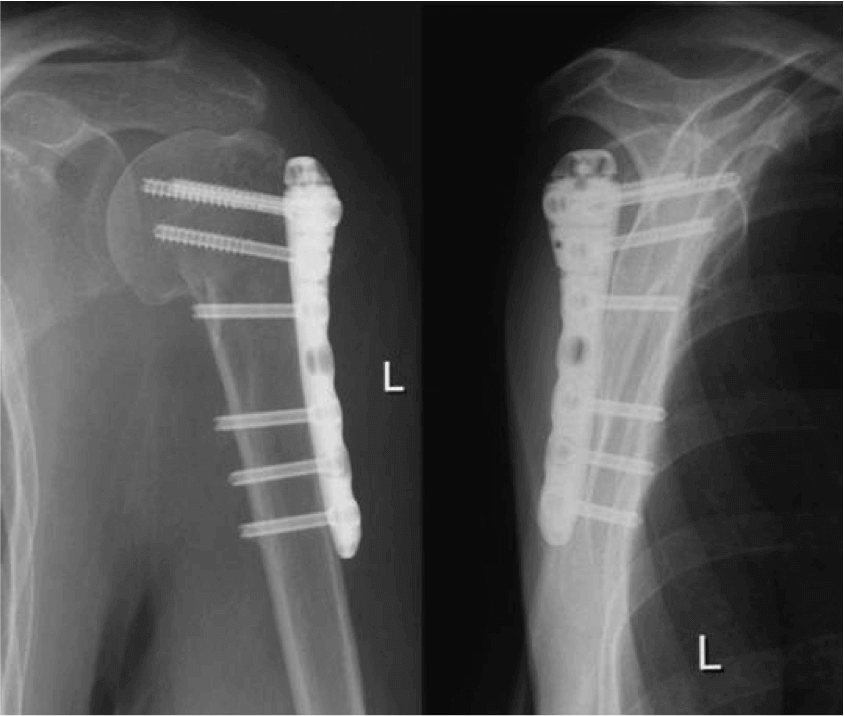
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

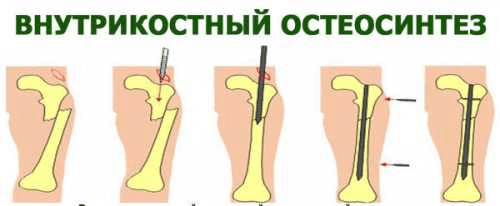
При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Источник
