Биос перелом
Остеосинтез — соединение отломков костей. Цель остеосинтеза — обеспечение прочной фиксации сопоставленных отломков до полного их сращения.
Современные высокотехнологичные методы остеосинтеза требуют тщательного предоперационного обследования пациента, проведение 3D томографического обследования при внутрисуставных переломах, четкого планирования хода оперативного вмешательства, техники ЭОП во время проведения операции, наличия наборов инструментов для установки фиксаторов, возможность выбора фиксатора в размерном ряду, соответствующей подготовки оперирующего хирурга и всей операционной бригады.
Различают два основных вида остеосинтеза:
1) Внутренний (погружной) остеосинтез – это метод лечения переломов при помощи различных имплантатов, которые фиксируют костные отломки внутри тела пациента. Имплантанты представляют собой штифты, пластины, винты, спицы, проволоку.
2) Наружный (чрескостный) остеосинтез, когда костные отломки соединяют с помощью дистракционно-компрессионных аппаратов внешней фиксации (самым распространенным из которых является аппарат Илизарова).
Показания
Абсолютными показаниями к остеосинтезу являются переломы, которые без оперативного скрепления отломков не срастаются, например переломы локтевого отростка и надколенника с расхождением отломков, некоторые типы переломов шейки бедренной кости; внутрисуставные переломы (мыщелков бедренной и большеберцовой костей, дистальных метаэпифизов плечевой, лучевой костей ) переломы, при которых существует опасность перфорации костным отломком кожи, т.е. превращение закрытого перелома в открытый; переломы, сопровождающиеся интерпозицией мягких тканей между отломками или осложненные повреждением магистрального сосуда или нерва.
Относительными показаниями служат невозможность закрытой репозиции отломков, вторичное смещение отломков при консервативном лечении, замедленно срастающиеся и несросшиеся переломы, ложные суставы.
Противопоказаниями к погружному остеосинтезу являются открытые переломы костей конечностей с большой зоной повреждения или загрязнением мягких тканей, местный или общий инфекционный процесс, общее тяжелое состояние, тяжелые сопутствующие заболевания внутренних органов, выраженный остеопороз, декомпенсированная сосудистая недостаточность конечностей.
Остеосинтез при помощи штифтов (стержней)
Такой вид оперативного лечения называется еще внутрикостным или интрамедуллярным. Штифты при этом вводят во внутреннюю полость кости (костномозговую полость) длинных трубчатых костей, а именно их длинной части – диафизов. Он обеспечивает прочную фиксацию отломков.
Преимуществом интрамедуллярного остеосинтеза штифтами считаются его минимальная травматичность и возможность нагружать сломанную конечность уже через несколько дней после оперативного лечения. Используются штифты без блокирования, которые представляют собой округлые стержни. Их вводят в костномозговую полость и заклинивают там. Такая методика возможна при поперечных переломах бедренной, большеберцовой и плечевой костей, которые имеют костномозговую полость достаточно большого диаметра. При необходимости более прочной фиксации отломков применяется рассверливание спинномозговой полости при помощи специальных сверл. Просверленный спинномозговой канал должен быть на 1 мм уже диаметра штифта, для его прочного заклинивания.
Для увеличения прочности фиксации применяются специальные штифты с блокированием, которые снабжены отверстиями на верхнем и нижнем конце. Через эти отверстия вводят винты, которые проходят через кость. Данный вид остеосинтеза называют блокированный интрамедуллярный остеосинтез (БИОС). На сегодняшний день существует множество различных вариантов штифтов для каждой длинной трубчатой кости (проксимальный плечевой штифт, универсальный плечевой штифт для ретроградной и антеградной установки, бедренный штифт для чрезвертельной установки, длинный вертельный штифт, короткий вертельный штифт, большеберцовый штифт).
Так же применяются самоблокирующиеся интрамедуллярные штифты системы Fixion, применение которых позволяет максимально сократить сроки проводимого оперативного вмешательства.

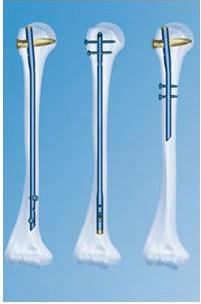

С помощью блокирующих винтов достигают прочной фиксации штифта в участках кости выше и ниже перелома. Зафиксированные отломки не смогут смещаться по длине, или поворачиваться вокруг своей оси. Такие штифты могут использоваться и при переломах вблизи концевого участка трубчатых костей и даже при оскольчатых переломах. Для этих случаев изготавливаются штифты специальной конструкции. Кроме этого штифты с блокированием могут быть уже костномозгового канала кости, что не требует рассверливания костномозгового канала и способствует сохранению внутрикостного кровообращения.
В большинстве случаев блокированный интрамедуллярный остеосинтез (БИОС) настолько стабилен, что пациентам разрешается дозированная нагрузка на поврежденную конечность уже на следующие сутки после операции. Более того, такая нагрузка стимулирует формирование костной мозоли и сращение перелома. БИОС является методом выбора при переломах диафизов длинных трубчатых костей, особенно бедра и большеберцовой кости, так как с одной стороны в наименьшей степени нарушает кровоснабжение кости, а с другой стороны оптимально принимает осевую нагрузку и позволяет сократить сроки использования трости и костылей.
Накостный остеосинтез пластинами
Накостный остеосинтез выполняют с помощью пластинок различной длины, ширины, формы и толщины, в которых сделаны отверстия. Через отверстия пластину соединяют с костью при помощи винтов.
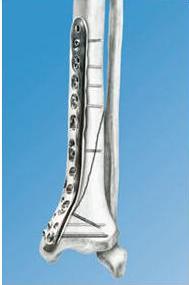
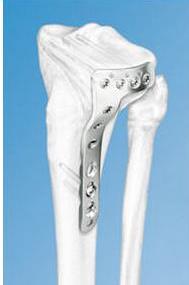
Последним достижением в области накостного остеосинтеза являются пластины с угловой стабильностью , а теперь еще и с полиаксиальной стабильностью ( LCP). Помимо резьбы на винте, с помощью которой он вкручивается в кость и фиксируется в ней, есть резьба в отверстиях пластины и в головке винта, за счет чего шляпка каждого винта прочно фиксируется в пластине. Такой способ фиксации винтов в пластине значительно увеличивает стабильность остеосинтеза.


Созданы пластины с угловой стабильностью для каждого из сегментов всех длинных трубчатых костей, имеющие форму, соответствующую форме и поверхности сегмента. Наличие предизгиба пластин оказывет значительную помощь при репозии перелома.
Чрескостный остеосинтез аппаратами внешней фиксации
Особое место занимает наружный чрескостный остеосинтез, который выполняется с помощью дистракционно-компрессионных аппаратов. Этот метод остеосинтеза применяется чаще всего без обнажения зоны перелома и дает возможность произвести репозицию и стабильную фиксацию отломков. Суть метода заключается в проведении через кость спиц или стержней, которые фиксируются над поверхностью кожи в аппарате внешней фиксации. Существуют различные виды аппаратов (монолатеральные, билатеральные, секторные, полуциркулярные, циркулярные и комбинированные).
В настоящее время все чаще отдается предпочтение стержневым аппаратам внешней фиксации, как наименее массивным и обеспечиващим наибольшую жесткость фиксации костных фрагментов.
Аппараты внешней фиксации незаменимы при лечении сложной высокоэргичной травмы (к примеру огнестрельной или минно-взравной), сопровождающейся массивными дефектами костной ткани и мягких тканей, при сохраненном периферичечском кровоснабжении конечности.
В нашей клинике проводится:
- стабильный остеосинтез (интрамедуллярный, накостный, чрескостный) длинных трубчатый костей – плеча, предплечья, бедра, голени;
- стабильный остеосинтез внутрисуставных переломов (плечевой, локтевой, лучезапястный, тазобедренный, коленный, голеностопный суставы);
- остеосинтез костей кисти и стопы.
Источник
Лечение диафизарных переломов голени остается одной из важнейших проблем травматологии. По данным НИИСП им. Склифосовского, они составляют 14% от всех травм опорно-двигательного аппарата.
Применение закрытого интрамедуллярного остеосинтеза с блокированием (AO, Ch-M, ДЕОСТ) при диафизарных переломах длинных трубчатых костей на сегодняшний день является операцией выбора. Недостаточная материально-техническая база многих учреждений здравоохранения (отсутствие ЭОПа, необходимого инструментария), достаточно высокая цена интрамедуллярных стержней и комплектующих не позволяет применять метод биологического остеосинтеза в необходимом объеме. Стандартное расположение отверстий для блокирования создает определенные проблемы при остеосинтезе переломов метадиафизарной зоны.
Цель исследования: разработать и обосновать метод закрытого интрамедуллярного остеосинтеза диафизарных переломов голени стержнями прямоугольного поперечного сечения с блокированием. Доказать экономическую эффективность данного метода.
С 2004 года в КБ №2 г. Хабаровска применяется закрытый интрамедуллярный остеосинтез диафизарных переломов голени стержнями прямоугольного поперечного сечения с блокированием.
Описание метода: на этапе предоперационного планирования в стержне-заготовке необходимой длины и ширины высверливаются отверстия для блокирования. Количество отверстий и их расположение могут варьировать в зависимости от характера и локализации перелома. Стержень изгибается в соответствии с формой костно-мозгового канала. Репозиция производится с помощью спицевого репонирующего устройства под контролем рентгенографии или ЭОПа. Антеградно через сформированное ступенеобразное отверстие в метафизе большеберцовой кости вводится стержень с последующим дистальным и проксимальным блокированием. Расчет точки дистального блокирования осуществляется с помощью специального направителя. Проксимальное блокирование производится спонгиозными винтами в метафиз большеберцовой кости. При сочетании перелома большеберцовой кости с переломом малоберцовой в Н/3 и С/3 всегда выполнялся остеосинтез малоберцовой кости. Последующая тактика ведения пациентов не отличается от общепринятой при блокирующем остеосинтезе.
С 2004 года данным способом оперировано 34 пациента, у двоих операции выполнены на обеих голенях. По локализации переломы были следующими: субистмальные – у 19, истмальные – у 7, супраистмальные – у 5, фрагментарные – у 3; из них у 21 – неопорные переломы. Срок наблюдения от 1,5 месяцев до 2 лет. Полная консолидация достигнута у 29 пациентов с хорошим функциональным результатом. У остальных пациентов переломы в стадии консолидации. Средний срок нетрудоспособности составил 2,5 месяца. Финансовые затраты на приобретение стержня, винтов не превышают 1000 рублей.
Таким образом, закрытый интрамедуллярный остеосинтез при диафизарных переломах голени является операцией выбора; предлагаемый способ обеспечивает стабильную фиксацию переломов при минимальных финансовых затратах; возможность самостоятельного формирования отверстий для блокирования позволяет использовать данный метод при локализации переломов в метадиафизарной зоне.
Лак Л.Ф., Степанкова Н.Ф., Воловик В.Е.
ГУЗ «Краевая клиническая больница № 2», г. Хабаровск
Опубликовал Константин Моканов
Источник
Этапы и техника остеосинтеза большеберцовой кости штифтом
а) Показания для остеосинтеза большеберцовой кости штифтом:
– Относительные показания: переломы средней трети диафиза большеберцовой кости.
– Противопоказания: переломы II и III типов, переломы у детей (повреждение зоны роста), острый или хронический остеомиелит, переломы с вовлечением суставных поверхностей большеберцовой кости.
– Альтернативные мероприятия: консервативное лечение, вытяжение, внешняя фиксация, фиксация пластинами, остеосинтез штифтом без рассверливания канала или остеосинтез с блокирующим стержнем.
б) Предоперационная подготовка. Подготовка пациента: возможна профилактическая периоперационная антибиотикотерапия.
в) Специфические риски, информированное согласие пациента:
– Инфекция (7% случаев)
– Задержка сращения/несращение (менее 5% случаев)
– Неправильное сращение
– Повреждение нервов (чаще малоберцового)
– Развитие синдрома замкнутого пространства
– Удаление фиксаторов
г) Обезболивание. Спинальное, эпидуральное или общее обезболивание.
д) Положение пациента. Лежа на спине, специальный травматологический стол, мобильный рентгеновский аппарат.
е) Доступ. Срединный разрез над сухожилием надколенника.
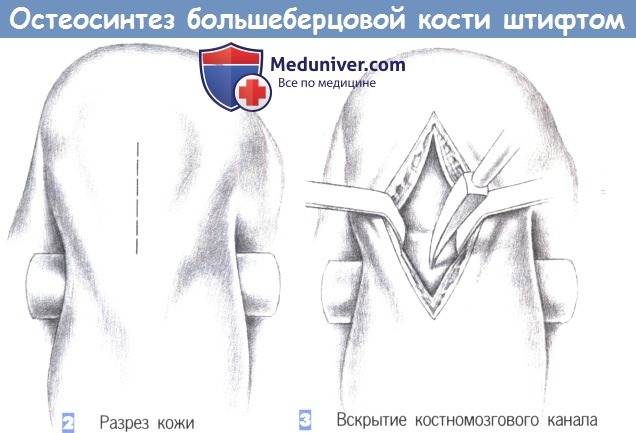
ж) Этапы операции:
– Расположение пациента
– Разрез кожи
– Вскрытие костномозгового канала
– Введение направляющего стержня
– Рассверливание костномозгового канала
– Установка штифта
– Ушивание кожи, установка дренажа
з) Анатомические особенности, серьезные риски, оперативные приемы:
– При пересечении связки надколенника, особенно с проксимальной стороны, не углубляйте разрез до имеющегося здесь венозного сплетения.
– Предупреждение: не допускайте перфорации полости коленного сустава шилом
– В дистальном отделе кости вводите штифт точно по средней линии, особенно в переднезадней проекции.
– Продвигайте наконечник проводника до конца костномозгового канала, расположенного сразу выше дистальной суставной поверхности большеберцовой кости.
и) Меры при специфических осложнениях. Инфицирование костномозгового канала: удалите штифт, стабилизируйте перелом наружной фиксацией, установите промывной дренаж с системой активной аспирации.
к) Послеоперационный уход после остеосинтеза большеберцовой кости штифтом:
– Медицинский уход: удалите активный дренаж на 2-ой день. Требуется тщательное послеоперационное наблюдение.
– Предупреждение: не пропустите начало развития синдрома замкнутого пространства.
– Частичная весовая нагрузка на конечность разрешается через 5 дней, полная нагрузка – через 10 дней после операции.
– Активизация: сразу же, в первые дни без нагрузки на поврежденную конечность.
– Физиотерапия: постепенное увеличение амплитуды движений в коленном и голеностопном суставах.
– Период нетрудоспособности: 6-10 недель.
л) Этапы и техника остеосинтеза большеберцовой кости штифтом:
1. Расположение пациента
2. Разрез кожи
3. Вскрытие костномозгового канала
4. Введение направляющего стержня
5. Рассверливание костномозгового канала
6. Установка штифта
7. Ушивание кожи, установка дренажа
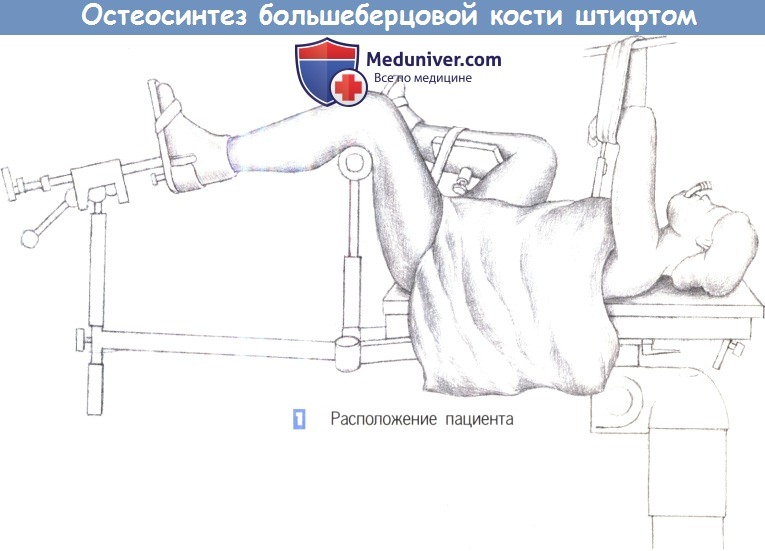
1. Расположение пациента. Пациент находится в положении лежа на спине, с подведенными под согнутые колени опорами. Нижние конечности располагаются таким образом, чтобы не затруднять репозицию и фиксацию перелома.

2. Разрез кожи. Кожа рассекается сразу дистальнее нижнего края надколенника, непосредственно над его сухожилием, которое разделяется по ходу волокон тупоконечными ножницами.
3. Вскрытие костномозгового канала. После продольного разделения сухожилия надколенника на две равные части они разводятся в стороны тупоконечными ретракторами. Затем полость костномозгового канала вскрывается шилом, проведенным в области бугристости большеберцовой кости.
Входное отверстие должно располагаться над расширением костномозгового канала (например, немного медиальнее бугристости большеберцовой кости) как можно проксимальнее, без повреждения передней части суставной поверхности большеберцовой кости. Вначале шило вводится под прямым углом, а затем, после прохождения через кортикальный слой, продвигается в косом направлении в полость костномозгового канала.
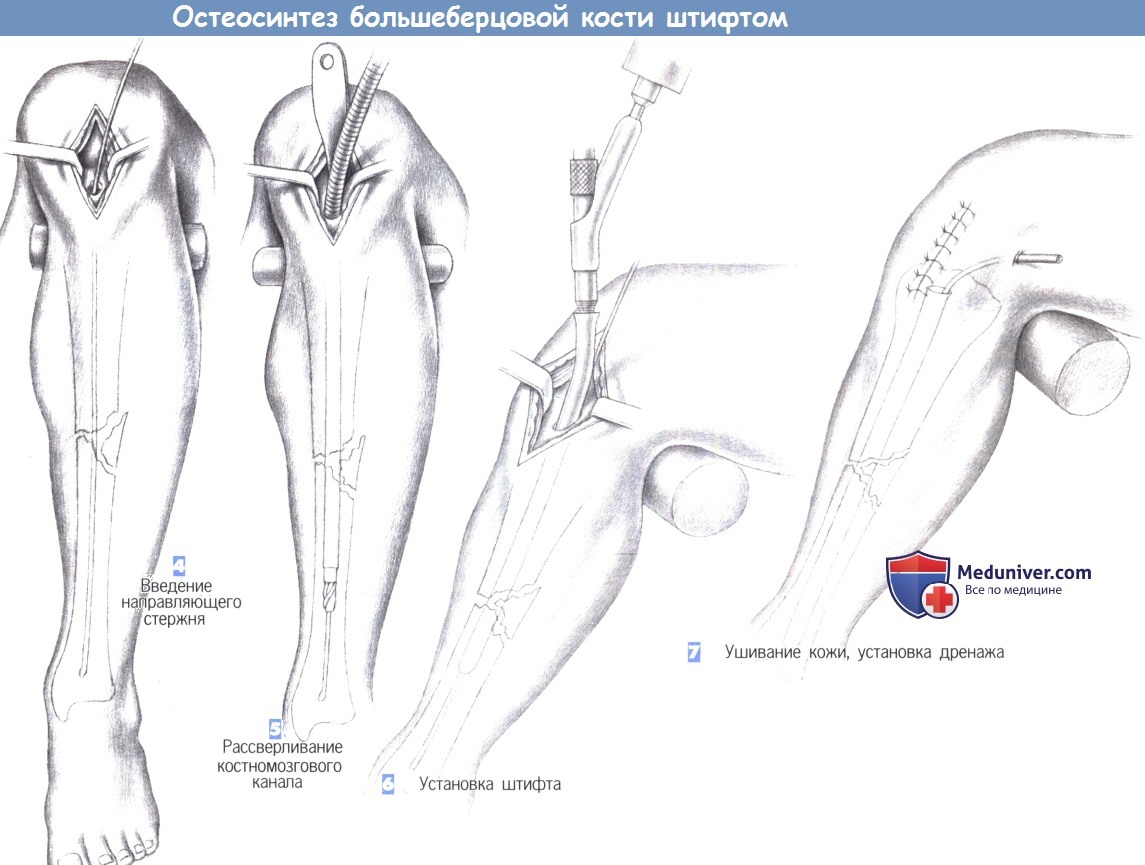
4. Введение направляющего стержня. В полость костномозгового канала вводится 3-мм гибкий стержень с шарообразным изогнутым наконечником, который продвигается в дистальном направлении до дистального эпифиза большеберцовой кости через место перелома под постоянным рентгенологическим контролем. Затем по направляющему стержню вводится гибкий шток со сверлящим наконечником, и полость канала расширяется до 8-10 мм.
5. Рассверливание костномозгового канала. Протяженность расширения полости канала зависит от места перелома. В настоящее время стремление к полной очистке полости костномозгового канала уступает место тенденции к отказу от этого этапа операции.
6. Установка штифта. После расширения полости костномозгового канала в него с помощью специального направителя устанавливается штифт. Длина штифта определяется еще до операции, а его диаметр должен соответствовать диаметру расширенного канала. Введение штифта выполняется вращательными движениями направителя и контролируется по нанесенным на штифт меткам.
Тщательный контроль продвижения штифта позволяет избежать дополнительного смещения костных фрагментов. При нестабильности перелома возможно применение дополнительной фиксации (здесь не показано).
7. Ушивание кожи, установка дренажа. В костномозговой канал может быть установлен активный дренаж. На сухожилие надколенника, подкожные ткани и кожу накладываются отдельные швы. При возникновении послеоперационного кровотечения дренаж, по крайней мере, на некоторое время, отсоединяется от аспирационной системы.
– Также рекомендуем “Этапы и техника остеосинтеза при переломах костей голени”
Оглавление темы “Техника операций при травме”:
- Техника репозиции шейки бедра динамическим бедренным винтом
- Этапы и техника остеосинтеза диафиза бедра штифтом
- Этапы и техника протезирования головки бедренной кости
- Этапы и техника остеосинтеза диафиза бедра пластиной
- Этапы и техника операции при переломе надколенника
- Этапы и техника остеосинтеза большеберцовой кости штифтом
- Этапы и техника остеосинтеза при переломах костей голени
- Этапы и техника операции при переломе медиальной лодыжки
- Этапы и техника операции при переломе латеральной лодыжки
- Этапы и техника операции при разрыве малоберцовой связки
- Этапы и техника операции при разрыве ахиллова сухожилия
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: врач-травматолог Джамилова Лидия Муратовна
Остеосинтез — хирургическая операция по соединению и фиксации костных отломков, образованных при переломах. Цель остеосинтеза – создание оптимальных условий для анатомически правильного сращения костной ткани. Радикальная хирургия показана в том случае, когда консервативное лечение признается неэффективным. Заключение о нецелесообразности терапевтического курса выносится на основании диагностического исследования, либо после неудачного применения традиционных методик по сращению переломов.
Для соединения фрагментов костно-суставного аппарата применяются каркасные конструкции, либо отдельные фиксирующие элементы. Выбор типа фиксатора зависит от характера, масштаба и места локализации травмы.
Область применения остеосинтеза
В настоящее время в хирургической ортопедии успешно применяются хорошо отработанные и проверенные временем методики остеосинтеза при травмах следующих отделов:
- Надплечье; плечевой сустав плечо; предплечье;
- Локтевой сустав;
- Кости таза;
- Тазобедренный сустав;
- Голень и голеностопный сустав;
- Бедро;
- Кисть;
- Стопа.
Остеосинтез костей и суставов предусматривает восстановление природной целостности скелетной системы (сопоставление отломков), закрепление фрагментов , создание условий для максимально быстрой реабилитации.
Показания к назначению остеосинтеза
 Абсолютными показаниями к проведению остеосинтеза являются свежие переломы, которые, согласно накопленным статистическим данным, и в силу особенностей строения костно-мышечной системы, не могут срастись без применения хирургии. Это, в первую очередь, переломы шейки бедра, надколенника, лучевой кости, локтевого сустава, ключицы, осложненные значительным смещением отломков, образованием гематом и разрывом сосудистой связки.
Абсолютными показаниями к проведению остеосинтеза являются свежие переломы, которые, согласно накопленным статистическим данным, и в силу особенностей строения костно-мышечной системы, не могут срастись без применения хирургии. Это, в первую очередь, переломы шейки бедра, надколенника, лучевой кости, локтевого сустава, ключицы, осложненные значительным смещением отломков, образованием гематом и разрывом сосудистой связки.
Относительными показаниями к остеосинтезу являются жесткие требования к срокам реабилитации. Срочные операции назначают профессиональным спортсменам, военным, востребованным специалистам, также пациентам, страдающим от боли, вызванной неправильно сросшимися переломами (болевой синдром вызывает ущемление нервных окончаний).
Виды остеосинтеза
Все виды хирургии по восстановлению анатомии сустава путем сопоставления и фиксации костных фрагментов проводятся по двум методикам – погружной или наружный остеосинтез
Наружный остеосинтез. Методика компрессионно-дистракционного воздействия не предполагает обнажения участка перелома. В качестве фиксаторов используются спицы направляющего аппарата, (техника доктора Илизарова), проводимые через травмированные костные структуры (направление фиксирующей конструкции должно быть перпендикулярным по отношению к костной оси).
Погружной остеосинтез – операция, при которой фиксирующий элемент вводится непосредственно в область перелома. Конструктивное устройство фиксатора выбирается с учетом клинической картины травмы. В хирургии применяют три метода проведения погружного остеосинтеза: накостный, чрескостный, внутрикостный.
Техника наружного чрескостного остеосинтеза
 Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости.
Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости.
Направляющий аппарат ( тип конструкции Илизарова, Гудушаури, Акулича, Ткаченко) , состоящий из фиксирующих стержней, двух колец и перекрещенных спиц, компонуют заранее, изучив характер расположения отломков по рентгенограмме.
С технической точки зрения правильная установка аппарата, в котором используются разные типы спиц, является сложной задачей для травматолога, поскольку при проведении операции требуется математическая точность движений понимание инженерной конструкции устройства, умение принимать оперативные решения по ходу операции.
Эффективность грамотно выполненного чрескостного остеосинтеза исключительно высока (период восстановления занимает 2-3 недели), при этом не требуется специальная предоперационная подготовка пациента. Противопоказаний для проведения операции с использованием наружного фиксирующего аппарата, практически, не существует. Методику чрескостного остеосинтеза применяют в каждом случае, если ее использование является целесообразным.
Техника накостного (погружного) остеосинтеза
Накостный остеосинтез, когда фиксаторы устанавливаются с внешней стороны кости, применяют при неосложненных переломах со смещением (оскольчатые, лоскутообразные, поперечные, околосуставные формы). В качестве фиксирующих элементов используются металлические пластины, соединяемые с костной тканью винтами. Дополнительными фиксаторами, которые хирург может использовать для упрочнения стыковки отломков, являются следующие детали:
-
 Проволока
Проволока - Уголки,
- Кольца,
- Полукольца
- Ленты.
Конструкционные элементы изготавливаются из металлов и сплавов (титан, нержавеющая сталь, композитные составы).
Техника внутрикостного (погружного остеосинтеза)
На практике применяется две техники проведения внутрикостного (интрамедуллярного) остеосинтеза – это операции закрытого и открытого типа. Закрытая хирургия выполняется в два этапа – вначале сопоставляются костные отломки с применением направляющего аппарата, затем в костномозговой канал вводят полый металлический стержень. Фиксирующий элемент, продвигаемый с помощью проводникового устройства в кость через небольшой разрез, устанавливается под рентгеновским контролем. В конце операции проводник извлекается, накладываются швы.
При открытом способе область перелома обнажается, и отломки сопоставляются с помощью хирургического инструмента, без применения специальной аппаратуры. Эта техника является более простой и надежной, но, в то же время, как любая полостная операция, сопровождается потерей крови, нарушением целостности мягких тканей, риском развития инфекционных осложнений.

Блокируемый интрамедуллярный синтез (БИОС) применяется при диафизарных переломах (переломы трубчатых костей в средней части). Названием методики связано с тем, что металлический стержень-фиксатор блокируется в медуллярном канале винтовыми элементами.
При переломах шейки бедра доказана высокая эффективность остеосинтеза в молодом возрасте, когда костная ткань хорошо снабжается кровью. Техника не применяется при лечении пациентов преклонного возраста, у которых, даже при относительно неплохих показателях здоровья, наблюдаются дистрофические изменения в суставно-костном аппарате. Хрупкие кости не выдерживают тяжести металлических конструкций, в результате чего возникают дополнительные травмы.
После проведения внутрикостной операции на бедре гипсовая повязка не накладывается.
При внутрикостном остеосинтезе костей области предплечья, лодыжки и голени применяется иммобилизационная шина.
Наиболее уязвима к перелому диафиза бедренная кость (в молодом возрасте травма чаще всего встречается у профессиональных спортсменов и поклонников экстремального вождения автомобиля). Для скрепления отломков бедренной кости используют разнообразные по конструкции элементы (в зависимости от характера травмы и ее масштаба) – трехлопастные гвозди, винты с пружинным механизмом, U-образные конструкции.
Противопоказаниями к применению БИОС являются:
- Артроз 3-4 степени с выраженными дегенеративными изменениями;
- Артриты в стадии обострения;
- Гнойные инфекции;
- Заболевания органов кроветворения;
- Невозможность установки фиксатора ( ширина медуллярного канала менее 3мм);
- Детский возраст.
Остеосинтез шейки бедренной кости без осколочных смещений проводят закрытым способом. Для повышения стабилизации скелетной системы фиксирующий элемент вводится в тазобедренный сустав с последующим закреплением в стенке вертлужной впадины.
 Устойчивость интрамедуллярного остеосинтеза зависит от характера перелома и типа выбранного хирургом фиксаторов. Наиболее эффективная фиксация обеспечивается при переломах с ровными и косыми линиями. Использование чрезмерно тонкого стержня может привести к деформации и поломке конструкции, что является прямой необходимостью к проведению вторичного остеосинтеза.
Устойчивость интрамедуллярного остеосинтеза зависит от характера перелома и типа выбранного хирургом фиксаторов. Наиболее эффективная фиксация обеспечивается при переломах с ровными и косыми линиями. Использование чрезмерно тонкого стержня может привести к деформации и поломке конструкции, что является прямой необходимостью к проведению вторичного остеосинтеза.
Технические осложнения после операций (проще говоря, ошибки врача) не часто встречаются в хирургической практике. Это связано с широким внедрением высокоточной контролирующей аппаратуры и инновационных технологий Детально отработанные техники остеосинтеза и большой опыт, накопленный в ортопедической хирургии, позволяют предусмотреть все возможные негативные моменты, которые могут возникнуть в ходе операции, или в реабилитационном периоде.
Техника проведения чрескостного (погружного) остеосинтеза
Фиксирующие элементы (болты или винтовые элементы) проводятся в кость в области перелома в поперечном или наклонно-поперечном направлении. Данная техника остеосинтеза применяется при винтообразных переломах (то есть когда линия разлома костей напоминает спираль). Для прочной фиксации отломков используют винты такого размера, чтобы соединительный элемент чуть выступал за пределы диаметра кости. Шляпка шурупа или винта плотно прижимает костные фрагменты друг к другу, обеспечивая умеренное компрессионное воздействие.

При косых переломах с крутой линией излома применяют технику создания костного шва, суть которой состоит в «связывании» отломков фиксирующей лентой (круглой проволокой или гибкой пластинчатой лентой из нержавеющей стали)
В области травмированных участков просверливаются отверстия, сквозь которые протягивают проволочные стержни, используемые для фиксации костных фрагментов в местах соприкосновения. Фиксаторы прочно стягиваются и закрепляются. После появления признаков сращения перелома проволоку удаляют, чтобы предотвратить атрофию костных тканей, сдавливаемых металлом (как правило, повторная операция проводится через 3 месяца после операции остеосинтеза).
Техника применения костного шва показана при переломах мыщелка плеча, надколенника и локтевого отростка.
Очень важно провести в кратчайшие сроки первичный остеосинтез при переломах в области локтя и колена. Консервативное лечение крайне редко бывает эффективным, и, к тому же, приводит к ограничению подвижности сустава на сгибание-разгибание.
Хирург выбирает методику фиксации отломков на основании данных рентгеновских снимков. При простом переломе (с одним фрагментом, и без смещения) применяют технику остеосинтеза по Веберу – кость фиксируется двумя титановыми спицами и проволокой. Если образовалась несколько осколков, и произошло их смещение, то используют металлические (титановые или стальные) пластины с винтами.
Применение остеосинтеза в челюстно-лицевой хирургии
 Остеосинтез с успехом применяется в челюстно-лицевой хирургии. Цель операции – устранение врожденных или приобретенных аномалий черепа. Для устранения деформаций нижней челюсти, образованных в результате травм или неправильного развития жевательного аппарата, используется компрессионно-дистракционный способ. Компрессия создается с помощью ортодонтичсеких конструкций, фиксируемых в ротовой полости. Фиксаторы создают равномерное давление на костные отломки, обеспечивая плотное краевое примыкание. В хирургической стоматологии нередко применяют комбинацию различных конструкций для восстановления анатомической формы челюсти.
Остеосинтез с успехом применяется в челюстно-лицевой хирургии. Цель операции – устранение врожденных или приобретенных аномалий черепа. Для устранения деформаций нижней челюсти, образованных в результате травм или неправильного развития жевательного аппарата, используется компрессионно-дистракционный способ. Компрессия создается с помощью ортодонтичсеких конструкций, фиксируемых в ротовой полости. Фиксаторы создают равномерное давление на костные отломки, обеспечивая плотное краевое примыкание. В хирургической стоматологии нередко применяют комбинацию различных конструкций для восстановления анатомической формы челюсти.
Осложнения после остеосинтеза
Неприятные последствия после малоинвазивных форм хирургии наблюдаются крайне редко. При проведении открытых операций могут развиться следующие осложнения:
- Инфицирование мягких тканей;
- Остеомиелит;
- Внутреннее кровоизлияние;
- Артрит;
- Эмболия.
После операции назначаются антибиотики и антикоагулянты в профилактических целях, обезболивающие – по показаниям ( на третий день препараты выписывают с учетом жалоб пациентов).
Реабилитация после остеосинтеза

Время реабилитации после остеосинтеза зависит от нескольких факторов:
- Сложности травмы;
- Места локализации травмы
- Вида примененной техники остеосинтеза;
- Возраста;
- Состояния здоровья.
Восстановительная программа разрабатывается индивидуально для каждого пациента, и включает несколько направлений: лечебная физкультура, УВЧ, электрофорез, лечебные ванны, грязевая терапия (бальнеология).
После операций на локтевом суставе пациенты в течение двух-трех дней испытывают сильную боль, но, несмотря на этот неприятный факт, необходимо проводить разработку руки. В первые дни упражнения проводит врач, осуществляя вращательные движения, сгибание-разгибание, вытяжение конечности. В дальнейшем пациент выполняет все пункты физкультурной программы самостоятельно.
Для разработки колена, тазобедренного сустава применяются специальные тренажеры, с помощью которых постепенно увеличивается нагрузка на суставный аппарат, укрепляются мышцы и связки. В обязательном порядке назначается лечебный массаж.
После погружного остеосинтеза бедра, локтя, надколенника, голени период восстановления занимает от 3 до 6 месяцев, после применения чрескостной наружной методики – 1-2 месяца.
Беседа с врачом
 Если операция по остеосинтезу является плановой, пациент должен получить максимум сведений о предстоящем лечебно-восстановительном курсе. Эти знания помогут правильно подготовиться к периоду пребывания в клинике и к прохождению реабилитационной программы.
Если операция по остеосинтезу является плановой, пациент должен получить максимум сведений о предстоящем лечебно-восстановительном курсе. Эти знания помогут правильно подготовиться к периоду пребывания в клинике и к прохождению реабилитационной программы.
Прежде всего, следует узнать, какой у вас тип перелома, какой вид остеосинтеза планирует применить врач, и каковы риски осложнений. Пациент должен знать о методах дальнейшего лечения, сроках реабилитации. Абсолютно всех людей волнуют следующие вопросы: «когда я смогу приступить к работе?», «насколько полноценно я смогу обслуживать себя после хирургического вмешательства?», и « насколько сильной будет боль после операции?».
Специалист обязан подробно, последовательно, и в доступной форме осветить все важные моменты Пациент имеет право узнать, чем отличаются друг от друга фиксаторы, применяемые при остеосинтезе, и почему хирург выбрал именно этот тип конструкции. Вопросы должны быть тематическими и четко сформулированными .
Помните, что работа хирурга является исключительно сложной, ответственной, непрерывно связанной со стрессовыми ситуациями. Старайтесь выполнять все предписания лечащего врача, и не пренебрегайте ни одной
